Anenzephalie – Wikipedia
| Klassifikation nach ICD-10 | |
|---|---|
| Q00.0 | Anenzephalie |
| ICD-10 online (WHO-Version 2019) | |
Als Anenzephalie oder Anenkephalie (von griech. α privativum und ἐγκέφαλος enkephalos, „Gehirn“ → „ohne Gehirn“) wird die schwerste Fehlbildungsform eines Neuralrohrdefekts (NRD) bezeichnet. Sie entsteht vor dem 26. Tag der Schwangerschaft. Bei Kindern mit einem Anenzephalus hat sich die Schädeldecke nicht geschlossen, und es fehlen in unterschiedlichem Umfang Teile des knöchernen Schädeldaches, der Hirnhäute, der Kopfhaut und des Gehirns. Das Stammhirn ist lediglich bei einem Viertel der Fälle entwickelt. Weiterhin ist die Hypophyse unterentwickelt. Die Lebenserwartung nach der Geburt beträgt lediglich wenige Stunden.
Häufigkeit
[Bearbeiten | Quelltext bearbeiten]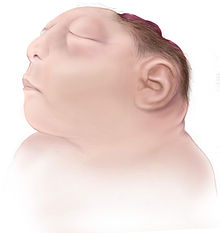
Etwa die Hälfte aller Fehlbildungen des Neuralrohrs entfällt auf die Anenzephalie. Anenzephalie trat vor Einführung einer Folsäuregabe in der frühen Schwangerschaft mit einer Betonung des weiblichen Geschlechts (Gynäkotropie 2:1 bis 4:1) auf. In Mitteleuropa wird eine Inzidenz von 1:1000 angegeben. Lebend geborene Kinder mit dieser Fehlbildung sterben in der Regel innerhalb der ersten zehn Tage nach der Geburt, ohne intensivmedizinische Behandlung meist schon nach wenigen Stunden.
Geschichte
[Bearbeiten | Quelltext bearbeiten]1926 erschien die erste wissenschaftliche Veröffentlichung zu Anenzephalie durch Eduard Gamper, sodass in der Folge auch von einem Gamperschen Mittelhirnwesen gesprochen wurde.[1]
Weitere Falldarstellungen erschienen mit dem ausdrücklichen Hinweis, damit zu einem Verständnis der Leistungen der subkortikalen Hirnstrukturen zu gelangen – wobei sich zeigte, dass das Ausmaß der unterschiedlichen Verhaltenskompetenz ebenso wie die Überlebenszeit von der Höhe der erreichten individuellen Organisations- und Integrationshöhe des entwickelten Nervensystems abhängig war. „So überlebte der Fall von Monnier und Willi (1953) 57 Tage, und er hätte länger gelebt, wenn die Sondenkostgabe nicht unterbrochen worden wäre‘“.[2]
Ethische Fragen hat die Forderung von Befürwortern des Teilhirntodkonzepts aufgeworfen, unter reinen Nützlichkeitsaspekten die Verwendung von Kindern mit Anenzephalie zur Organ- und Gewebespende zuzulassen. Seit Verabschiedung des Transplantationsgesetzes 1997 ist dies in Deutschland untersagt.[3]
Diagnostik
[Bearbeiten | Quelltext bearbeiten]Mit der Bestimmung des Alpha-1-Fetoprotein im Blut der werdenden Mutter im Rahmen der Pränataldiagnostik kann im Falle einer erhöhten Konzentration die Wahrscheinlichkeit für eine Neuralrohrfehlbildung errechnet werden. Die Diagnose wird allerdings erst durch entsprechende Ultraschall- bzw. gängige bildgebende Untersuchungen gesichert (Fein- oder 3D-Ultraschall).[4]
Obwohl Anenzephalie schon relativ früh im Rahmen von Pränataldiagnostik nachgewiesen werden kann, entscheiden sich weniger Mütter für einen Schwangerschaftsabbruch als bei Trisomie 21 (Im Vergleich: 5642 Abbrüche bei 6141 vorgeburtlichen Diagnosen einer Trisomie 21 = 91,9 %; 483 von 628 bei Anenzephalie = 76,9 %; 358 von 487 bei Spina bifida aperta = 73,5 %).[5]
Sowohl die vermutete wie auch die bestätigte Fehlbildung wird mit Bezug auf die Mutter laut ICD-10 mit O35.0 als „Betreuung der Mutter bei (Verdacht auf) Fehlbildung des Zentralnervensystems beim Feten“ (Anenzephalie oder Spina bifida) eingeordnet; mit Bezug auf das Kind mit Q00 („Anenzephalie und ähnliche Fehlbildungen“).
Als Differentialdiagnose kommen das Meckel-Gruber-Syndrom und sonstigen Besonderheiten mit dysraphischen Entwicklungsstörungen im Bereich des Kopfes und der Wirbelsäule.
Schwangerschaft und Geburt
[Bearbeiten | Quelltext bearbeiten]
Die Schwangeren selbst benötigen häufig psychische Unterstützung, sind ansonsten körperlich durch die Fehlbildung ihres Kindes selbst nicht gefährdet. Dies mag dazu beitragen, dass sich heute wieder mehr Schwangere bzw. Elternpaare entscheiden, das Kind auszutragen und es für die wenigen Stunden oder Tage seines Lebens zu begleiten, obwohl die Möglichkeit des Schwangerschaftsabbruches aus medizinischer Indikation besteht.
Im Regelfall sammelt sich während einer solchen Schwangerschaft eine ungewöhnlich große Menge Fruchtwasser an (Hydramnion), da die Kinder mit Anencephalus durch das Fehlen des Schluckreflexes kein Fruchtwasser trinken können. Das Fruchtwasser muss gegebenenfalls mittels einer Punktion (Fruchtwasserentlastungspunktion) abgelassen werden, da sonst die Gefahr vorzeitiger Wehen und eines vorzeitigen Fruchtblasensprungs besteht. Dieses Verfahren ist dem der Amniozentese ähnlich und birgt deren Risiken.
Die Geburt eines Kindes mit Anenzephalie kann in der Regel auf natürlichem Weg (vaginal) geschehen. Der zeitliche Verlauf der Geburt unterscheidet sich meist nicht von dem bei Geburten von Regelkindern. Allerdings muss die Einleitung der Wehen nicht selten künstlich erfolgen, da die Hypophyse der Kinder oft nicht wie üblich arbeitet und für die natürliche Wehenauslösung am Ende der üblichen Schwangerschaftsdauer darum häufig keine entsprechenden Signale geben kann. Erfahrungswerte zeigen, dass ein künstlich herbeigeführter Fruchtblasensprung die Wahrscheinlichkeit einer Lebendgeburt des Kindes deutlich herabsetzt.
Das betreuende Klinikpersonal sollte über die Diagnose informiert sein, um sich emotional wie fachlich angemessen auf die Geburt des Kindes vorbereiten zu können.
Merkmale
[Bearbeiten | Quelltext bearbeiten]Anenzephalie kommt häufig zusammen mit Akranie als Azephalie (Cranioschisis totalis) sowie einer Spina bifida im Zervikalbereich vor. Neugeborene Kinder mit Anenzephalie sind an folgenden Merkmalen zu erkennen:
- Fehlen des Endhirns und des Schädeldaches
- durch die Verschlussstörung des Neuralrohrs (genauer des Neuroporus cranialis anterior um den 25. Entwicklungstag) liegt, anstelle des Gehirns, mehr oder weniger degenerierte Gewebsmasse frei (dunkelrot gefärbt, weich)
- intakte Atmungs-, Kreislauf- und Temperaturregulationsfunktionen
- vorstehende Augen; Augenlider wirken geschwollen
- der Gesichtsschädel ist breit und flach
- Fehlen des Halses, Gesicht und Brust bilden eine einheitliche Fläche
- die Ohren sind klein, dysplastisch und nach vorn geschlagen
- häufig kommt zusätzlich eine Gaumenspalte vor
- lebend geborene Kinder sind schmerzempfindlich
Eine ausführliche Falldarstellung (Monnier und Willi, 1953) über einen Jungen mit Anenzephalie, der 57 Tage (bis zur Einstellung der Ernährung mittels einer Sonde) überlebte, enthält zusammengefasst folgende Beschreibung:[6]
„Die Atmung war labil, aber regelmäßig, er konnte saugen und schlucken, die Körpertemperatur schwankte zwischen 33 und 40 Grad Celsius, beim Berühren der Lippen traten Saugbewegungen, eine Weckreaktion mit Bewegungen des Kopfes, kleine Zuckungen in Armen mit Anheben zum Kopf und eine Greifreaktion der Beine auf. Bei Schmerzreizen im Gesicht traten Abwehrbewegungen des ganzen Körpers, eine Kopfwendung und eine Mundöffnung auf. Auch der übrige Körper reagierte mit Ausnahme bestimmter Regionen auf Schmerzreize mit Kopfwendungen und Streckreaktionen. Auf Zitronensaft zog sich das Gesicht zusammen, Ammoniak löste eine blitzartige Reaktion mit Wegziehen des Kopfes nach hinten, lebhafter Mimik und Ausstoßen eines kurzen Schreies aus. Ferner wurden bestimmte Kopf-, Körper- und Extremitätenbewegungen, spontan und auf Reiz, beobachtet. Außerdem werden verschiedene Ausdrucksfunktionen von Seiten Mimik und Phonation (Jammern, Schreien) beschrieben.“
Lebenserwartung
[Bearbeiten | Quelltext bearbeiten]Im Regelfall sterben (ohne intensivmedizinische Intervention) die betroffenen Säuglinge wenige Tage nach der Geburt (2–4). Als direkte Todesursache kann im Regelfall Dehydrierung ausgemacht werden, da durch den fehlenden Schluckreflex die lebensnotwendige Flüssigkeitsaufnahme nicht erfolgen kann.
Ursachen und Wiederholungswahrscheinlichkeit
[Bearbeiten | Quelltext bearbeiten]Als Ursachen gelten in den meisten Fällen Folsäuremangel der Mutter während Schwangerschaft sowie exogene Faktoren. Eine seltenere Ursache stellt eine spontane Fehlentwicklung des Embryos dar. All diese Faktoren können nur zum Tragen kommen, wenn sie bis max. Beginn der 5. Entwicklungswoche vorhanden sind.
Zu den exogenen Faktoren zählen:
- Medikamentengebrauch oder -missbrauch (inkl. Einnahme von nicht verordneten Vitaminpräparaten) seitens der Mutter
- Drogenmissbrauch der Mutter[7]
- Chemotherapie bei Krebserkrankung der Schwangeren
- Alkohol
- ionisierende Strahlung (z. B. Röntgen, CT)
- Vergiftung mit Dioxinen[8]
- Quecksilber
- div. Infektionskrankheiten
Genetische Faktoren sind nicht bekannt und können daher nahezu ausgeschlossen werden; aus demselben Grund ist eine Wiederholungswahrscheinlichkeit bei Frauen, die schon eine Schwangerschaft mit Anencephalus-Fehlbildung hatten, nicht höher als bei der übrigen Bevölkerung. Siehe aber Fowler-Syndrom.
Siehe auch
[Bearbeiten | Quelltext bearbeiten]Literatur
[Bearbeiten | Quelltext bearbeiten]- S. Ashwal, J. L. Peabody, S. Schneider: Anencephaly: clinical determination of brain death an neuropathological studies. In: Pediatric Neurology. Band 6, 1990, S. 233–239.
- P. A. Bryne, J. C. Evers, R. G. Nilges: Anencephaly – organ transplantation? In: Issues in Law Medicine. Band 9, 1993, S. 23–33.
- Comitteeon Bioethics: Infants with anencephaly as organ sources: ethical considerations. In: Padiatrics. Band 89, 1992, S. 1116–1119.
- Tess Gerritsen: Todsünde. 2006. (Roman, in dem ein Baby mit Anencephalie vorkommt)
- Susanne Gescher: Rechtsprobleme des Schwangerschaftsabbruchs bei Anenzephalen. 1994.
- H. Goll: Kinder mit Anencephalie. Interdisziplinärer Stand der Forschung, ethische Probleme und Hilfestellungen für Eltern und Kind. Unveröffentlichtes Manuskript. Universität Erfurt, 2004.
- M. Jaquier, A. Klein, E. Boltshauser: Spontaneous pregnancy outcome after prenatal diagnosis of anencephaly. In: British Journal of Obstetrics and Gynaecology. Band 113, 2006, S. 951–953.
- O. Kurauchi, Y. Ohno, S. Mitzutani, Y. Comoda: Longitudinal monitoring of fetal behavior in twins when one is anencephalic. In: Obstetrics & Gynecology. Band 86, 1995, S. 672–674.
- Ronald J. Lemire: Anencephaly. Raven-Press, 1978.
- W. Luyendijk, P. D. Treffers: The smile in ancephalic infants. In: Clinical Neurology and Neurosurgery. Band 94, 1992, S. 113–117.
- Inka Marold, Thorsten Marold: Immanuel – Die Geschichte der Geburt eines anenzephalen Kindes. Verlag für Kultur und Wissenschaft, Bonn 1996, ISBN 3-926105-66-6.
- K. Nakamura, M. Hanabusa, M. Okamoto: Classification of the anencephalic brain. In: Teratology. Band 6, 1972, S. 115–116.
- Stephen Clifford Rogers: Anencephalus, spina bifida and congenital hydrocephalus. Her Majesty’s Stationery Office, 1976.
- Katrin Schmidt: Gehalten, wenn nichts mehr hält. Meine Geschichte mit unserer still geborenen Tochter. Neufeld Verlag, Schwarzenfeld 2016.
- D. A. Shewmonn: Anencephaly: selected medical aspects. In: Hastings Center Report. Band 18, 1988, S. 11–19.
- S. E. Sytsma: Reply to Loewy: Anencephalics and splippery slopes. In: Theoretical Medicine and Bioethics. Band 20, 1995, S. 455–460.
- Atussa Tschangizian: Die ärztliche Haftung hinsichtlich entnommener Körpersubstanzen. Deliktsrechtliche Probleme der Transplantationsmedizin unter besonderer Berücksichtigung von anenzephalen Säuglingen. 2001.
- A. M. Vare, P. C. Bansal: Anencephaly. An anatomical study of 41 anencephalic infants. In: Indian Journal of Pediatry. Band 38, 1971, S. 301–305.
- J. Walters, S. Ashwal, Th. Masek: Anencephaly: Where do we stand? In: Seminars in Neurology. Band 17, 1997, S. 249–255.
Weblinks
[Bearbeiten | Quelltext bearbeiten]- The difficulties with anencephalic infants and organ donation: The moral, ethical and legal stances von Jade-Evon Simard
- Anencephalie-info
Einzelnachweise
[Bearbeiten | Quelltext bearbeiten]- ↑ Eduard Gamper: Reflexuntersuchungen an einem Anencephalus; Zeitschrift für die gesamte Neurologie und Psychiatrie, 104 (1926), S. 47–73.
- ↑ Andreas Zieger: Wieviel Gehirn braucht der Mensch? Anmerkungen zum Anencephalie-Problem aus beziehungsmedizinischer Sicht. (PDF; 168 kB) 2004, S. 5 unter Bezug auf Marcel Monnier, Heinrich Willi: Die integrative Tätigkeit des Nervensystems beim meso-rhombo-spinalen Anencephalus (Mittelhirnwesen). In: Monatsschrift für Psychiatrie und Neurologie. Band 126, 1953, S. 239–258; hier S. 240.
- ↑ Andreas Zieger: Wieviel Gehirn braucht der Mensch? Anmerkungen zum Anencephalie-Problem aus beziehungsmedizinischer Sicht. (PDF; 168 kB) 2004, S. 1.
- ↑ 2D-Ultraschall-Bild eines anzenephalischen Fötus ( vom 5. Januar 2006 im Internet Archive) Obgyn.net. Sunil Kabra: Ultraschall-Bild eines anzenephalischen Fötus. ( des vom 16. Januar 2013 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis. Sonoworld.com, 2005. Luiz Machado: 3D-Ultraschall-Bild eines anzenephalischen Fötus. anencephalie-info.org, 2001
- ↑ Wolfgang Lenhard: Der Einfluss pränataler Diagnostik und selektiven Fetozids auf die Inzidenz von Menschen mit angeborener Behinderung. ( vom 13. Dezember 2009 im Internet Archive) In: Heilpädagogische Forschung. Band 29, 2003, S. 165–176.
- ↑ Marcel Monnier, Heinrich Willi: Die integrative Tätigkeit des Nervensystems beim meso-rhombo-spinalen Anencephalus (Mittelhirnwesen). In: Monatsschrift für Psychiatrie und Neurologie. Band 126, 1953, S. 239–258.
- ↑ Albert Stuart Reece, Gary Kenneth Hulse: Australihromothripsis, Epigenetics, Cannabis, Mutagenic Pathways and Transgenerational Effects. ( des vom 21. Januar 2022 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis. (PDF) School of Psychiatry and Clinical Neurosciences, University of Western Australia, Crawley 2016
- ↑ Arnold Schecter, John D Constable: Commentary: Agent Orange and birth defects in Vietnam. In: International Journal of Epidemiology. Band 35, Nr. 5, 1. Oktober 2006, ISSN 1464-3685, S. 1230–1232, doi:10.1093/ije/dyl135 (oup.com [abgerufen am 31. Mai 2023]).


 French
French Deutsch
Deutsch