Toxoplasma gondii – Wikipedia
| Toxoplasma gondii | ||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|
 | ||||||||||||
| Systematik | ||||||||||||
| ||||||||||||
| Wissenschaftlicher Name | ||||||||||||
| Toxoplasma gondii | ||||||||||||
| (Nicolle & Manceaux, 1908) |
Toxoplasma gondii (von altgriechisch τόξον tóxon ‚Bogen‘ und πλάσμα plásma ‚Gebilde‘) ist ein bogenförmiges Protozoon mit parasitischer Lebensweise. Sein Endwirt sind Katzen, als Zwischenwirt dienen andere Wirbeltiere. Es ist der einzige bekannte Vertreter der Gattung Toxoplasma. Der Parasit ist Verursacher der Toxoplasmose und nahe verwandt mit anderen einzelligen Endoparasiten der Gattung Plasmodium, dem Erreger der Malaria, und der Gattung Cryptosporidium.
Entdeckung und Forschungsgeschichte
[Bearbeiten | Quelltext bearbeiten]Toxoplasma gondii wurde erstmals 1907 in Tunesien als Parasit in einem Nagetier, dem Gundi (Ctenodactylus gundi), entdeckt und als Angehöriger der Apicomplexa identifiziert.[1] Aufgrund der Halbmondform wurde es von den Entdeckern Charles Nicolle und Louis Manceaux als Toxoplasma (griechisch toxon, Bogen; plasma, Gebilde) und aufgrund des Wirtstieres als Toxoplasma gondii benannt. Erst 1948 konnte der Parasit auch beim Menschen als Krankheitserreger nachgewiesen werden. Die von ihm ausgelöste Krankheit wurde Toxoplasmose genannt. 1948 entwickelten Sabin und Feldman einen serologischen Test auf der Basis von Antikörpern, den sie Dye-Test nannten.[2] Mit Hilfe dieser Methode konnte festgestellt werden, dass Toxoplasma gondii weltweit verbreitet ist und beim Menschen sehr häufig vorkommt.
Verbreitung
[Bearbeiten | Quelltext bearbeiten]Der Parasit ist weltweit verbreitet, die Bevölkerung weist eine hohe Durchseuchung auf, da die Infektion meist ohne Symptome verläuft.[3]
Bei 50 % der Bevölkerung in Deutschland wurden Antikörper gegen Toxoplasma gondii nachgewiesen. Mit zunehmendem Alter des Wirts steigt die Infektionswahrscheinlichkeit an. Bei über 70-Jährigen liegt sie bei über 70 %.[4]
Merkmale
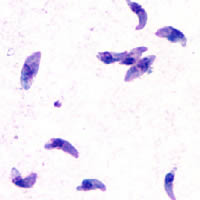
[Bearbeiten | Quelltext bearbeiten]Toxoplasma (T.) gondii unterscheidet sich je nach Stadium sowohl in der Form als auch in der Größe. Die Zellen der freien und infektiösen Form sind in flüssigen Medien oder Frischpräparaten bogenförmig und erreichen Größen von zwei bis fünf Mikrometern. Betrachtet man sie in Gewebeproben oder fixierten Schnitten, erscheinen sie dagegen eiförmig oval. Außerdem können sie sowohl einzeln als auch zu mehreren in so genannten Pseudozysten im Gewebe vorkommen.
Die Oozysten messen bis zu 11 Mikrometer, die Gewebszysten bis zu 300 Mikrometer. Es bilden sich zwei verschiedene Populationen von Sporozoiten. Die Tachyzoiten bilden sich nach dem Eindringen in den Zwischenwirt und vermehren sich dort rapide. Später treten Bradyzoiten auf, deren Vermehrung stark verlangsamt ist. Strukturell unterscheiden sich diese beiden Formen nicht.
Entwicklungszyklus
[Bearbeiten | Quelltext bearbeiten]
Die Oozysten werden vom Endwirt (Katzenartige) mit dem Kot ausgeschieden und gelangen so in den Zwischenwirt. Sie enthalten zwei Sporozysten mit je vier Sporozoiten. Sie können sehr lange (bis fünf Jahre) infektiös bleiben und überstehen Frost, sind jedoch nicht sehr hitzeresistent. Im Zwischenwirt (Wirbeltiere, z. B. Vögel) schlüpfen die Sporozysten, diese dringen nun aktiv in kernhaltige Zellen des Zwischenwirtes ein (vor allem in Zellen der Lymphknoten und des Retikuloendothelialen Systems). Dort setzt eine Vermehrung des Parasiten durch ungeschlechtliche Teilung ein. Dabei lösen sich zwei Tochterzellen von der Parasiten-Mutterzelle ab und die Mutterzelle wird zerstört (Endodyogenie). Diese Art der Vermehrung läuft so lange ab, bis die Wirtszelle komplett mit Parasitenzellen gefüllt ist und platzt, so dass die Tachyzoiten (griechisch tachys = schnell) freigesetzt werden. Dieser Vorgang wiederholt sich alle 6 Stunden. Die Tachyzoiten breiten sich nach der Freisetzung im Blut aus und können so über die Plazenta ins Blut der Nachkommen des Wirtsorganismus gelangen. Nachdem die Wirtsabwehr eingesetzt hat, verlangsamt sich die Teilungsdauer der Parasitenzellen, und man spricht nun von Bradyzoiten (griech. bradys = langsam). Im Zwischenwirt bilden sich nun Gewebezysten, die vor allem in der Muskulatur, aber auch im Gehirn oder in der Netzhaut des Auges latent überdauern. In dieser Form werden sie wiederum vom Endwirt, der Katze, aufgenommen, die den Zwischenwirt frisst. Die Bradyzoiten werden im Darm frei und dringen in die Epithelzellen der Darmschleimhaut ein. Dort findet eine Schizogonie (ungeschlechtliche Fortpflanzung) statt und/oder es werden Makrogamonten und Mikrogamonten gebildet. Die Makrogamonten bilden Makrogameten (vergleichbar mit einer Eizelle) aus, während ein Mikrogamont Mikrogameten erzeugt (vergleichbar mit Spermien). Der Makrogamet wird von einem Mikrogameten befruchtet, und es kommt zur Bildung einer Zygote (diploid), welche dann zu einer unsporulierten Oozyste reift. Diese wird mit dem Kot ausgeschieden und reift in der Außenwelt in 2 bis 4 Tagen unter Sauerstoffeinfluss zu infektionsfähigen sporulierten Oozysten heran. Sie ist bis zu 5 Jahre infektionsfähig. Falls die Oozysten von Katzen aufgenommen werden, so entwickeln sich Tachyzoiten, Bradyzoiten und Gewebezysten. Diese verbleiben jedoch nur zu einem geringen Teil im Gewebe und wandern in das Darmepithel der Katze ein, wo sie erneut durch Schizogonie und Gamogonie Oozysten ausbilden. Der Lebenszyklus wird in drei Phasen unterteilt, 1. in die extraintestinale Phase, 2. in die externe Phase und 3. in die enteroepitheliale Phase.
Schadwirkung
[Bearbeiten | Quelltext bearbeiten]Beim Menschen ruft dieser Parasit die Krankheit Toxoplasmose hervor. Der Mensch kann T. gondii in beiden Formen aufnehmen, sowohl als Zysten in halb rohem Fleisch als auch durch Schmierinfektion aus Katzenkot. Er übernimmt dann die Rolle des Zwischenwirtes, das heißt die Erreger durchdringen die Darmwand, um so in der Muskulatur, aber auch in anderen Organen Zysten zu bilden, die lebenslang überdauern. Die meisten Menschen machen irgendwann einmal diese Infektion durch, sie bleibt meistens ohne Symptome. Es kann einige Monate lang zu grippeähnlichen Beschwerden wie Fieber, Gelenk- und Muskelschmerzen und beispielsweise Lymphknotenschwellungen kommen.
Bei Nagetieren konnten durch T. gondii verursachte Verhaltensänderungen nachgewiesen werden. So verlieren infizierte Tiere ihre angeborene Scheu gegenüber dem Geruch von Katzen, was dem Lebenszyklus von Toxoplasma förderlich ist.[5] Bei Mäusen bleibt der Verlust der Scheu gegenüber dem Geruch von Katzenurin auch nach einer ausgeheilten Infektion mit T. gondii erhalten.[6] Bei mit T. gondii infizierten Ratten ist im limbischen System des Gehirns die Aktivität in den Regionen erhöht, die für die sexuelle Anziehung verantwortlich sind, wenn die Tiere dem Geruch von Katzenurin ausgesetzt werden. Dies wird als möglicher Mechanismus diskutiert, weshalb infizierte Nagetiere ihre Scheu vor Katzen verlieren.[7]
Hundeartige Raubtiere werden in ihrem Verhalten auch in Richtung Risikobereitschaft beeinflusst, was z. B. bei Wölfen zu gestiegenem Sozialrang führt.
Auch Hyänen werden dann durch riskanteren Lebensstil häufiger von Löwen gefressen.[8]
Beim Menschen werden durch Toxoplasma-Infektionen möglicherweise verursachte Verhaltensänderungen immer wieder diskutiert.[3][9][10][11][12] Eine Infektion könnte beispielsweise die Risikobereitschaft erhöhen.[13]
Vorbeugung
[Bearbeiten | Quelltext bearbeiten]Schwangere sollten kein Fleisch essen, das nicht durchgebraten ist, möglichst nicht mit Katzenkot in Berührung kommen und nicht im Garten arbeiten. Notfalls schützen Handschuhe oder Händewaschen vor den Mahlzeiten.[4] Es ist sinnvoll, dass eine andere Person das Katzenklo täglich reinigt, weil die Oozysten erst frühestens zwei Tage nach Ausscheidung infektiös werden.
Bis 2015 existiert keine für Menschen zugelassene Impfung gegen Toxoplasma gondii.[14]
Bezüglich der Immunisierung von Schafen ist aber seit einiger Zeit ein Lebendimpfstoff mit Handelsnamen Toxovax (MSD Animal Health) verfügbar. Dieser bietet einen lebenslangen Schutz vor Toxoplasma gondii.[15]
Diagnostik
[Bearbeiten | Quelltext bearbeiten]
Eine Infektion lässt sich normalerweise am leichtesten durch immunologische Testverfahren (ELISA, Immunfluoreszenztest, ISAGA) nachweisen, also Nachweis von spezifischen Antikörpern. Dabei sprechen IgM-Antikörper für eine frische Infektion, IgM- und IgG-Antikörper zusammen für eine Infektion innerhalb der letzten eineinhalb Jahre. Liegen sowohl IgG- als auch IgM-Antikörper vor, hilft ein sogenannter Aviditätstest beim Ausschluss einer frischen Infektion.
Es stehen auch molekularbiologische Untersuchungen (PCR) zur Verfügung. Sie eignen sich zur Untersuchung von Fruchtwasser zum Nachweis einer bereits erfolgten Übertragung auf das ungeborene Kind. Eine Schädigung des Kindes kann man durch Ultraschall diagnostizieren. Auch bei immungeschwächten Patienten eignet sich am ehesten die PCR oder Sichtbarmachung bereits entstandener größerer Läsionen mittels bildgebender Verfahren (CT, MRT).
T. gondii gehört zu den Infektionen, auf die man bei Schwangeren routinemäßig testen sollte, ähnlich wie Röteln, Syphilis, Hepatitis B, Chlamydien, HIV, eventuell Zytomegalie. Die Untersuchung ist in Deutschland jedoch nicht Bestandteil der normalen Schwangerenvorsorge. Wenn schon früher einmal eine Infektion auf T. gondii nachgewiesen wurde, geht davon keine Gefahr mehr aus. Das ungeborene Kind ist dann während der Schwangerschaft durch die mütterlichen Antikörper vor einer Infektion geschützt.
Die Diagnose kann sehr schwierig werden, wenn sie im Nachhinein bei einem Neugeborenen gestellt werden muss, das erst spät Krankheitszeichen zeigt (beispielsweise Erblindung durch Netzhautentzündung).
Therapie
[Bearbeiten | Quelltext bearbeiten]Eine Erstinfektion mit T. gondii während der Schwangerschaft sollte mit Antibiotika behandelt werden. Ansonsten kann eine Behandlung sinnvoll sein, wenn der Patient Symptome zeigt. Bewährt hat sich die Kombination Pyrimethamin zusammen mit einem Sulfonamid oder Clindamycin. Vor der 18. Schwangerschaftswoche wird alternativ ein Makrolidantibiotikum, z. B. Spiramycin, verabreicht, da dieses – im Gegensatz zu erstgenannten – wahrscheinlich keine Fehlbildungen beim ungeborenen Kind auslöst. Allerdings ist man nicht sicher, wie wahrscheinlich eine Übertragung während der Frühschwangerschaft überhaupt ist. Eventuell sollte das Kind nach der Geburt noch einige Zeit nachbehandelt werden. Meistens kann eine Schädigung des Kindes durch diesen sehr häufigen Parasiten verhindert werden.
Viren
[Bearbeiten | Quelltext bearbeiten]

Im Mai 2024 veröffentlichten Purav Gupta et al. die Entdeckung zweier RNA-Viren (RUB und COUGAR[17]) der Familie Narnaviridae, deren Wirt der Parasit T. gondii ist. Die beiden Viren sind offenbar sehr nahe verwandt, so dass die Autoren für sie eine gemeinsame Spezies mit Bezeichnung „Apocryptovirus odysseus“ (Ao) vorschlugen. Die Identifizierung dieser Viren und mindestens weiterer 17 naher Verwandter (vorschlagsgemäß aus derselben Gattung) geschah anhand Analyse vorhandener Genomdaten (in silico). Das Team vermutet, dass erst diese Ao-Viren den Parasiten für den Menschen gefährlich machen, d. h. einen Stamm von T. gondii Virulenz verleihen, so dass eine Infektion mit einem solchen Stamm zum Ausbruch einer Toxoplasmose führt. Im Einzelnen wurde das Ao-Virus RUB beim (gleichnamigen) Stamm RUB von T. gondii gefunden,[18] und das Ao-Virus COUGAR beim Stamm COUG (alias COUGAR).[19] Der Fund könnte erklären, warum zwar viele Menschen bzgl. Toxoplasma gondii positiv sind, aber nur ein Teil davon Toxoplasmose-Symptome zeigt.[16]
Rechtliches
[Bearbeiten | Quelltext bearbeiten]- Deutschland: Nach dem Bundesrecht Deutschlands ist der direkte oder indirekte Nachweis von Toxoplasma gondii nichtnamentlich meldepflichtig nach § 7 Absatz 3 des Infektionsschutzgesetzes (IfSG). Eine Meldepflicht besteht danach aber nur bei konnatalen Infektionen. Darüber hinaus ist nach dem Recht Sachsens[20] der direkte oder indirekte Nachweis namentlich meldepflichtig, soweit der Nachweis auf eine akute oder konnatale Infektion hinweist. - Unfallversicherungs-Einordnungsgesetz § 202 - Meldepflicht nur bei konnatalen Infektionen, Biostoffverordnung - Risikogruppe 2 (§10, §11, §13, §15), Mutterschutzgesetz – Allgemein.
Fälle von konnataler Infektion sind dem Robert Koch-Institut zu melden. Weiter sind erkannte Infektionen nach dem Arbeitsschutzgesetz dem für den medizinischen Arbeitsschutz zuständigen oder dem Unfallversicherungsträger zu melden. Toxoplasma ist entsprechend Biostoffverordnung ein biologischer Arbeitsstoff der Risikogruppe 2. Nach dem Mutterschutzgesetz dürfen werdende oder stillende Mütter nicht mit möglichen Infektionsträgern arbeiten. - Österreich: Verordnung Biologische Arbeitsstoffe Risikogruppe 2, Mutterschutzgesetz, Mutter-Kind-Pass
Literatur
[Bearbeiten | Quelltext bearbeiten]- Marianne Abele-Horn: Antimikrobielle Therapie. Entscheidungshilfen zur Behandlung und Prophylaxe von Infektionskrankheiten. Unter Mitarbeit von Werner Heinz, Hartwig Klinker, Johann Schurz und August Stich, 2., überarbeitete und erweiterte Auflage. Peter Wiehl, Marburg 2009, ISBN 978-3-927219-14-4, S. 234–237 (Toxoplasmose) und 294.
Einzelnachweise
[Bearbeiten | Quelltext bearbeiten]- ↑ Charles Nicolle, Louis Manceaux: Sur un protozoaire nouveau du gondi (Toxoplasma n. gen.). In: Arch Inst Pasteur, Band 2, Nr. 97, Tunis 1909 (französisch).
- ↑ Alber B. Sabin, Harry A. Feldman: Dyes as microchemical indicators of a new immunity phenomenon affecting a protozoon parasite (Toxoplasma). In: Science, Band 108, 1948, S. 660; doi:10.1126/science.108.2815.660, PMID 17744024 (englisch).
- ↑ a b Gottfried Schatz: Jenseits der Gene - Zürich: Verlag Neue Zürcher Zeitung, 2008, 1. Kapitel: Unheimliche Gäste. Können Parasiten unsere Persönlichkeit verändern? NZZ-Online
- ↑ a b Toxoplasmose – RKI-Ratgeber für Ärzte Robert Koch-Institut, 12. Dezember 2016; abgerufen am 31. Juli 2017.
- ↑ A. Vyas, S. K. Kim u. a.: Behavioral changes induced by Toxoplasma infection of rodents are highly specific to aversion of cat odors. In: PNAS, Band 104, Nummer 15, April 2007, S. 6442–6447, ISSN 0027-8424. doi:10.1073/pnas.0608310104. PMID 17404235. PMC 1851063 (freier Volltext).
- ↑ W. M. Ingram, L. M. Goodrich u. a.: Mice Infected with Low-Virulence Strains of Toxoplasma gondii Lose Their Innate Aversion to Cat Urine, Even after Extensive Parasite Clearance. In: PloS one, Band 8, Nummer 9, 2013, S. e75246, ISSN 1932-6203. doi:10.1371/journal.pone.0075246. PMID 24058668. PMC 3776761 (freier Volltext).
- ↑ P. K. House, A. Vyas, R. Sapolsky: Predator cat odors activate sexual arousal pathways in brains of Toxoplasma gondii infected rats. In: PloS one, Band 6, Nummer 8, 2011, S. e23277, ISSN 1932-6203. doi:10.1371/journal.pone.0023277. PMID 21858053. PMC 3157360 (freier Volltext).
- ↑ https://www.nature.com/articles/d41586-022-03836-9
- ↑ K. D. Lafferty: Can the common brain parasite, Toxoplasma gondii, influence human culture? In: Proceedings. Biological sciences / The Royal Society, Band 273, Nummer 1602, November 2006, S. 2749–2755, ISSN 0962-8452. doi:10.1098/rspb.2006.3641. PMID 17015323. PMC 1635495 (freier Volltext).
- ↑ Parasiten: Ferngesteuert. Zeit Online, Februar 2009; abgerufen am 3. Juli 2010.
- ↑ Florian Rötzer: Der Parasit, der auch das Verhalten von Menschen beeinflussen könnte.
- ↑ Kann Toxoplasmose die Psyche beeinflussen? W wie Wissen, Sendung vom 8. April 2017; abgerufen am 16. November 2018
- ↑ Risky business: linking Toxoplasma gondii infection and entrepreneurship behaviours across individuals and countries
- ↑ R. Verma, P. Khanna: Development of Toxoplasma gondii vaccine: A global challenge. In: Human vaccines & immunotherapeutics, Band 9, Nummer 2, Februar 2013, S. 291–293, PMID 23111123, PMC 3859749 (freier Volltext) (Review).
- ↑ TOXOVAX®. MSD Animal Health, archiviert vom am 22. Januar 2016; abgerufen am 11. November 2015.
- ↑ a b Purav Gupta, Aiden Hiller, Jawad Chowdhury, Declan Lim, Dillon Yee Lim, Jeroen P. J. Saeij, Artem Babaian, Felipe Rodriguez, Luke Pereira, Alejandro Morales-Tapia: A parasite odyssey: An RNA virus concealed in Toxoplasma gondii. In: Virus Evolution, Band 10, Nr. 1, 11. Mai 2024, veae040; doi:10.1093/ve/veae040 (englisch). Dazu:
- Claudia Krapp: Ein Virus als blinder Passagier: Neu entdeckte Viren gelangen mit dem Toxoplasmose-Erreger in unser Gehirn. Auf: scinexx.de vom 5. Juni 2024.
- Emerging Threat: New RNA Virus Found in Human Neurons. Auf: SciTechDaily vom 4. Juni 2024. Quelle: University of Toronto.
Anm.: Die hier abgebildeten Viruspartikel sind keine Narnaviren.
- ↑ NCBI Nucleotide: txid186766[Organism:exp] AND (COUGAR OR RUB).
- ↑ NCBI Taxonomy Browser: Toxoplasma gondii RUB (strain).
- ↑ NCBI Taxonomy Browser: Toxoplasma gondii COUG (strain).
- ↑ § 3 Abs. 1 Nr. 2 Sächsische Infektionsschutz-Meldeverordnung. Vollzitat: Sächsische Infektionsschutz-Meldeverordnung vom 19. Juli 2024 (SächsGVBl. S. 745). In: revosax.sachsen.de. Abgerufen am 22. Oktober 2024 (Fassung gültig ab: 17. August 2024).
Weblinks
[Bearbeiten | Quelltext bearbeiten]- Website des Konsiliarlabors für Toxoplasma, Institut für Medizinische Mikrobiologie der Universitätsklinik Göttingen
- Toxoplasmose-Ratgeber des Robert Koch-Institutes


 French
French Deutsch
Deutsch