Médula espinal , la enciclopedia libre
| Médula espinal | ||
|---|---|---|
 | ||
| Nombre y clasificación | ||
| Latín | [TA]: medulla spinalis | |
| TA | A14.1.02.001 | |
| Información anatómica | ||
| Sistema | Nervioso (SNC) | |
| Arteria | Arteria espinal anterior Arteria espinal posterior Arterias radiculares cervicales, torácicas, lumbares y sacras. Arteria segmentaria mayor anterior o de Adamkiewicz. | |
| Precursor | Tubo neural | |
| | ||
La médula espinal es una larga estructura cilíndrica, ligeramente aplanada en sentido anteroposterior localizada en el conducto vertebral y es la encargada de transmitir impulsos nerviosos a los treinta y un pares de nervios raquídeos, comunicando el encéfalo con el cuerpo, mediante dos funciones básicas: la aferente, en la que son llamadas sensaciones del tronco, cuello y las cuatro extremidades hacia el cerebro, y la eferente, en la que el cerebro ordena a los órganos efectores realizar determinada acción, llevando estos impulsos hacia el tronco, cuello y miembros.
Anatomía externa
[editar]Se considera que la médula espinal es el tejido nervioso más extenso del cuerpo humano; los axones de sus neuronas pueden alcanzar hasta un metro de largo. Con un peso de aproximadamente 30 gramos, en su completo desarrollo la médula espinal alcanza la longitud de 45 cm en los hombres y 42 cm en la mujer[1] dentro del hueso intravertebral llamado conducto raquídeo en la media arquial, en la parte media arquial del atlas hasta la primera o segunda vértebra lumbar. En efecto, en el recién nacido la médula alcanza a la lumbar 3, dos vértebras más abajo, y embrionariamente se encuentra hasta la base del cóccix.
Es de forma cilíndrica en los segmentos cervical superior y lumbar, mientras que ovoide con un diámetro transverso mayor que el anverso en los segmentos cervical inferior y torácico. La médula es asimétrica en casi 80 % de los seres humanos, siendo el lado derecho el más grande en el 75 % de las asimetrías. Tal asimetría se debe a la presencia de más fibras del fascículo corticospinal descendente en el lado más grande.
La médula espinal posee dos caras y dos bordes: una cara anterior, dos bordes laterales y una cara posterior. La cara anterior en la línea media presenta el surco medio anterior y limita lateralmente por los surcos colaterales anteriores, que son los orígenes aparentes de las raíces nerviosas motoras o eferentes de los nervios espinales y que además la separa de las caras laterales. La cara posterior presenta un surco medio posterior que se prolonga por un tabique hasta la sustancia gris central y limita a los lados por los surcos colaterales posteriores que corresponden a los orígenes aparentes de las raíces nerviosas sensitivas o aferentes de los nervios espinales; entre ambos existe un surco llamado paramediano que dividen superficialmente la médula en dos partes que corresponden a los haces de Goll y de Burdach (fascículo Grácil y Cuneiforme respectivamente).

Presenta dos engrosamientos, uno cervical y otro lumbosacro:
- intumescencia cervical: 'C4' a 'T1' este engrosamiento se debe a las raíces de nervios que van a transmitir sensibilidad y acción motora hacia y desde los miembros superiores (brazo, antebrazo y mano).
- intumescencia lumbosacra: 'L1' a la 'S3' se debe a las raíces de nervios que permiten transmitir la sensibilidad y acción motora hacia y desde los miembros inferiores (muslo, pierna y pie).
En su porción inferior adelgaza rápidamente para luego terminar en punta de cono conocido como cono terminal. En las partes laterales tiene como medio de fijación a los ligamentos dentados y en la parte inferior se continua con el filum terminale que se prolonga hasta el fondo de saco dural a nivel de la segunda vértebra sacra; y que además se continúa formando el ligamento coccígeo que se inserta en la cara anterior del cóccix.
Tres membranas envuelven concéntricamente a la médula espinal: la piamadre, la aracnoides y la duramadre. La piamadre es la que la rodea directamente y se introduce en los surcos. Sobre ella y relacionada con una parte laxa de la aracnoides encontramos un espacio lleno de líquido cefalorraquídeo llamado espacio subaracnoideo, encima de este espacio se encuentra la parte más homogénea y distinguible de la aracnoides. Es como una red fina, transparente y laxa que no se llega a introducir en los surcos de la médula. En algunas partes resulta difícil diferenciar la piamadre de la aracnoides. Por eso, a veces usamos el término pía-aracnoides. Finalmente, tenemos la duramadre que es la capa meníngea más externa, fibrosa y fuerte. Entre la aracnoides y la duramadre se encuentra un espacio virtual en estados normales pero importante en estados patológicos llamado espacio subdural.
La médula espinal está fijada al bulbo raquídeo por arriba con su continuidad con el bulbo, en su parte media por medio de prolongaciones conjuntivas para adherirse a la duramadre, aletas en las raíces de los nervios como dependencias de la piamadre, constituyendo ambos tipos de prolongaciones los ligamentos dentados. En el extremo inferior por una prolongación de la duramadre que envuelve al filum terminale, fijándose hasta la base del cóccix.
Anatomía interna
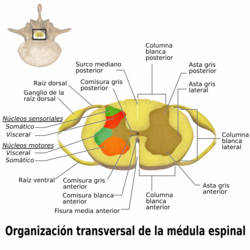
[editar]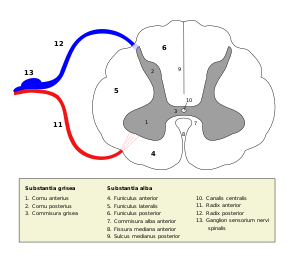
En un corte transversal, la médula se conforma por toda su longitud y en sus divisiones un área gris, la sustancia gris en forma de "H" o mariposa en el centro y una sustancia blanca periférica, al contrario que en el encéfalo. Las prolongaciones posteriores relativamente delgadas que casi alcanzan el surco posterior se denominan astas posteriores; las prolongaciones anteriores anchas y redondeadas se denominan astas anteriores. La disposición tridimensional de las astas anteriores y posteriores conforman verdaderas columnas que recorren la medula espinal para constituir las columnas grises anterior y posterior. Las astas posteriores, funcionalmente somatosensitivas, están formadas por neuronas sensitivas que reciben los impulsos que llegan de las raíces posteriores. Las astas anteriores, funcionalmente somatomotoras, están constituidas por neuronas motoras cuyos axones salen por las raíces anteriores. En los segmentos torácicos y lumbares superiores existe una pequeña asta lateral que emerge de la unión del asta anterior con la posterior y contiene neuronas viscerales simpáticas. En la parte lateral de la base del asta posterior de los segmentos cervicales superiores es difícil distinguir el límite entre la sustancia gris de la blanca debido a que células y fibras nerviosas se encuentran mezcladas: es la formación reticular que se continua superiormente como la formación reticular del tronco encefálico.
Sus mitades se parten en tres y se encuentran divididas de forma sagital por dos procesos: en la parte dorsal encontramos el tabique mediano posterior, largo y angosto, y ventralmente la fisura mediana anterior, que es más amplia y corta. Longitudinalmente se divide en 31 segmentos, uno para cada par de nervios; así, los nervios espinales quedan emplazados en ocho cervicales, doce torácicos, cinco lumbares, cinco sacros y uno coccígeo. Cada segmento tiene dos pares de raíces (dorsales y ventrales) situados de forma simétrica en la parte dorsal y ventral.
La sustancia gris está compuesta principalmente por cuerpos neuronales y células de sostén (neuroglía). Presenta dos astas grises anteriores y dos astas grises posteriores unidas por la comisura gris. Esta comisura gris queda dividida en una parte posterior y una anterior por un pequeño agujero central llamado conducto ependimario o epéndimo medular, siendo este un vestigio del tubo neural primitivo. A nivel torácico y lumbar también aparecen las astas grises laterales en forma de cuña que corresponden a los somas de las neuronas que forman el sistema autónomo simpático o toracolumbar. Su consistencia es más bien uniforme, aunque la sustancia que rodea al conducto ependimario es más transparente y blanda, por lo que se le ha dado el nombre de sustancia gelatinosa central.
La sustancia blanca de la médula es la que rodea a la sustancia gris y está formada principalmente de fascículos o haces de fibras, viniendo a ser los axones que transportan la información. Se divide en tres regiones básicas que son la anterior, lateral y posterior, en la imagen 4,5 y 6, respectivamente.
El sitio de entrada de la raíz dorsal está marcada por el surco dorsolateral; Así mismo, la entrada de la raíz ventral se marca por el surco lateralmente. Estas referencias dividen la sustancia blanca en un funículo dorsal, uno entre los surcos, llamado funículo lateral y uno ventral, mientras que se divide aún más en los segmentos cervicales y torácicos superiores, el funículo dorsal se divide por el surco dorsal intermedio en el fascículo cuneiforme, el más lateral, y el fascículo grácil.
Histología
[editar]En la médula espinal también podemos encontrar ciertos tipos de células que le sirven como sostén como las células ependimarias, células alargadas que cuentan con dos prolongaciones, las cuales emiten hacia el surco anterior o el medioposterior donde constituyen el cono ependimario anterior y el posterior. También encontramos las células neuróglicas, de idéntica procedencia que las ependimarias, solo que sin sus prolongaciones primitivas. Se les encuentra diseminadas en la sustancia gris como en la blanca.
Sustancia gris
[editar]
- Asta dorsal: El asta posterior recibe axones de los ganglios dorsales a través de las raíces homónimas y contiene haces sensitivos. Comprende el núcleo de la columna de Clarke donde hacen sinapsis las fibras que transmiten la sensibilidad profunda inconsciente, la sustancia gelatinosa de Rolando donde hacen sinapsis las fibras que transmiten la sensibilidad termo-algésica y el núcleo propio donde hacen sinapsis las fibras que transmiten la sensibilidad táctil protopática o tacto grueso.
- Asta intermediolateral: Solo se encuentra en los segmentos torácicos y lumbares superiores (L1, L2 y algunas veces L3) de la médula. Contiene neuronas preganglionares simpáticas. Además posee en los segmentos S2-S3-S4 núcleos parasimpáticos que formarán parte del nervio esplácnico pélvico o erector de Eckhard que otorga el continente parasimpático en la región del plexo hipogástrico inferior.
- Asta ventral: o asta anterior, se compone de axones de neuronas multipolares motoras. Comprende el núcleo antero-externo que inerva los miembros superiores e inferiores y el núcleo antero-interno destinado a los músculos dorsales del tronco y del cuello. El núcleo central presenta una porción en C1-C2 que corresponde a las raíces espinales del nervio espinal o accesorio u 11° nervio craneal (inerva al trapecio y al esternocleidomastoideo) , su porción de C3-C4-C5 da lugar luego al nervio frénico que ha de inervar el diafragma.
- Zona intermedia: contiene un gran número de interneuronas.
Sustancia blanca
[editar]La sustancia blanca de la médula espinal está constituida por una gran cantidad de fibras nerviosas, neuroglias y vasos sanguíneos. En un corte transversal se observa su disposición alrededor de la sustancia gris. Su color se debe a la presencia de una gran proporción de fibras mielínicas que corren longitudinalmente, aunque también existe cierta cantidad de fibras amielínicas. Las fibras nerviosas de la sustancia blanca se encargan de unir los segmentos medulares entre sí, y la médula espinal con el encéfalo.
- Cordón posterior: Son vías ascendentes sensitivas cuyos cuerpos neuronales se encuentran en los ganglios dorsales y participa en dos modos de propiocepción consciente: la cinestesia (presión y vibración) y el tacto discriminativo o tacto epicrítico (diferenciación de dos puntos, reconocimiento de formas). Se compone de dos haces o fascículos (siendo pares ambos), el haz de Goll medialmente e inmediatamente lateral el haz de Burdach. Tiene unas pequeñas fibras motoras, que se encargan de arcos reflejos: entre los haces de Goll, está el fascículo septomarginal, y entre el Goll y el Burdach, el fascículo semilunar.
- Cordón lateral: Contiene vías ascendentes como descendentes. Las ascendentes se encargan de llevar estímulos de dolor, temperatura y tacto grueso o tacto protopático, y se compone de varios fascículos: el espinocerebeloso, el espinotalámico, el espinoreticular y el espinotectal. En cambio las fibras descendentes son motoras, se encargan de control de movimientos voluntarios y son los siguientes fascículos: corticospinal, rubrospinal y reticulospinal.
- Cordón anterior: Contiene vías ascendentes como descendentes. Las ascendentes son tres fascículos, cada uno encargado de diferente información: el espinotectal se encarga de movimientos reflejos de ojos y cabeza cuando llega información visual, el espinoolivar envía información al cerebelo de la sensación cutánea y el espinotalámico ventral lleva tacto grueso y presión. Las motoras se encargan de control de movimientos y son los siguientes fascículos: reticulospinal medial, vestibulospinal y corticospinal anterior.
Lesiones medulares
[editar]La lesión medular, o mielopatía causa uno o varios de los siguientes síntomas:
- Parálisis en músculos del tronco, cuello y extremidades.
- Pérdida de sensibilidad del tronco, cuello y extremidades
- Trastornos (descontrol) de esfínter vesical, anal o seminal.
- Bloqueo del sistema simpático (hipotensión, bradicardia, distensión abdominal).
El grado de compromiso depende del grado del daño: puede tratarse de una lesión completa (si se observan todos los síntomas-signos indicados) o de una lesión incompleta si solo presenta unos de los síntomas o todos pero en forma parcial (por ejemplo, parálisis parcial y no total).
Nivel de lesión: En clínica es muy importante conocer el nivel medular afectado. Para poder comprender la relación entre segmento medular afectado y nivel de parálisis producido hay que recordar que el hueso, a diferencia de las células nerviosas, tienen un crecimiento posterior al desarrollo de lo que es el tubo nervioso o médula, más importancia que cualquier referencia bibliográfica que sustente este esbozo es la referencia clínica.
Referencia clínica: El daño de las vértebras 'C4' a 'C7' provoca parálisis que incluye las cuatro extremidades, la afectación a nivel de la 'T11' provoca parálisis de las extremidades inferiores. Para comprender el nivel de la lesión y el daño ocasionado hay que tener en cuenta el desfase en la velocidad de desarrollo entre el Sistema Nervioso y la parte ósea, lo que se refleja en un desfase creciente de niveles sensitivos con niveles reales; es decir, el territorio de S1 topográficamente pertenecerá a la raíz sensitiva de unos dos niveles superiores, saliendo las raíces de la médula en T12 y descendiendo para alcanzar el dermatomo correspondiente.
Patología: Las afectaciones óseas van a comprimir distintas raíces de la médula espinal. Una buena higiene postural es necesaria para evitar complicaciones a largo plazo; aun así, muchas de estas alteraciones tienen una base genética o son provocadas por accidentes de difícil prevención. Se puede recurrir a un especialista en médula espinal.
Tratamiento: La lesión vértebro medular, cuándo es completa, requiere fijación quirúrgica de columna realizada por profesional quirúrgico especializado; si la lesión afecta solo al hueso, la intervención puede ser exitosa; si está dañado el nervio, o es dañado en la intervención, va a ser muy importante la valoración de déficit de autocuidados y el desarrollo de un plan integral de cuidados diseñado habitualmente por profesionales de la enfermería y que va a abarcar otras disciplinas, tanto sanitarias como sociales.[2]
En el cuerpo, el sistema nervioso central está representado únicamente por el encéfalo. La médula espinal que es una prolongación del encéfalo, se encarga de llevar los impulsos nerviosos.
Véase también
[editar]Referencias
[editar]- ↑ Adel K. Afifi: Neuroanatomía Funcional, ISBN 970-10-5504-7, pag.45
- ↑ «Spinal Cord Injury Rehabilitation». Brooks Rehabilitation (en inglés estadounidense). Consultado el 5 de octubre de 2022.
Enlaces externos
[editar] Wikimedia Commons alberga una categoría multimedia sobre médula espinal.
Wikimedia Commons alberga una categoría multimedia sobre médula espinal.


 French
French Deutsch
Deutsch