VIH/sida , la enciclopedia libre
| Síndrome de Inmunodeficiencia Adquirida | ||
|---|---|---|
 El lazo rojo es un símbolo de solidaridad hacia las personas VIH positivo y aquellos que viven con sida.[1] | ||
| Especialidad | infectología | |
| Síntomas | Tempranos: Gripe Posteriores: ganglios linfáticos grandes, fiebre, pérdida de peso. | |
| Complicaciones | Infección oportunista y tumores | |
| Duración | De por vida | |
| Causas | VIH | |
| Factores de riesgo | Relaciones sexuales anales o vaginales sin protección, tener otra infección de transmisión sexual, compartir agujas, procedimientos médicos no esterilizados que impliquen cortes o perforaciones y sufrir lesiones por pinchazos | |
| Diagnóstico | Análisis de sangre | |
| Prevención | Sexo seguro, intercambio de jeringuillas, circuncisión masculina y profilaxis pre y post exposición. | |
| Tratamiento | Tratamiento antirretroviral | |
| Pronóstico |
| |
| Frecuencia | 39 millones (2022) | |
| Tasa de letalidad | 40,4 millones de muertes. | |
La infección por el virus de la inmunodeficiencia humana y el síndrome de inmunodeficiencia adquirida (VIH/sida)[2] son un espectro de enfermedades causadas por la infección provocada por el virus de la inmunodeficiencia humana (VIH).[3][4][5][6] Tras la infección inicial, una persona puede no notar síntoma alguno o bien puede experimentar un periodo breve de cuadro tipo influenza.[7] Típicamente, le sigue un periodo prolongado sin síntomas.[8] A medida que la infección progresa, interfiere más con el sistema inmunitario, aumentando el riesgo de infecciones comunes como la tuberculosis, además de otras infecciones oportunistas y tumores que raramente afectan a las personas con un sistema inmunitario indemne.[7][6] Estos síntomas tardíos de infección se conocen como sida,[8] etapa que a menudo también está asociada con pérdida de peso.[8]
El VIH se contagia principalmente por sexo desprotegido (incluido sexo vaginal, anal, y oral), transfusiones de sangre contaminada, agujas hipodérmicas y de la madre al niño durante el embarazo, parto o lactancia.[9] Algunos fluidos corporales, como la saliva y las lágrimas, no transmiten el VIH.[10] Entre los métodos de prevención se encuentran el sexo seguro, los programas de intercambio de agujas, el tratamiento a los infectados y la circuncisión.[7] La infección del bebé a menudo puede prevenirse al dar medicación antirretroviral tanto a la madre como el niño.[7] No hay ninguna cura o vacuna; no obstante, el tratamiento antirretroviral puede retrasar el curso de la enfermedad y puede llevar a una expectativa de vida cercana a la normal.[8][11] Se recomienda iniciar el tratamiento apenas se haga el diagnóstico.[12] Sin tratamiento, el tiempo de vida promedio después de la infección es 11 años.[13]
En 2014 aproximadamente 36,9 millones de personas vivían con VIH y causó 1,2 millones de muertes.[7] La mayoría de los infectados viven en el África subsahariana.[7] Entre su descubrimiento y el 2014 el sida ha causado un estimado de 39 millones muertes en todo el mundo.[14] El VIH/sida se considera una pandemia: un brote de enfermedad presente en un área grande y con propagación activa.[15] Sobre la base de estudios genéticos, se ha determinado que el VIH es una mutación del VIS que se transmitió a los humanos entre 1910 y 1930, en el centro-oeste de África.[16] El sida fue reconocido por primera vez por los Centros para el Control y Prevención de Enfermedades de los Estados Unidos en 1981 y su causa (la infección por VIH) se identificó a principios de dicha década.[17]
El VIH/sida ha tenido un gran impacto en la sociedad, como enfermedad y como fuente de discriminación.[18] La enfermedad también tiene fuertes impactos económicos.[18] Hay muchas ideas equivocadas sobre el VIH/sida, como la creencia de que puede transmitirse por contacto casual no sexual.[19] La enfermedad ha sido centro de muchas controversias relacionadas con la religión, incluida la decisión de la Iglesia católica de no apoyar el uso de preservativo como prevención.[20] El VIH/sida ha atraído la atención internacional médica y política así como financiación masiva desde su identificación en los años 1980.[21]
Categorías clínicas

En la siguiente tabla se contemplan los diferentes estados de la infección por VIH.
- Categoría A: pacientes con infección primaria o asintomáticos.
- Categoría B: pacientes que presentan o hayan presentado síntomas que no pertenecen a la categoría C, pero que están relacionados con la infección de VIH:
- Angiomatosis bacilar.
- Candidiasis vulvo-vaginal, o candidiasis oral resistente al tratamiento.
- Displasia de cérvix uterino o carcinoma de cérvix no invasivo.
- Enfermedad pélvica inflamatoria (EPI).
- Fiebre menor a 38,5 °C o diarrea, de más de un mes de duración.
- Herpes zóster (más de un episodio, o un episodio con afección de más de un dermatoma).
- Leucoplasia oral vellosa.
- Neuropatía periférica.
- Púrpura trombocitopénica idiopática (PTI).
- Categoría C: pacientes que presentan o hayan presentado algunas complicaciones incluidas en la definición de sida de 1987 de la OMS:
- Infecciones oportunistas:
- Infecciones bacterianas:
- Septicemia por Salmonella recurrente (diferente a Salmonella enterica sub. enterica serotipo Typhi).
- Tuberculosis.
- Infección por el complejo Mycobacterium avium (MAI).
- Infecciones por micobacterias atípicas.
- Infecciones víricas:
- Infección por citomegalovirus (retinitis o diseminada).
- Infección por el virus del herpes simple (VHS tipos 1 y 2), puede ser crónica o en forma de bronquitis, neumonitis o esofagitis.
- Infecciones fúngicas:
- Aspergilosis.
- Candidiasis, tanto diseminada como del esófago, tráquea o pulmones.
- Coccidiodomicosis, extrapulmonar o diseminada.
- Criptococosis extrapulmonar.
- Histoplasmosis, ya sea diseminada o extrapulmonar.
- Infecciones por protozoos:
- Neumonía por Pneumocystis jiroveci.
- Toxoplasmosis neurológica.
- Criptosporidiosis intestinal crónica.
- Isosporiasis intestinal crónica.
- Infecciones bacterianas:
- Infecciones oportunistas:
- Procesos cronificados: bronquitis y neumonía.
- Procesos asociados directamente con el VIH:
- Demencia relacionada con el VIH (encefalopatía por VIH).
- Leucoencefalopatía multifocal progresiva.
- Síndrome de desgaste o wasting syndrome.
- Procesos asociados directamente con el VIH:
- Procesos tumorales:
- Sarcoma de Kaposi.
- Linfoma de Burkitt.
- Otros linfomas no-Hodgkin, especialmente linfoma inmunoblástico, linfoma cerebral primario o linfoma de células B.
- Carcinoma invasivo de cérvix.
- Procesos tumorales:
El VIH se multiplica, después de la fase aguda primaria de la infección, en los órganos linfoides, sobrecargándolos con un esfuerzo que termina por provocar una reducción severa de la producción de linfocitos. El debilitamiento de las defensas abre la puerta al desarrollo de infecciones oportunistas por bacterias, hongos, protistas y virus. En muchos casos los microorganismos responsables están presentes desde antes, pero desarrollan una enfermedad solo cuando dejan de ser contenidos por los mecanismos de inmunidad celular que el VIH destruye. Ninguna de estas enfermedades agrede solo a los VIH positivos, pero algunas eran casi desconocidas antes de la epidemia de VIH y en muchos casos las variantes que acompañan o definen al sida son diferentes por su desarrollo o su epidemiología.
Historia
Origen
El VIH está emparentado con otros virus que causan enfermedades parecidas al sida. Se cree que este virus se transfirió de los animales a los humanos a comienzos del siglo XX. Existen dos virus diferenciados que causan sida en los seres humanos, el VIH-1 y el VIH-2. Del primero la especie reservorio son los chimpancés, de cuyo virus propio, el SIVcpz, deriva. El VIH-2 procede del SIVsm, propio de una especie de monos de África Occidental. En ambos casos la transmisión entre especies se ha producido varias veces, pero la actual pandemia resulta de la extensión del grupo M del VIH-1, procedente según estimaciones de una infección producida en África Central, donde el virus manifiesta la máxima diversidad, en la primera mitad del siglo XX.
La pandemia actual tuvo su origen en África Central, pero pasó inadvertida mientras no empezó a afectar a población de países ricos, en los que la inmunosupresión del sida no podía confundirse fácilmente con depauperación debida a otras causas, sobre todo para sistemas médicos y de control de enfermedades muy dotados de recursos. La muestra humana más antigua que se sepa que contiene VIH fue tomada en 1959 a un marino británico, quien aparentemente la contrajo en lo que ahora es la República Democrática del Congo. Otras muestras que contenían el virus fueron encontradas en un hombre estadounidense que murió en 1969 y en un marino noruego en 1976. Se cree que el virus se contagió a través de actividad sexual, posiblemente a través de prostitutas, en las áreas urbanas de África. A medida que los primeros infectados viajaron por el mundo, fueron llevando la enfermedad a varias ciudades de distintos continentes.
Hasta 1984 se sostuvieron distintas teorías sobre la posible causa del sida. La teoría con más apoyo planteaba que el sida era una enfermedad básicamente epidemiológica. En 1983 un grupo de nueve hombres homosexuales con sida de Los Ángeles, que habían tenido parejas sexuales en común, incluyendo a otro hombre en Nueva York que mantuvo relaciones sexuales con tres de ellos, sirvieron como base para establecer un patrón de contagio típico de las enfermedades infecciosas.
Otras teorías sugieren que el sida surgió a causa del excesivo uso de drogas y de la alta actividad sexual con diferentes parejas. También se planteó que la inoculación de semen en el recto durante la práctica de sexo anal, combinado con el uso de inhalantes con nitrito llamados poppers, producía supresión del sistema inmunológico. Pocos especialistas tomaron en serio estas teorías, aunque algunas personas todavía las promueven y niegan que el sida sea producto de la infección del VIH.[22]
La teoría más reconocida actualmente, sostiene que el VIH proviene de un virus llamado «virus de inmunodeficiencia en simios» (SIV, en inglés), el cual es idéntico al VIH y causa síntomas similares al sida en otros primates. Según un estudio publicado en 2014, el virus entraría en los seres humanos por primera vez en los años 1920, en el centro de África.[23]
Descubrimiento
El 5 de junio de 1981 los Centers for Disease Control and Prevention (CDC) —Centros para el Control y Prevención de Enfermedades de Estados Unidos— convocaron una conferencia de prensa donde describieron cinco casos de neumonía por Pneumocystis carinii en Los Ángeles.[24] Al mes siguiente se constataron varios casos de sarcoma de Kaposi, un tipo de cáncer de piel. Las primeras constataciones de estos casos fueron realizadas por el doctor Michael Gottlieb de San Francisco.

Pese a que los médicos conocían tanto la neumonía por Pneumocystis carinii como el sarcoma de Kaposi, la aparición conjunta de ambos en varios pacientes les llamó la atención. La mayoría de estos pacientes eran hombres homosexuales sexualmente activos, muchos de los cuales también sufrían de otras enfermedades crónicas que más tarde se identificaron como infecciones oportunistas. Las pruebas sanguíneas que se les hicieron a estos pacientes mostraron que carecían del número adecuado de un tipo de células sanguíneas llamadas T CD4+. La mayoría de estos pacientes murieron en pocos meses.
Por la aparición de unas manchas de color rosáceo en el cuerpo del infectado, la prensa comenzó a llamar al sida, la «peste rosa», causando una confusión, atribuyéndola a los homosexuales,[25] aunque pronto se hizo notar que también la padecían los inmigrantes haitianos en Estados Unidos, los usuarios de drogas inyectables y los receptores de transfusiones sanguíneas, lo que llevó a hablar de un club de las cuatro haches que incluía a todos estos grupos considerados de riesgo para adquirir la enfermedad. En 1982, la nueva enfermedad fue bautizada oficialmente con el nombre de Acquired Immune Deficiency Syndrome (AIDS), nombre que sustituyó a otros propuestos como Gay-related immune deficiency (GRID).
En 1984, dos científicos franceses, Françoise Barré-Sinoussi y Luc Montagnier del Instituto Pasteur, aislaron el virus de sida y lo purificaron. Robert Gallo, estadounidense, pidió muestras al laboratorio francés, y adelantándose a los franceses lanzó la noticia de que había descubierto el virus y que había realizado la primera prueba de detección y los primeros anticuerpos para combatir a la enfermedad. Después de diversas controversias legales, se decidió compartir patentes, pero el descubrimiento se le atribuyó a los dos investigadores originales que aislaron el virus, y solo a ellos dos se les concedió el Premio Nobel conjunto, junto a otro investigador en el 2008, reconociéndolos como auténticos descubridores del virus, aceptándose que Robert Gallo se aprovechó del material de otros investigadores para realizar todas sus observaciones. En 1986 el virus fue denominado VIH (virus de inmunodeficiencia humana). El descubrimiento del virus permitió el desarrollo de un anticuerpo, el cual se comenzó a utilizar para identificar dentro de los grupos de riesgo a los infectados. También permitió empezar investigaciones sobre posibles tratamientos y una vacuna.
Primeros años
En esos tiempos las víctimas del sida eran aisladas por la comunidad, los amigos e incluso la familia. Los niños que tenían sida no eran aceptados por las escuelas debido a las protestas de los padres de otros niños; este fue el caso del joven estadounidense Ryan White. La gente temía acercarse a los infectados, ya que pensaban que el VIH podía contagiarse por un contacto casual como dar la mano, abrazar, besar o compartir utensilios con un infectado.
En un principio la comunidad homosexual fue culpada de la aparición y posterior expansión del sida en Occidente. Incluso algunos grupos religiosos llegaron a decir que el sida era un castigo de Dios a los homosexuales (esta creencia aún es popular entre ciertas minorías de creyentes cristianos y musulmanes). Otros señalan que el estilo de vida «depravado» de los homosexuales era responsable de la enfermedad. Aunque en un principio el sida se expandió más deprisa a través de las comunidades homosexuales, y que la mayoría de los que padecían la enfermedad en Occidente eran homosexuales, esto se debía, en parte, a que en esos tiempos no era común el uso del condón entre homosexuales, por considerarse que este era solo un método anticonceptivo. Por otro lado, la difusión del mismo en África fue principalmente por vía heterosexual.[26][27]
El sida pudo expandirse rápidamente al concentrarse la atención solo en los homosexuales, esto contribuyó a que la enfermedad se extendiera sin control entre heterosexuales, particularmente en África, el Caribe y luego en Asia.
Actualidad
Gracias a la disponibilidad de tratamiento antirretrovirales, las personas con VIH pueden llevar una vida normal, la correspondiente a una enfermedad crónica, sin las infecciones oportunistas características del sida no tratado. Los antirretrovirales están disponibles mayormente en los países desarrollados. Su disponibilidad en los países en desarrollo está creciendo, sobre todo en América Latina; pero en África, Asia y Europa Oriental muchas personas todavía no tienen acceso a esos medicamentos, por lo cual desarrollan las infecciones oportunistas y mueren algunos años después de la seroconversión.
Según un estudio de 2022 de la Universidad de Oxford publicado en la revista Science, se ha detectado una nueva variante del VIH más contagiosa y dañina. Esta mutación, denominada VB, provoca un declive más rápido de la fuerza del sistema inmunitario, según el estudio.[28]
Epidemiología


En los países occidentales el índice de infección con VIH ha disminuido ligeramente debido a la adopción de prácticas de sexo seguro por los varones homosexuales y (en menor grado) a la existencia de distribución gratuita de jeringas y campañas para educar a los usuarios de drogas inyectables acerca del peligro de compartir las jeringas. La difusión de la infección en los heterosexuales ha sido un poco más lenta de lo que originalmente se temía, posiblemente porque el VIH es ligeramente menos transmisible por las relaciones sexuales vaginales —cuando no hay otras enfermedades de transmisión sexual presentes— de lo que se creía antes.
Sin embargo, desde finales de los años 1990, en algunos grupos humanos de los países desarrollados, los índices de infección han empezado a mostrar signos de incremento otra vez. En el Reino Unido el número de personas diagnosticadas con VIH se incrementó un 26 % desde 2000 a 2001. Las mismas tendencias se notan en EE. UU. y Australia. Esto se atribuye a que las generaciones más jóvenes no recuerdan la peor fase de la epidemia en los años ochenta y se han cansado del uso del condón. El sida continúa siendo un problema entre las prostitutas y los usuarios de drogas inyectables. Por otro lado el índice de muertes debidas a enfermedades relacionadas con el sida ha disminuido en los países occidentales debido a la aparición de nuevas terapias de contención efectivas (aunque más costosas) que aplazan el desarrollo del sida.
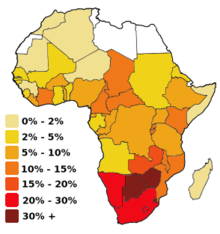

En países subdesarrollados, en particular en la zona central y sur de África, las malas condiciones económicas (que llevan por ejemplo a que en los centros de salud se utilicen jeringas ya usadas) y la falta de educación sexual debido a causas principalmente religiosas, dan como resultado un altísimo índice de infección (ver sida en África). En algunos países más de un cuarto de la población adulta es VIH-positiva; solamente en Botsuana el índice llega al 35,8 % (estimado en 1999, fuente en inglés World Press Review). La situación en Sudáfrica —con un 66 % de cristianos y con el presidente Thabo Mbeki, que comparte, aunque ya no de manera oficial, la opinión de los «disidentes del sida»— se está deteriorando rápidamente. Solo en 2002 hubo casi 4,7 millones de infecciones. Otros países donde el sida está causando estragos son Nigeria y Etiopía, con 3,7 y 2,4 millones de infectados el año 2003, respectivamente. Por otro lado, en países como Uganda, Zambia y Senegal se han iniciado programas de prevención para reducir sus índices de infección con VIH, con distintos grados de éxito. En 2014, en Uganda, la Organización Internacional para las Migraciones (OIM) distribuyó equipos médicos y de laboratorio en diferentes clínicas de salud ubicadas estratégicamente en puntos críticos de VIH en el país para hacer frente a la alta prevalencia de VIH/sida en esa nación.[29]
Las tasas de infección de VIH también han aumentado en Asia, con cerca de 7,5 millones de infectados en el año 2003. En julio de 2003, se estimaba que habían 4,6 millones de personas infectadas en India, lo cual constituye aproximadamente el 0,9 % de la población adulta económicamente activa en dicho país. En China, la cantidad de infectados se estimaba entre 1 y 1,5 millones, aunque algunos creen que son aún más los infectados. Por otra parte, en países como Tailandia y Camboya se ha mantenido constante la tasa de infección por VIH en los últimos años.
Recientemente ha habido preocupación respecto al rápido crecimiento del sida en la Europa oriental y Asia central, donde se estima que había 1,7 millones de infectados a enero de 2004. La tasa de infección del VIH ha ido en aumento desde mediados de los 1990, debido a un colapso económico y social, aumento del número de usuarios de drogas inyectables y aumento del número de prostitutas. En Rusia se reportaron 257 000 casos en 2004 de acuerdo a información de la Organización Mundial de la Salud; en el mismo país existían 15 000 infectados en 1995 y 190 000 en 2002. Algunos afirman que el número real es cinco veces el estimado, es decir, cerca de un millón. Ucrania y Estonia también han visto aumentar el número de infectados, con estimaciones de 500 000 y 3700 a comienzos de 2004, respectivamente.
Desarrollo de la enfermedad
Etiología
El VIH se propaga por tres vías principales: contacto sexual, exposición significativa a fluidos o tejidos corporales infectados y de madre a hijo durante el embarazo, el parto o la lactancia (lo que se conoce como transmisión vertical).[9] No existe riesgo de contraer el VIH si se está expuesto a heces, secreciones nasales, saliva, esputo, sudor, lágrimas, orina o vómito, a menos que estén contaminados con sangre.[30] También es posible estar coinfectado por más de una cepa del VIH, una afección conocida como sobreinfección por VIH.[31] No es posible para los mosquitos u otros insectos transmitir el VIH.[32]
La persona infectada por el VIH es denominada «seropositiva» o «VIH positivo» (VIH+) y a los no infectados se les llama «seronegativos» o «VIH negativo» (VIH–). La mayoría de las personas seropositivas no saben que lo son.
Diagnóstico
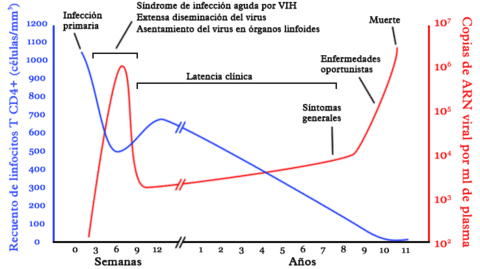
No todos los pacientes infectados con el virus VIH tienen sida. El criterio para diagnosticar el sida puede variar de región en región, pero el diagnóstico generalmente requiere:
- Un recuento absoluto de las células T CD4 menor a 200 por milímetro cúbico.
- Medida directa del número de copias de la carga viral por mililitro de suero.
- La presencia de alguna de las infecciones oportunistas típicas, causadas por agentes incapaces de producir enfermedad en personas sanas.
Historia natural
La infección primaria por VIH es llamada «seroconversión» y puede ser acompañada por una serie de síntomas inespecíficos, parecidos a los de una gripe, por ejemplo, fiebre, dolores musculares y articulares, dolor de garganta y ganglios linfáticos inflamados. En esta etapa el infectado es más transmisor que en cualquier otra etapa de la enfermedad, ya que la cantidad de virus en su organismo es la más alta que alcanzará. Esto se debe a que todavía no se desarrolla por completo la respuesta inmunológica del huésped. No todos los recién infectados con VIH padecen de estos síntomas y finalmente todos los individuos se vuelven asintomáticos.
Durante la etapa asintomática, cada día se producen varios miles de millones de virus VIH, lo cual se acompaña de una disminución de las células T CD4+. El virus no solo se encuentra en la sangre, sino en todo el cuerpo, particularmente en los ganglios linfáticos, el cerebro y las secreciones genitales.
El tiempo que demora el diagnóstico de sida desde la infección inicial del virus VIH es variable. Algunos pacientes desarrollan algún síntoma de inmunosupresión muy pocos meses después de haber sido infectados, mientras que otros se mantienen asintomáticos hasta 20 años llamados "No Progresores a Largo Plazo (NLTP)".
La razón por la que algunos pacientes no desarrollan la enfermedad y por qué hay tanta variabilidad interpersonal en el avance de la enfermedad, todavía es objeto de estudio. El tiempo promedio desde la infección inicial hasta el desarrollo del sida varía de entre ocho y diez años en ausencia de tratamiento.
Tratamiento
El 3 de octubre de 2016, apareció otra posible cura al aplicarle un tratamiento nuevo a un paciente británico, ya que al realizarle exámenes de sangre, no se encontró rastro alguno del virus presente en él. El es parte de una serie de pruebas llevadas a cabo por investigadores de las universidades de Oxford, Cambridge, Imperial College London, University College London y King's College London.
La nueva terapia trabaja en dos fases. En la primera, una vacuna ayuda a que el cuerpo reconozca las células infectadas de VIH para poder destruirlas. En la segunda fase, una nueva droga llamada Vorinostat activa las células T latentes para ser identificadas por el sistema inmune.
Los resultados de las pruebas se espera que estén listos para el 2018.[33]
Grupos de población
Mujeres
Según el Fondo de las Naciones Unidas para las Mujeres (UNIFEM), a pesar de que la infección del VIH comenzó concentrándose básicamente en hombres, actualmente, las mujeres suponen el 50 % de las personas infectadas con el VIH. Incluso en regiones como el África Subsahariana, las mujeres representan el 60 % del total de la población con VIH.
Homosexuales
En algunos países, los hombres que tienen sexo con hombres representan la mayoría de los casos. En 2013, este grupo poblacional representó el 55 % de los nuevos casos de VIH diagnosticados en Estados Unidos durante ese año.[34] En España, dos tercios de los nuevos casos de VIH se diagnostican en hombres que tienen sexo con hombres.[35][36]
Prevención
Una vez que un individuo contrae el VIH, es altamente probable que en el transcurso de su vida llegue a desarrollar sida. Si bien algunos portadores permanecen en estado asintomático por largos períodos de tiempo, la única manera de evitar el sida consiste en la prevención de la infección por VIH. La única vía para la transmisión del virus es a través de los fluidos corporales como la sangre. Este virus no se puede transmitir a través de la respiración, la saliva, el contacto casual por el tacto, dar la mano, abrazar, besar en la mejilla, masturbarse mutuamente con otra persona o compartir utensilios como vasos, tazas o cucharas. En cambio, teóricamente es posible que el virus se transmita entre personas a través del beso boca a boca, si ambas personas tienen llagas sangrantes o encías llagadas, pero ese caso no ha sido documentado y además es considerado muy improbable, ya que la saliva contiene concentraciones mucho más bajas que por ejemplo el semen.
Penetración
La infección por VIH por las relaciones sexuales ha sido comprobado de hombre a mujer, de mujer a hombre, de mujer a mujer y de hombre a hombre. El uso de condones de látex se recomienda para todo tipo de actividad sexual que incluya penetración. Es importante enfatizar que se debe usar el condón hecho del material látex, pues otro condón (de carnero) que existe en el mercado, hecho a base de material orgánico, no es efectivo para la prevención. Los condones tienen una tasa estimada del 90-95 % de efectividad para evitar el embarazo o el contagio de enfermedades, y usado correctamente, esto es, bien conservado, abierto con cuidado y correctamente colocado, es el mejor medio de protección contra la transmisión del VIH. Se ha demostrado repetidamente que el VIH no pasa efectivamente a través de los condones de látex intactos.
El sexo anal, debido a la delicadeza de los tejidos del ano y la facilidad con la que se llagan, se considera la actividad sexual de más riesgo. Por eso los condones se recomiendan también para el sexo anal. El condón se debe usar una sola vez, tirándolo a la basura y usando otro condón cada vez. Debido al riesgo de rasgar (tanto el condón como la piel y la mucosa de la paredes vaginales y anales) se recomienda el uso de lubricantes con base acuosa. La vaselina y los lubricantes basados en aceite o petróleo no deben usarse con los condones porque debilitan el látex y lo vuelven propenso a rasgarse.
Sexo oral
En términos de trasmisión del VIH, se considera que el sexo oral tiene menos riesgos que el vaginal o el anal. Sin embargo, la relativa falta de investigación definitiva sobre el tema, sumada a información pública de dudosa veracidad e influencias culturales, han llevado a que muchos crean, de manera incorrecta, que el sexo oral es seguro. Aunque el factor real de trasmisión oral del VIH no se conoce aún con precisión, hay casos documentados de transmisión a través de sexo oral por inserción y por recepción (en hombres). Un estudio[cita requerida] concluyó que el 7,8 % de hombres recientemente infectados en San Francisco probablemente recibieron el virus a través del sexo oral. Sin embargo, un estudio[cita requerida] de hombres españoles que tuvieron sexo oral con compañeros VIH+ a sabiendas de ello no identificó ningún caso de trasmisión oral. Parte de la razón por la cual esa evidencia es conflictiva es porque identificar los casos de transmisión oral es problemático. La mayoría de las personas VIH+ tuvieron otros tipos de actividad sexual antes de la infección, por lo cual se hace difícil o imposible aislar la transmisión oral como factor. Factores como las úlceras bucales, etc., también son difíciles de aislar en la transmisión entre personas "sanas". Se recomienda usualmente no permitir el ingreso de semen o fluido preseminal en la boca. El uso de condones para el sexo oral (o protector dental para el cunnilingus) reduce aún más el riesgo potencial. El condón que haya sido utilizado ya para la práctica del sexo oral, debe desecharse. En caso de que exista coito posterior, se utilizará un nuevo profiláctico; ya que las microlesiones que se producen en el látex por el roce con las piezas dentarias, permiten el paso del virus.
Vía parenteral
Se sabe que el VIH se transmite cuando se comparten agujas entre usuarios de drogas inyectables, y este es uno de las maneras más comunes de transmisión. Todas las organizaciones de prevención del sida advierten a los usuarios de drogas que no compartan agujas, y que usen una aguja nueva o debidamente esterilizada para cada inyección. Los centros y profesionales del cuidado de la salud y de las adicciones disponen de información sobre la limpieza de agujas con lejía. En los Estados Unidos y en otros países occidentales están disponibles agujas gratis en algunas ciudades, en lugares de intercambio de agujas, donde se reciben nuevas a cambio de las usadas, o en sitios de inyecciones seguras.
Los trabajadores médicos pueden prevenir la extensión del VIH desde pacientes a trabajadores y de paciente a paciente, siguiendo normas universales de asepsia o aislamiento contra sustancias corporales, tales como el uso de guantes de látex cuando se ponen inyecciones o se manejan desechos o fluidos corporales, y lavándose las manos frecuentemente.
El riesgo de infectarse con el virus VIH a causa de un pinchazo con una aguja que ha sido usada en una persona infectada es menor de 1 entre 200.[cita requerida] Una apropiada profilaxis postexposición con medicamentos anti-VIH logra contrarrestar ese riesgo, reduciendo al mínimo la probabilidad de seroconversión.
Circuncisión
Un estudio de 2005[37] informaba que el estar circuncidado podría reducir significativamente la probabilidad de que un hombre se infecte de una mujer seropositiva por penetración vaginal. Los rumores en este sentido, producidos a partir de trabajos anteriores no concluyentes, han aumentado ya la popularidad de la circuncisión en algunas partes de África. Un trabajo relacionado[38] estima que la circuncisión podría convertirse en un factor significativo en la lucha contra la extensión de la epidemia.
Resistencia natural
Investigaciones recientes[cita requerida] confirmaron que de hecho existen personas más resistentes al Virus, debido a una mutación en el genoma llamada "CCR5-delta 32". Según se cree, habría aparecido hace 700 años, cuando la peste bubónica diezmó a Europa. La teoría dice que los organismos con ese gen impiden que el virus ingrese en el glóbulo blanco. Este mecanismo es análogo al de la peste negra. El VIH se desarrolla en estas personas de manera más lenta, y han sido bautizados como "no progresores a largo plazo".
Saliva
Después de la sangre, la saliva fue el segundo fluido del cuerpo donde el VIH se aisló. El origen del VIH salivar son los linfocitos infectados de las encías (gingiva). Estas células emigran dentro de la saliva en una tasa de un millón por minuto. Esta migración puede aumentar hasta 10 veces (diez millones de células por minuto) en enfermedades de la mucosa oral, las cuales son frecuentes en un huésped inmunodeficiente (tal como un individuo con infección por VIH). Estudios inmunocitoquímicos recientes muestran que en los pacientes con sida hay una concentración más alta de VIH en los linfocitos salivares que en los linfocitos de la sangre periférica. Esto sugiere que los linfocitos infectados reciben una estimulación antigénica por la flora oral (bacterias en la boca) lo que da lugar a una mayor expresión del virus". (A. Lisec, "Za zivot", izdanje "U pravi trenutak", Dakovo 1994. s.27O-271.)[fuente cuestionable]
Abstinencia
Edward Green, director del Aids Prevention Research Project de Harvard, asegura que «El preservativo no detiene el sida. Solo un comportamiento sexual responsable puede hacer frente a la pandemia».[39] Por otra parte, según algunos estudios, los programas que preconizan la abstinencia sexual como método preventivo exclusivo no han demostrado su utilidad para disminuir el riesgo de contagio del virus en países desarrollados.[40]
Monogamia
En el África subsahariana, y otros países subdesarrollados, se ha mostrado eficaz en la lucha contra el sida el fomento de la monogamia y el retraso de la actividad sexual entre los jóvenes.[41][42]
Recomendaciones "ABC"
La denominada como estrategia ABC es una de las recomendaciones eficaces para la prevención de las ITS y en concreto del VIH, según refiere el científico Halperin en su artículo publicado en la revista The Lancet.[43] ABC es el acrónimo en inglés de Abstinence, Be faithful y Condom use.
Según recomienda el autor, lo mejor es incluir un equilibrio apropiado de las intervenciones A, B y C. Pero, sobre todo, promover que todas las personas puedan llegar a tener información completa y precisa de las diferentes alternativas de prevención. Estas recomendaciones también son avaladas por los Centros de Control y Prevención de Enfermedades[44] de Estados Unidos.
Vacuna
Según un estudio publicado en la revista científica especializada Science Translational Medicine,[45] un equipo de investigadores del Servicio de Enfermedades Infecciosas y Sida del Hospital Clínico de Barcelona ha dado un paso más en este camino al presentar una vacuna terapéutica que ha mostrado en los ensayos resultados alentadores.
En las pruebas realizadas a 36 pacientes que seguían una terapia antirretroviral (conocida como TAR), tras la vacunación de prueba "cambió el equilibrio virus / huésped a favor del huésped", o lo que es lo mismo, el virus perdía la batalla de la infección. Según los datos, tras 12 semanas, la reducción de la carga viral gracias a la vacuna era del 90 por ciento, aunque posteriormente el virus se hace resistente y consigue paliar el efecto de la vacuna.
Para conseguir frenar el avance del virus del sida los investigadores pulsaron células dendríticas (aquellos leucocitos que presentan antígenos al sistema inmunitario) de los propios pacientes con VIH y las inactivaron con calor. De este modo, cuando las células dendríticas "presentaban" al virus a los linfocitos encargados de eliminar al agente infeccioso externo, el VIH no conseguía infectar al linfocito (como ocurre normalmente), sino que consigue transmitir adecuadamente el mensaje para activar el sistema inmunitario y terminar con el agente externo infectante.[46]
En 2017 se consiguió que un grupo de vacas generaran anticuerpos contra el virus del sida después de recibir una inyección de proteínas con la molécula BG505 SOSIP.[47][48]
En diciembre de 2020 se dio a conocer que una vacuna contra el VIH llegaba a la última fase de ensayos, por primera vez en más de 10 años. Las pruebas durarán 24 meses y el prototipo usa el mismo mecanismo que Janssen ha utilizado en su inmunización contra la COVID-19.[2]
Tratamiento
El tratamiento consiste en el uso de antirretrovirales, fármacos que inhiben enzimas esenciales para la replicación del VIH, como la transcriptasa inversa, retrotranscriptasa o la proteasa. De esta manera se frena el progreso de la enfermedad y la aparición de infecciones oportunistas. Aunque la infección por VIH no puede propiamente curarse, sí puede convertirse con el uso continuado de esos fármacos en una enfermedad crónica compatible con una vida larga y casi normal. La enzima del VIH, la retrotranscriptasa, es una enzima que convierte el ARN a ADN, por lo que se ha convertido en una de las principales dianas en los tratamientos antirretrovirales.[49]
La droga llamada AZT fue lanzada en 1987 mediante una procedimiento abreviado, en respuesta a la urgencia a la crisis del sida.[50]
En el año 2007 la Agencia Europea de Medicamentos (EMEA por sus siglas en inglés) autoriza el fármaco Atripla que combina tres de los antirretrovirales más usuales en una única pastilla. Los principios activos son el efavirenz, la emtricitabina y el disoproxilo de tenofovir. El medicamento está indicado para el tratamiento del virus-1 en adultos. [51]
El común denominador de los tratamientos aplicados en la actualidad es la combinación de distintas drogas antiretrovilares, comúnmente llamada "cóctel". Estos "cócteles" reemplazaron a las terapias tradicionales de una sola droga que solo se mantienen en el caso de las embarazadas VIH positivas. Las diferentes drogas tienden a impedir la multiplicación del virus y, hacen más lento el proceso de deterioro del sistema inmunitario. El "cóctel" se compone de dos drogas inhibidoras de la transcriptasa inversa (las drogas) AZT, DDI, DDC, 3TC y D4T) y un inhibidor de otras enzimas las proteasas.
Al inhibir diferentes enzimas, las drogas intervienen en diferentes momentos del proceso de multiplicación del virus, impidiendo que dicho proceso llegue a término. La ventaja de la combinación reside, justamente, en que no se ataca al virus en un solo lugar, sino que se le dan "simultáneos y diferentes golpes". Los inhibidores de la transcriptasa inversa introducen una información genética equivocada" o "incompleta" que hace imposible la multiplicación del virus y determina su muerte. Los inhibidores de las proteasas actúan en las células ya infectadas impidiendo el «ensamblaje» de las proteínas necesarias para la formación de nuevas partículas virales.
En 2010 se comprobó la eliminación del virus de un paciente con leucemia al recibir un trasplante de médula de un donante con una muy rara mutación genética que lo vuelve inmune a una infección con VIH; se recuperó de ambas enfermedades. Siendo una mutación muy rara y una operación con altos riesgos, la posibilidad de que esto se vuelva una solución práctica es casi inexistente de momento. A pesar de los resultados, las operaciones de este tipo exigen dosis de inmunosupresores para toda la vida. El defecto genético en cuestión hace que las células T no expresen el receptor CCR5 o CXCR4 que el virus necesita reconocer para entrar a la célula.[52][53]
En las personas con enteropatía por el VIH, se ha documentado que la dieta sin gluten produce la mejoría de la diarrea y permite la recuperación de peso. De hecho, las lesiones intestinales halladas en estos casos son similares a las que provoca la enfermedad celíaca.[54]
Avances científicos
Técnica de inducir y reducir
Técnica que consistiría en inducir al VIH a salir de las células que ya infectó y reducirlo o eliminarlo. Gracias al tratamiento antirretroviral actual, la infección por VIH se convirtió en un estado médico crónico, pero la razón por la que la infección no tiene cura es por el reservorio latente, es decir, los antirretrovirales controlan al virus y no lo dejan multiplicarse, pero no pueden entrar en las células que el virus ya infectó, es por ello que el paciente tiene que tomar el medicamento todos los días a la hora indicada para que el VIH no despierte de su reservorio y vuelva a multiplicarse.
Científicos del HIV Cure Center de la Universidad de Carolina del Norte en Chapel Hill en EE. UU., en colaboración con ViiV Healthcare están explorando enfoques dirigidos a la latencia inversa para que el antígeno viral sea expresado por una célula previamente infectada de forma latente y se vuelva vulnerable a los mecanismos de eliminación inmunitaria, explorando anticuerpos, moléculas de Re-Targeting de Afinidad Dual (DART) similares a anticuerpos, vacunas y estrategias de modulación de puntos de control inmunológico para eliminar el virus del VIH del cuerpo.[55]
Terapia génica
Científicos de la compañía American Gene Technologies en EE. UU., están estudiando una terapia genética para la cura funcional del VIH, utilizando un vector viral llamado AGT103-T y un proceso de leucaféresis. Esta terapia consiste en la modificación genética de los linfocitos T CD4+ de los pacientes VIH positivos, utilizando dicho vector, previniendo la infección por cepas de VIH con tropismo CCR5 o CXCR4, reduciendo el agotamiento de estas células durante la exposición al VIH y evitando que las células ya infectadas de forma latente libere nuevas partículas del virus del VIH; y haciéndolas crecer a una gran cantidad en el proceso de leucaféresis en donde las células CD4 ya modificadas genéticamente se multipliquen a un número cercano a un billón y se vuelven a inyectar al paciente, para así, combatir al virus de manera natural, eficiente y sin necesidad de la medicación Antirretroviral, lo que se significaría una cura funcional a la infección del VIH y ya no la utilización de los antirretrovirales.[56] La Administración de Medicamentos y Alimentos de los EE. UU. ya aprobó la fase 1 del estudio.[57]
Proteína SEVI
Según un trabajo elaborado en el año 2007 por científicos de las universidades de Ulm y Hannover, en conjunto con científicos españoles, se ha descubierto una proteína en el semen humano, que facilita la transmisión del virus VIH.
Con frecuencia la cantidad de virus existente en el semen no alcanza los niveles mínimos esperables para que pueda generarse contagio. Sin embargo, esta proteína llamada SEVI, desempeña un rol de facilitador para la propagación de la infección, con concentraciones de VIH en semen que de otro modo jamás hubieran producido contagio.
Esta proteína se manifiesta en dos formatos o arquitecturas diferentes. Es la SEVI de estructura amiloidea, la que cuenta con capacidad de convertirse en patógena o mutar sus propiedades biológicas.[58] Esta proteína favorece considerablemente el contagio por semen, facilitando la infección y distribución del virus.
El SEVI actúa concentrando el virus en la superficie de la célula, que luego va a ingresar en forma masiva hacia el citoplasma.
Véase también
- Virus de la inmunodeficiencia humana
- Sobreinfección por el VIH
- Cronología del VIH/sida
- Día Mundial de la Lucha contra el Sida
- Gaëtan Dugas
- Prueba de VIH
- Serofobia
- Vacuna contra el VIH
- VIH en el niño
- Negacionismo del VIH/sida
- Campaña global Indetectable=Intransmisible
- Resistencia del VIH a los fármacos
Referencias
- ↑ «World AIDS Day». World Health Organization. Consultado el 16 de junio de 2015.
- ↑ Según el Diccionario panhispánico de dudas de la RAE, el acrónimo «sida» va con minúsculas porque se ha incorporado al léxico común. La Organización Panamericana de la Salud también recomienda el uso de minúsculas.
- ↑ Sepkowitz KA (junio de 2001). «AIDS—the first 20 years». N. Engl. J. Med. 344 (23): 1764-72. ISSN 0028-4793. PMID 11396444. doi:10.1056/NEJM200106073442306.
- ↑ editors, Alexander Krämer, Mirjam Kretzschmar, Klaus Krickeberg, (2010). Modern infectious disease epidemiology concepts, methods, mathematical models, and public health (Online-Ausg. edición). New York: Springer. p. 88. ISBN 9780387938356.
- ↑ Wilhelm Kirch (2008). Encyclopedia of public health. New York: Springer. pp. 676-677. ISBN 9781402056130.
- ↑ a b Cabrera Calero, Antonio María; Sanz Esteban, Miguel; Bárcena Rodríguez, Jesús (2011). «Enfermedades y hábitos saludables». Escrito en Parque Empresarial San Fernando, Edificio Atenas. En Cambra Manzano, Óscar; Saéz Domingo, Fernando, eds. Biología y Geología 4. España: Oxford University Press España Sociedad Anónima. p. 237. ISBN 9788467364477.
- ↑ a b c d e f «HIV/AIDS Fact sheet N°360». WHO. noviembre de 2015. Consultado el 11 de febrero de 2016.
- ↑ a b c d «About HIV/AIDS». CDC. 6 de diciembre de 2015. Consultado el 11 de febrero de 2016.
- ↑ a b Markowitz, edited by William N. Rom ; associate editor, Steven B. (2007). Environmental and occupational medicine (4th edición). Philadelphia: Wolters Kluwer/Lippincott Williams & Wilkins. p. 745. ISBN 978-0-7817-6299-1.
- ↑ «HIV and Its Transmission». Centers for Disease Control and Prevention. 2003. Archivado desde el original el 4 de febrero de 2005. Consultado el 23 de mayo de 2006.
- ↑ UNAIDS (18 de mayo de 2012). «The quest for an HIV vaccine».
- ↑ Guideline on when to start antiretroviral therapy and on pre-exposure prophylaxis for HIV.. WHO. 2015. p. 13. ISBN 9789241509565.
- ↑ UNAIDS, WHO (diciembre de 2007). «2007 AIDS epidemic update» (PDF). Consultado el 12 de marzo de 2008.
- ↑ «Basic Statistics». CDC. 3 de noviembre de 2015. Consultado el 11 de febrero de 2016.
- ↑ Kallings LO (2008). «The first postmodern pandemic: 25 years of HIV/AIDS». Journal of Internal Medicine 263 (3): 218-43. PMID 18205765. doi:10.1111/j.1365-2796.2007.01910.x. Archivado desde el original el 8 de diciembre de 2018. Consultado el 28 de febrero de 2016.
- ↑ Sharp, PM; Hahn, BH (septiembre de 2011). «Origins of HIV and the AIDS Pandemic». Cold Spring Harbor perspectives in medicine 1 (1): a006841. PMC 3234451. PMID 22229120. doi:10.1101/cshperspect.a006841.
- ↑ Gallo RC (2006). «A reflection on HIV/AIDS research after 25 years». Retrovirology 3 (1): 72. PMC 1629027. PMID 17054781. doi:10.1186/1742-4690-3-72.
- ↑ a b «The impact of AIDS on people and societies». 2006 Report on the global AIDS epidemic. UNAIDS. 2006. ISBN 92-9173-479-9. Consultado el 14 de junio de 2006.
- ↑ «Myth Busters». Consultado el 14 de febrero de 2016.
- ↑ McCullom, Rob (26 de febrero de 2013). «An African Pope Won't Change the Vatican's Views on Condoms and AIDS previousnext An African Pope Won't Change the Vatican's Views on Condoms and AIDS». The Atlantic. Consultado el 14 de febrero de 2016.
- ↑ Harden, Victoria Angela (2012). AIDS at 30: A History. Potomac Books Inc. p. 324. ISBN 1-59797-294-0.
- ↑ «The Jody Wells Memorial Prize».
- ↑ «The early spread and epidemic ignition of HIV-1 in human populations.» (2014). Consultado el 14-5-2015.
- ↑ Morbility and Mortality Weekly Report, June 5, 1981.
- ↑ Altman, Lawrence K. (11 de mayo de 1982). «New Homosexual Disorder Worries Health Officials». The New York Times (en inglés estadounidense). ISSN 0362-4331. Consultado el 19 de marzo de 2020.
- ↑ Sida en África
- ↑ Artículo referente a un estudio publicado en Lancet donde se afirma primera vía de contagio es heterosexual, y la tasa más alta es dentro del matrimonio.
- ↑ «Investigadores detectan una nueva variante del VIH más contagiosa y dañina». Redacción Médica. 3 de febrero de 2022. Consultado el 24 de febrero de 2023.
- ↑ https://www.iom.int/es/news/la-oim-de-uganda-promueve-la-prevencion-del-vih/sida-entre-poblaciones-moviles
- ↑ Kripke C (August 2007). «Antiretroviral prophylaxis for occupational exposure to HIV». American Family Physician 76 (3): 375-76. PMID 17708137.
- ↑ van der Kuyl AC, Cornelissen M (September 2007). «Identifying HIV-1 dual infections». Retrovirology 4: 67. PMC 2045676. PMID 17892568. doi:10.1186/1742-4690-4-67.
- ↑ Rutgers University, New Jersey Agricultural Experiment Station Publication No. H-40101-01-93. 1 de junio de 2010.
- ↑ «HIV cure possible after disease becomes undetectable in blood of British man». The Telegraph (en inglés). Consultado el 6 de enero de 2017.
- ↑ HIV Among Gay and Bisexual Men, National Center for HIV/AIDS, Viral Hepatitis, STD, and TB Prevention.
- ↑ Corisco, María (24 de enero de 2022). «Heterosexualidad y VIH, una realidad que supone el 30% de nuevos diagnósticos». El País. Consultado el 14 de abril de 2023.
- ↑ «Encuesta del Ministerio de Sanidad - 2017».
- ↑ Auvert, B., Taljaard, D., Lagarde, E., Sobngwi-Tambekou, J., Sitta, R. & Puren, A. (2005). «Randomized, controlled intervention trial of male circumcision for reduction of HIV infection risk: the ANRS 1265 Trial». PLoS Med 2 (11): e298.
- ↑ Williams, B. G., Lloyd-Smith, J. O., Gouws, E., Hankins, C., Getz, W. M., Hargrove, J., de Zoysa, I., Dye, C. & Auvert, B. (2006). «The Potential Impact of Male Circumcision on HIV in Sub-Saharan Africa». PLoS Med 3 (7): e262.
- ↑ «ZENIT - Reconocido científico asegura: El Papa tenía razón sobre el sida».
- ↑ Underhill, K., Montgomery, P., Operario, D., «Sexual abstinence only programs to prevent HIV infection in high income countries: systematic review.» BMJ. 2007; 335:217-8.
- ↑ Green, Edward C. (2003). Rethinking AIDS Prevention: Learning from Successes in Developing Countries. Praeger. p. 109. ISBN 978-0-86569-316-6.
- ↑ «見なきゃ損な立川の風俗求人情報ポータルサイト|onelovesouthernafrica». www.onelovesouthernafrica.org (en japonés). Archivado desde el original el 1 de abril de 2009. Consultado el 17 de abril de 2009.
- ↑ Halperin, Daniel T (27 de noviembre de 2004). «The time has come for common ground on preventing sexual transmission of HIV». Teh Lancet. doi:10.1016/S0140-6736(04)17487-4. Consultado el 30 de noviembre de 2020.
- ↑ CDC (ed.). «Centers for Disease, Control and Prevention». Consultado el 22 de noviembre de 2020.
- ↑ García, Felipe; Climent, Nuria; Guardo, Alberto C.; Gil, Cristina; León, Agathe; Autran, Brigitte; Lifson, Jeffrey D.; Martínez-Picado, Javier et al. (2 de enero de 2013). «A Dendritic Cell–Based Vaccine Elicits T Cell Responses Associated with Control of HIV-1 Replication». Science Translational Medicine (en inglés) 5 (166): 166ra2-166ra2. ISSN 1946-6234. PMID 23283367. doi:10.1126/scitranslmed.3004682. Consultado el 6 de enero de 2017.
- ↑ Flores, Javier. «Una nueva vacuna controla la replicación del sida». Muy Interesante. Consultado el 6 de enero de 2017.
- ↑ Cunningham, Aimee (20 de julio de 2017). «Cows produce powerful HIV antibodies». Science News. Magazine of the society for science & the public (en inglés). Consultado el 21 de agosto de 2017.
- ↑ «Encuentra en terneros anticuerpos neutralizantes contra el VIH que pueden servir para una futura vacuna». el Economista (EcoDiario). 24 de julio de 2017. Consultado el 21 de agosto de 2017.
- ↑ «Nuevos mecanismos de resistencia a fármacos anti-vih». www.madrimasd.org. Consultado el 6 de enero de 2017.
- ↑ https://www.nap.edu/read/771/chapter/2#19
- ↑ «La Agencia Europea del Medicamento autoriza la «polipíldora» contra el sida». www.madrimasd.org. Consultado el 6 de enero de 2017.
- ↑ Kristina Allers, Gero Hütter et al "Evidence for the cure of HIV infection by CCR5{Delta}32/{Delta}32 stem cell transplantation" Department of Gastroenterology, Infectious Diseases, and Rheumatology, Medical Clinic I, Campus Benjamin Franklin, Charite - University Medicine Berlin, Germany; 8 de diciembre, 2010. DOI 10.1182/blood-2010-09-309591 PMID 21148083
- ↑ Fox news "Doctores afirman haber curado a un hombre VIH positivo con trasplante de células madre" 14 de diciembre del 2010 (inglés)
- ↑ El-Chammas, K., Danner, E. (junio de 2011). «Gluten-free diet in nonceliac disease». Nutr Clin Pract (Revisión) 26 (3): 294-9. PMID 21586414. doi:10.1177/0884533611405538. «The beneficial effect of a GFD on diarrhea and weight gain in patients with HIV enteropathy has been demonstrated in a few case series. Structural and functional findings in patients with HIV enteropathy are similar to those found in patients with CD.82 It is thought that HIV infection of enterocytes, immune responses to the virus, or both are possible triggers for the expression of CD.83 Treatment with a GFD has been observed to decrease the frequency of diarrhea and thus allow weight gain.84 (GFD: gluten-free diet; CD: celiac disease) El efecto beneficioso de la GFD sobre la diarrea y el aumento de peso en pacientes con enteropatía por VIH se ha demostrado en unos pocos estudios de series de casos. Los hallazgos estructurales y funcionales en pacientes con enteropatía por VIH son los que se encuentran en pacientes con CD.82 Se cree que la infección de los enterocitos por el VIH, las respuestas inmunes al virus, o ambos son posibles desencadenantes de la expresión de EC.83 Se ha observado que el tratamiento con GFD disminuye la frecuencia de la diarrea y permite así un aumento de peso.84 (GFD: dieta sin gluten; EC: enfermedad celíaca)».
- ↑ «Research Projects». HIV Cure Center (en inglés estadounidense). Consultado el 2 de noviembre de 2020.
- ↑ «Our Approach to an HIV/AIDS Cure». American Gene Technologies (en inglés estadounidense). Consultado el 2 de noviembre de 2020.
- ↑ «Search of: "AGT103-T" - List Results - ClinicalTrials.gov». clinicaltrials.gov (en inglés). Consultado el 2 de noviembre de 2020.
- ↑ [1]
Bibliografía
- Echevarría Lucas, Lucía; del Río Pardo, María José; Causse del Río, Manuel (2006). El SIDA y sus manifestaciones oftalmológicas: avances tras las HAART: características en la población de Málaga. Málaga: Universidad de Málaga. p. 177. ISBN 9788497471169.
- Irwin, Alexander; Millen, Joyce V.; Fallows, Dorothy (2004). Sida global: verdades y mentiras: herramientas para luchar contra la pandemia del siglo XXI. Barcelona: Paidós. p. 333. ISBN 9788449316265.
- López, Liliana (2004). ¿Se puede prevenir el sida?. Madrid: Biblioteca Nueva. ISBN 84-9742-315-1.
- Sontang, Susan (1989). El SIDA y sus metáforas. Barcelona: El Aleph. p. 104. ISBN 9788476690857.
Enlaces externos
 Wikimedia Commons alberga una categoría multimedia sobre VIH/sida.
Wikimedia Commons alberga una categoría multimedia sobre VIH/sida. Wikiquote alberga frases célebres de o sobre VIH/sida.
Wikiquote alberga frases célebres de o sobre VIH/sida. Wikinoticias tiene noticias relacionadas con VIH/sida.
Wikinoticias tiene noticias relacionadas con VIH/sida. Wikcionario tiene definiciones y otra información sobre vIH/sida.
Wikcionario tiene definiciones y otra información sobre vIH/sida.- PortalSida, información sobre VIH/sida en español)
- ONUSIDA, programa de las Naciones Unidas sobre el VIH/sida
- infoSIDA Archivado el 9 de agosto de 2018 en Wayback Machine., información sobre el tratamiento, prevención e investigación del VIH/sida, Departamento de Salud y Servicios Sociales de los Estados Unidos


 French
French Deutsch
Deutsch