بهبود زخم - ویکیپدیا، دانشنامهٔ آزاد
| سایش دست | ||||
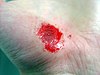 | 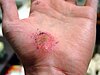 | 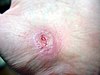 | 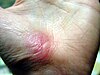 | |
| روز تقریبی از آسیب | ||||
| ۰ | ۳ | ۱۷ | ۳۰ | |
بهبود زخم (به انگلیسی: wound healing) یک فرایند پیچیده است که در آن پوست (یا یکی دیگر از ارگان بافت) خود را پس از آسیب تعمیر میکند.[۱] ترمیم زخم در یک جدول زمانی گسسته از ویژگیهای فیزیکی (مراحل) که روند ترمیم پس از ضربه را تشکیل میدهند به تصویر کشیده شده است. در پوست آسیب ندیده، اپیدرم (لایه سطحی) و درم (لایه عمیق تر) یک سد محافظتی در برابر محیط خارجی ایجاد میکنند. با شکستن سد ، توالی تنظیم شده ای از رویدادهای بیوشیمیایی برای ترمیم آسیب به حرکت در میآید. این روند به مراحل قابل پیش بینی تقسیم میشود: لخته شدن خون (هموستاز)، التهاب، رشد بافت (تکثیر سلول) و بازسازی بافت (بلوغ و تمایز سلول). لخته شدن خون را میتوان به جای یک مرحله جداگانه، بخشی از مرحله التهاب در نظر گرفت. زخم عمیق روی پا با بخیهها در طی پنج هفته بهبود مییابد. روند ترمیم زخم نه تنها پیچیده بلکه شکننده است و در معرض قطع یا شکست منجر به تشکیل زخمهای مزمن غیر قابل بهبود است. عواملی که در بهبود زخمهای مزمن نقش دارند دیابت ، بیماری وریدی یا شریانی ، عفونت و کمبود متابولیک در سنین بالا است.
مراقبت از زخم از طریق تمیز کردن و محافظت در برابر آسیب دیدگی مجدد یا عفونت باعث ترمیم و ترمیم زخم میشود. بسته به نیاز هر بیمار ، از ساده ترین کمکهای اولیه تا کل تخصصهای پرستاری مانند زخم ، استومی و مراقبت از مرکز پرستاری و سوختگی متغیر است.
مراحل
[ویرایش]هموستاز (لخته شدن خون): در طی چند دقیقه اول آسیب ، پلاکتهای موجود در خون شروع به چسبیدن به محل آسیب دیده میکنند. آنها به شکل آمورف و مناسب تر برای لخته شدن تغییر مییابند و سیگنالهای شیمیایی را برای تقویت لخته آزاد میکنند. این منجر به فعال شدن فیبرین میشود که به شکل مشبک و به عنوان "چسب" عمل میکند تا پلاکتها را به یکدیگر متصل کند. این باعث ایجاد لخته ای میشود که میتواند شکاف رگ خونی را ببندد ، باعث کند شدن و جلوگیری از خونریزی بیشتر میشود.
التهاب: در طی این مرحله سلولهای آسیب دیده و مرده همراه با باکتریها و سایر عوامل بیماری زا یا بقایا پاک میشوند. این از طریق فرایند فاگوسیتوز اتفاق میافتد ، جایی که گلبولهای سفید خون بقایا را میبلعند و آن را از بین میبرند. فاکتورهای رشد مشتق از پلاکت در زخم آزاد میشوند که باعث مهاجرت و تقسیم سلولها در مرحله تکثیر میشوند.
تکثیر (رشد بافت جدید): در این مرحله ، آنژیوژنز ، رسوب کلاژن ، تشکیل بافت دانه بندی ، اپیتلیالیزاسیون و انقباض زخم رخ میدهد. در رگ زایی ، سلولهای اندوتلیال عروقی عروق خونی جدید تشکیل میدهند. در فیبروپلازی و تشکیل بافت دانه بندی ، فیبروبلاستها رشد میکنند و با دفع کلاژن و فیبرونکتین یک ماتریس خارج سلولی موقت جدید (ECM) تشکیل میدهند. همزمان ، اپیتلیالیزاسیون مجدد اپیدرم رخ میدهد ، که در آن سلولهای اپیتلیال تکثیر مییابند و در بالای بستر زخم "میخزند" و پوشش بافت جدید را فراهم میکنند. در انقباض زخم ، میوفیبروبلاستها با گرفتن لبههای زخم و انقباض با استفاده از مکانیزمی که شبیه سلولهای عضله صاف است ، اندازه زخم را کاهش میدهند. وقتی نقش سلولها نزدیک به تکمیل باشد ، سلولهای غیرضروری تحت آپوپتوز قرار میگیرند.
بلوغ (بازسازی): در طی بلوغ و بازسازی ، کلاژن در امتداد خطوط کششی دوباره تنظیم میشود و سلولهایی که دیگر نیازی به آنها نیست با مرگ برنامه ریزی شده سلول یا آپوپتوز خارج میشوند.
عوامل موثر بر ترمیم زخم
[ویرایش]بسیاری از عوامل کنترل کننده اثر ، سرعت و نحوه ترمیم زخم تحت دو نوع قرار میگیرند: عوامل محلی و سیستمیک.
- عوامل محیطی
۱. رطوبت
مرطوب نگه داشتن زخم به جای خشک شدن باعث ترمیم و ترمیم زخم سریعتر و با درد کمتر و جای زخم کمتر میشود.
۲. مکانیکی
۳. ادم
۴. تابش یونیزه کننده
۵. تکنیک معیوب بسته شدن زخم
۶. ایسکمی و نکروز
۷. اجسام خارجی اجسام کوچک و تیز خارجی میتوانند به پوست نفوذ کنند و سطح کمی زخم ایجاد کنند اما باعث آسیب داخلی و خونریزی داخلی شوند. برای یک جسم خارجی شیشه ای غالبا یک زخم پوستی بی گناه ماهیت گسترده ای از آسیبهای زیر را پنهان میکند. آسیب عصب درجه یک برای بهبودی به چند ساعت تا چند هفته زمان نیاز دارد. اگر جسم خارجی هنگام ورود از کنار عصب عبور کرده و باعث آسیب عصبی درجه یک شود، ممکن است احساس جسم خارجی یا درد ناشی از زخم شدن داخلی با چند ساعت تا چند هفته بعد از ورود به تأخیر بیفتد. افزایش ناگهانی درد در طی چند هفته اول ترمیم زخم میتواند نشانه ای از عصب بهبود یافته باشد که گزارش دهنده آسیبهای داخلی است نه عفونت تازه ایجاد شده.
۸. فشار اکسیژن کم
۹. پرفیوژن
- عوامل سیستمیک
۱. التهاب
۲. دیابت - افراد مبتلا به دیابت توانایی بهبودی در بهبود زخمهای حاد را نشان میدهند. علاوه بر این ، افراد دیابتی مستعد ابتلا به زخمهای مزمن دیابتی در پا هستند ، این یک عارضه جدی دیابت است که 15٪ افراد دیابتی را تحت تأثیر قرار میدهد و 84٪ از کل قطع پای ساقه مربوط به دیابت را تشکیل میدهد. توانایی نقص در بهبود دیابتیها با زخم پای دیابتی و / یا زخمهای حاد شامل مکانیسمهای پاتوفیزیولوژیک متعددی است. این بهبودی مختل شامل کمبود اکسیژن ، فیبروبلاست و اختلال در عملکرد سلولهای اپیدرمال ، اختلال رگ زایی و نئواسکولاریزاسیون ، سطح بالای متالوپروتئازها ، آسیب ناشی از اکسیژن فعال و AGEs (محصولات نهایی گلیاس پیشرفته)، کاهش مقاومت ایمنی میزبان و نوروپاتی است.
۳. مواد مغذی - سو تغذیه یا کمبودهای تغذیه ای تأثیر قابل تشخیصی در بهبود زخم پس از ضربه یا مداخله جراحی دارد. مواد مغذی از جمله پروتئینها ، کربوهیدراتها ، آرژنین ، گلوتامین ، اسیدهای چرب اشباع نشده ، ویتامین A ، ویتامین C، ویتامین E، منیزیم، مس، روی و آهن همگی نقش مهمی در ترمیم زخم دارند. چربیها و کربوهیدراتها بیشتر انرژی مورد نیاز برای ترمیم زخم را تأمین میکنند. گلوکز برجسته ترین منبع سوخت است و برای ایجاد ATP سلولی، تامین انرژی برای رگ زایی و رسوب بافتهای جدید مورد استفاده قرار میگیرد. از آنجا که نیازهای تغذیه ای هر بیمار و زخم مربوط به آنها پیچیده است ، پیشنهاد میشود که پشتیبانی تغذیه ای متناسب برای بهبود زخم حاد و مزمن مفید باشد.
۴. بیماریهای متابولیک
۵. سرکوب سیستم ایمنی
۶. اختلالات بافت همبند
۷. سیگار کشیدن - سیگار کشیدن باعث تاخیر در سرعت ترمیم زخم به ویژه در مراحل تکثیر و التهاب میشود. همچنین احتمال بروز برخی عوارض مانند پارگی زخم ، نکروز زخم و فلپ ، کاهش مقاومت کششی زخم و عفونت را افزایش میدهد. سیگار کشیدن غیرفعال همچنین روند مناسب ترمیم زخم را مختل میکند.
۸. سن - افزایش سن (بیش از ۶۰ سال) یک عامل خطر برای بهبود نقص در زخم است. شناخته شده است که ، در بزرگسالان مسن که در غیر این صورت از سلامت کلی برخوردار هستند ، اثرات پیری باعث تاخیر زمانی در بهبودی میشود ، اما از نظر کیفیت بهبود هیچ اختلالی ایجاد نمیکند. تاخیر در بهبود زخم در بیماران با افزایش سن با تغییر پاسخ التهابی همراه است. به عنوان مثال ، نفوذ سلول T در زخم با تغییر در تولید کموکینها و کاهش ظرفیت فاگوسیتی ماکروفاژ به تاخیر افتاد.
۹. الکل - مصرف الکل باعث بهبودی زخم میشود و همچنین احتمال عفونت را افزایش میدهد. الکل بر مرحله تکثیر بهبودی تاثیر میگذارد. یک واحد الکل باعث اثر منفی در اپیتلیالیزاسیون مجدد ، بسته شدن زخم ، تولید کلاژن و رگ زایی میشود. در دهه 2000 ، اولین مدلهای ریاضی فرایند بهبودی ، بر اساس فرضیات ساده و بر اساس سیستم معادلات دیفرانسیل حل شده از طریق MATLAB ، ارایه شده است. دادهها یک شواهد تجربی ارایه میدهند که به نظر میرسد "میزان روند بهبودی" "بسیار تحت تاثیر فعالیت و اندازه آسیب خود و همچنین فعالیت عامل بهبودی قرار دارد."
جستارهای وابسته
[ویرایش]پانویس
[ویرایش]- ↑ Nguyen, D.T. , Orgill D.P. , Murphy G.F. (2009). Chapter 4: The Pathophysiologic Basis for Wound Healing and Cutaneous Regeneration. Biomaterials For Treating Skin Loss بایگانیشده در ۹ فوریه ۲۰۱۵ توسط Wayback Machine. Woodhead Publishing (UK/Europe) & CRC Press (US), Cambridge/Boca Raton, p. 25-57. (ISBN 978-1-4200-9989-8/ISBN 978-1-84569-363-3)


 French
French Deutsch
Deutsch