Ostéodensitométrie — Wikipédia
L'ostéodensitométrie, ou absorptiométrie biphotonique à rayons X, ou densitométrie minérale osseuse, (DMO), est une imagerie médicale qui mesure la densité de l'os, son contenu minéral. Cet examen médical est réalisé pour mesurer la densité minérale osseuse surfacique (exprimée en g/cm2) et non une densité volumétrique.
La densité minérale osseuse augmente jusqu'à l'âge de 20-30 ans, puis reste constante jusqu'à 40 ans, pour diminuer ensuite progressivement. Ce phénomène intéresse les deux sexes, mais l'augmentation de densité osseuse est plus importante chez l'homme.
Ses indications sont limitées, la mesure de la DMO n'est utile que chez les personnes présentant des facteurs de risque d’ostéoporose, dont dépendent ces indications[1].
Technique
[modifier | modifier le code]La méthode de référence pour apprécier la qualité de l'os est aujourd'hui l'absorptiométrie biphotonique à rayons X.
Il s'agit de mesurer l'atténuation de deux faisceaux de rayon X d'énergie différente à travers les tissus (mous et durs : organes et os). Une fois l'atténuation connue, on peut résoudre un système à deux équations et deux inconnues, en utilisant l'équation de l'atténuation (loi de Beer-Lambert et de CHOLLIER) :
- avec :
- l'intensité du faisceau incident,
- I l'intensité du faisceau une fois le tissu traversé
- u le coefficient d'absorption linéaire
- d l'épaisseur du tissu
Pour obtenir deux faisceaux X d'énergie moyenne différente et donc obtenir deux types images (haute et basse énergie), deux techniques sont utilisées. Dans la première, on utilise alternativement deux tensions d'accélération différentes, et on ajoute un filtre en cuivre pendant l'utilisation de la tension la plus élevée pour atténuer la basse énergie. Dans la seconde, on utilise un système de détection, à comptage de photons, capable de discriminer les photons selon leur énergie, et on ajoute un filtre à base de terre rare (filtre à bord de bande électronique K, ou filtre « K-edge ») pour atténuer les photons d'énergie moyenne.
Sites de mesure
[modifier | modifier le code]D'après les recommandations de l'Agence nationale d'accréditation et d'évaluation en santé, l'évaluation indirecte de la densité osseuse doit être réalisée au niveau de deux sites de mesure : le rachis lombaire et l'extrémité supérieure du fémur[2]. Dans certains cas l'interprétation ou la mesure au niveau de ces deux sites est impossible, on peut alors réaliser une mesure du radius : sujet atteint d'une maladie rachidienne (arthrose), sujets obèses, ou chez qui il existe du matériel orthopédique au niveau de la colonne vertébrale ou des hanches.
La mesure de la densité osseuse à privilégier chez les femmes les plus âgées est celle de l’extrémité supérieure du fémur, la densité du rachis pouvant être ininterprétable du fait de son augmentation artéfactuelle par l’arthrose[3].
Indications
[modifier | modifier le code]Chez la femme ménopausée, il est recommandé devant :
- découverte d'une fracture vertébrale sans caractère traumatique ou tumoral évident ;
- antécédent personnel de fracture périphérique sans traumatisme majeur (sont exclues les fractures du crâne, des orteils, des doigts et du rachis cervical) ;
- antécédents d'hypogonadisme prolongé, d'hyperthyroïdie évolutive non traitée, d'hypercorticisme et d'hyperparathyroïdie primitive.
Chez la femme ménopausée, il peut être proposé devant :
- antécédents de fracture vertébrale ou du col fémoral sans traumatisme majeur chez un parent au premier degré ;
- un indice de masse corporelle inférieur à 19 kg/m2 ;
- une ménopause précoce (avant 40 ans) ;
- antécédents de corticothérapie prolongée (plus de trois mois).
Chez toute personne : En cas de corticothérapie d'une durée prévisible supérieure à 3 mois avec une dose > 7,5 mg/j, un T-Score < -1,5 indique la prescription de biphosphonates.
Un second examen peut être proposé après l'arrêt du traitement anti-ostéoporotique, ou si des nouveaux facteurs de risque apparaissent dans un délai de trois à cinq ans après la première ostéodensitométrie.
Fiabilité de mesure
[modifier | modifier le code]
Exactitude
[modifier | modifier le code]Elle s’exprime par rapport à une valeur de référence théorique et permet de comparer les résultats obtenus avec des appareillages différents. Compte tenu de la difficulté d’apprécier ce critère, il est recommandé d’utiliser le même type d’appareil pour suivre un patient.
Reproductibilité
[modifier | modifier le code]L’incertitude est représentée par l’écart-type calculé à partir d’un certain nombre de mesures successives effectuées avec le même appareil. Le coefficient de variation des mesures in vivo est généralement de 1 à 2 %, meilleur au niveau lombaire qu’au niveau de l’extrémité supérieure du fémur.
Irradiation
[modifier | modifier le code]L'irradiation est très faible, vingt fois moindre que pour une radiographie pulmonaire. La dose efficace se situe entre 0,5 et 4 microsieverts (µSv). Cependant, cet examen est contre-indiqué pendant la grossesse.
Le patient et les résultats
[modifier | modifier le code]Cet examen est réalisé dans un centre de radiologie, de rhumatologie ou de médecine nucléaire disposant de l'appareillage nécessaire. La densitométrie est réalisée sans injection et sans prélèvement. Il n'est pas nécessaire d'être à jeun.
L’existence de certaines maladies, en particulier du squelette, ou d'interventions orthopédiques, peut perturber l’examen : maladie osseuse de Paget, arthrose lombaire, scolioses importantes, calcifications aortiques, arthrodèses, prothèses…
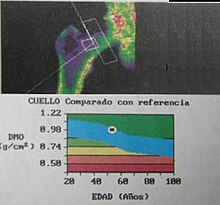
Une fois calculée, la densité osseuse (DMO) est comparée à celle d’une population d’adultes âgés de 30 à 40 ans[4]. La différence entre la mesure réalisée chez un individu et la moyenne dans cette population de référence est ce qu’on appelle le T-score, valeur exprimée en nombre d’écarts-types. C’est à partir de ce nombre qu'a été définie l’ostéoporose, selon les grades suivants :
- normal : T-score > -1, c'est-à-dire que la densité osseuse mesurée est supérieure à la moyenne des densités osseuses de référence moins un écart-type ;
- ostéopénie : -2.5 < T-score < -1, c'est-à-dire que la densité osseuse mesurée est située entre la moyenne de référence moins un écart-type et la moyenne moins 2,5 écarts-types ;
- ostéoporose : T-score < -2.5, c'est-à-dire que la densité osseuse mesurée est inférieure ou égale à la moyenne de référence moins 2,5 écarts-types ;
- ostéoporose sévère : T-score < -2.5 et présence d’une ou plusieurs fractures de fragilité (consécutives à un traumatisme léger).
Une autre valeur figurant sur les comptes-rendus d’ostéodensitométrie est le Z-score qui correspond à la différence entre la mesure réalisée chez un individu et la moyenne des sujets du même âge et du même sexe.
Les valeurs de T-score ont été déterminées chez les femmes ménopausées, à peau blanche, en Europe ou en Amérique du Nord[réf. nécessaire]. Elles ne sont pas adaptées aux enfants, adolescents, hommes adultes, personnes très âgées ou population de femmes non ménopausées[réf. souhaitée]. Le Z-score est alors plus adapté pour l'interprétation des résultats de densité osseuse.
Informations
[modifier | modifier le code]En France
[modifier | modifier le code]Annuellement, cent trente mille fractures sont provoquées par l'ostéoporose[réf. nécessaire]. En cas d'ostéoporose révélée par ostéodensitométrie chez les femmes de 50 ans, la probabilité d'avoir une fracture par traumatisme léger avant 60 ans est d'environ 45 %. Cependant la majorité des fractures (95 %) survenant entre 50 et 60 ans touchent des femmes dont l'ostéodensitométrie n'a pas révélé d'ostéoporose[5].
Depuis le 1er juillet 2006[6], cet examen est pris en charge à 70 % par l'assurance maladie sur la base de 39,96 € en fonction de certains critères :
- pour un premier examen :
- pour tous : prise de corticoïdes depuis au moins trois mois, antécédent de maladie ou de traitement pourvoyeurs d'ostéoporose, antécédents de fracture sans traumatisme,
- pour les femmes ménopausées : antécédent de fracture du col du fémur sans traumatisme chez un parent du premier degré, ménopause précoce (avant 40 ans), indice de masse corporelle (IMC) inférieur à 19 ou prise de corticoïdes pendant au moins trois mois ;
- pour un second examen :
- à l'arrêt d'un traitement anti-ostéoporotique, en dehors d'un arrêt précoce pour effets indésirables,
- chez la femme ménopausée sans fracture, lorsqu'aucun traitement n'a été débuté après une première ostéodensitométrie (qui montrait une valeur normale ou une ostéopénie), un deuxième examen peut être proposé trois à cinq ans après en fonction de l'apparition de nouveaux facteurs de risque.
Notes et références
[modifier | modifier le code]- Cet article est partiellement ou en totalité issu de l'article intitulé « Absorption biphotonique à rayons X » (voir la liste des auteurs).
- « Prise en charge de l’ostéoporose et indications de l’ostéodensitométrie », sur Haute Autorité de Santé (consulté le )
- L'Ostéoporose chez les femmes ménopausées et chez les sujets traités par corticoïdes : méthodes diagnostiques et indications, Recommandations de l'[ANAES], avril 2001. En ligne sur www.unaformec.org, site visité le 9 janvier 2007.
- Haute Autorité de Santé 2006
- Buchs B, Rizzoli R, Slosman DO, Nydegger V, Donath A, Bonjour J-P. « Mesure de la masse osseuse par absorptiométrie biphotonique: établissement des valeurs de références dans la population genevoise » J Suisse Méd. 1989; 119:17.
- Revue Prescrire, 1998, 18 (183)
- Journal Officiel du 30 juin 2006.
Sources
[modifier | modifier le code]- (en) Cet article est partiellement issu d’une traduction de l’article en anglais : "Dual energy X-ray absorptiometry".
- E. Vignot Du bon usage de l'ostéodensitométrie. Conc Méd 2007 ; 129 : 311-314.
- Pièges et astuces en ostéodensitometrie par G. Chollier - édition Flamarion (2008)


 French
French Deutsch
Deutsch
