境界性パーソナリティ障害
| 境界性パーソナリティ障害 | |
|---|---|
| 概要 | |
| 診療科 | 精神医学, 臨床心理学 |
| 分類および外部参照情報 | |
| ICD-10 | F60.3 |
| ICD-9-CM | 301.83 |
| MedlinePlus | 000935 |
| eMedicine | article/913575 |
| Patient UK | 境界性パーソナリティ障害 |
| MeSH | D001883 |
| パーソナリティ障害 |
|---|
| A群(奇異型) |
| B群(劇場型) |
| C群(不安型) |
| 特定不能 |
| |
境界性パーソナリティ障害(きょうかいせいパーソナリティしょうがい、英: borderline personality disorder ; BPD)は、境界性人格障害、境界型パーソナリティ障害、情緒不安定パーソナリティ障害(じょうちょふあんてい - 、emotionally unstable personality disorder)と呼ばれる人格障害の精神疾患[1][2]。境界性の由来は「神経症」と「統合失調症」という2つの精神疾患の境界にある症状であることからである。 例えば、境界性パーソナリティ障害患者における「強いイライラ感」は神経症的な症状で、「現実を冷静に認識できない」という症状は統合失調症的なものである。境界性パーソナリティ障害は気分の波が激しく感情が極めて不安定で、良い・悪いなどを両極端に判定したり、強いイライラ感が抑えきれなくなったりする症状を示す[2]。不安定な自己 - 他者のイメージで対人関係が不安定で特定の他者に見捨てられないことに固執、自己の感情や思考の制御不全、衝動的なリストカットや大量服薬など自傷行為・自己を損なうような性的逸脱行為やドラッグ服用・過食など自己破壊行為などを特徴とする障害である[3][4][5][2]。一般では英名からボーダーライン、ボーダーと呼称されることもある。旧来の疾患概念である境界例が指す症状とされ、1980年に発表された『精神障害の診断と統計マニュアル』第3版(DSM-III)では、これまでの境界例の議論から2つの群として取り出され、統合失調症との近縁性のある統合失調型パーソナリティ障害と、対人関係の不安定性や傷つきやすさが焦点となる境界性パーソナリティ障害が分類された[6]。
症状は青年期または成人初期から多く生じ[7]、30代頃には軽減してくる傾向がある。自傷行動、自殺、薬物乱用リスクの高いグループである[4]。治療は精神療法(心理療法)を主とし、薬物療法は補助的に位置づけられ副作用と薬物乱用に注意し慎重に用いられる必要がある[7]。具体的な治療法については、「境界性パーソナリティ障害#治療」を参照。
定義
[編集]精神医学的障害の一種である。
症状
[編集]症状の機軸となるものは不安定な思考や感情、行動およびそれに伴うコミュニケーションの障害である[4]。
具体的には、衝動的行動、二極思考、対人関係の障害、慢性的な空虚感、自己同一性障害、薬物やアルコール依存、自傷行為や自殺企図などの自己破壊行動が挙げられる[8]。また激しい怒り、空しさや寂しさ、見捨てられ感や自己否定感など、感情がめまぐるしく変化し、なおかつ混在する感情の調節が困難であり、不安や葛藤を自身の内で処理することを苦手とする[9]。
衝動的行為としては、性的放縦、ギャンブルや買い物での多額の浪費、より顕著な行為としてはアルコールや薬物の乱用がある。さらに自己破壊的な性質を帯びたものとして、過食嘔吐や不食などの摂食障害がある。自己破壊的行為で最も重いものは自殺であるが、そのほかにもリストカットなどの自傷行為、自殺企図(薬物の過量服薬等)により実際に死に至ることもある。
自己同一性に混乱のあるBPD患者は、常時不安を抱えて生きている。神経症の患者の不安感は、症状に関わることだけに限局しているが、限局化する能力の乏しいBPDの場合、いついかなる時も不安感にさらされることになる。この常につきまとう不安感は、他人からみたら一見とるに足らない理由でパニックを惹起することとなる[10]。
患者にとって自己破壊的行為は、不安や混乱、葛藤などの不快な感情の迅速な解消手段となりうる。環境や自分の内で生じたストレスを、行動によって軽減させることを「コーピング(coping)」という[11]。散歩をする、友達と食事に行くなどのような健全なコーピングは問題にならないが、不適切なコーピングが恒常的に現れた場合、患者はそれ自体に苦しむことになる。
また自己破壊的行為のほとんどは抑うつ状態で起こっていることが種々の調査で明らかになっている。パーソナリティの問題が改善するとうつ状態が良くなることがある一方、うつ病の治療をすることで衝動的行動が改善することもあるなど、互いに密接にかかわっている[12]。うつ状態はほとんどの患者にみられ、マスターソンやベルジュレ[注 1]など、抑うつを境界性パーソナリティの中心構造とみる研究者もいる。この「抑うつ感」は主に空虚感と無力感が中心である[13]。
なお同じ境界性パーソナリティ障害でも、患者によって非常に違って見える。概ね抑うつ、衝動性、精神病症状のどれかが目立つとしている。また気分障害、他のパーソナリティ障害、器質性障害、非定型性精神病などの併存疾患もそれぞれの差となって現れる[14]。
抑うつ症状
[編集]BPDの抑うつには特有の構造が見られ、それは見捨てられることに関連する特殊な感情反応に由来している。憤怒、空虚感、絶望、寄る辺のない不安、孤立無援感、抑うつ、自暴自棄の感情といったマーガレット・マーラーが「見捨てられに関連する黙示録の七人の騎士」[注 2]と呼んだ破壊的な感情である[15][16]。BPDにはこれらの抑うつの嵐が次々と、あるいは一挙に襲ってくるという特殊な構造が見られ「穴に吸い込まれる」「落ち込む」と表現される深い抑うつの波は伝統的なうつ病(内因性うつ病)の姿とは異なるものである。
ジョン・ボウルビィの研究によると母に置き去りにされた子どもは周囲を探索し、いないとわかると淋しくなり、悲しくなり、不安になり、しくしくと泣き始める。それでも帰って来ないと恨みと怒りから大声で泣き出し、やがて泣き止むが、最後には孤立無援感、空虚感、寄る辺のない不安から遂には無気力状態に陥るという[17]。BPDに共通する感情は、こうした見捨てられるということによって生じる感情体験そのものであり、これら言語成立以前に端を発する衝動が、過食、性的逸脱、リストカット、過剰服薬、アルコール依存などの行動化として表現される[18]。
精神病症状
[編集]BPDの症状として、一過性の精神病症状がある。この精神病症状は強いストレス下においてより顕著になり、解離[注 3]や非現実感、離人感[注 4]、パラノイア[注 5]などが出現したり、現実検討力が著しく低下する事態を生むこともある(現実検討力については類型を参照)。
DSM-IVの境界性パーソナリティ障害の診断基準の中に「一過性の妄想様観念や解離症状」というものがある。日本でも治療の経過中に解離症状が出現した患者は全体の26%あったという報告があり、患者にしばしば解離症状が出現することが認められている[19]。また自傷の行為中に解離を伴うことがある[20]。
これらの精神病症状は全ての患者にあるわけではなく統合失調症の症状のようなはっきりとした幻覚や妄想が起こることは少ない。主にストレスに関連しているとされ短期間で消失する[21]。
自傷・自殺関連行動
[編集]自傷行為の多くは心理的苦しみを軽減するために行われるが、自傷行為が発展し実際に自殺を招くこともあり[4]、イギリスではBPD患者の60-70%が人生のある時点で自殺を試みると推計されている[22]。アメリカの調査では、BPD全体での自殺完遂率は9 - 10%と極めて高いものとなっており[23][24][25]、東京都立松沢病院の調査では、入院していた患者の退院後2年以内の自殺企図率は、うつ病や統合失調症の人が35%なのに対し、BPDでは67%と約2倍高いという結果であった[26]。
DSM-IV-TRでは、数ある診断名の中で自傷行為を取り扱っているものはBPDのみであるが、リストカットなどの自傷行為を行う者がすべてBPDというわけではない[27]。自傷行為を伴いやすい他の精神疾患としては、うつ病や双極性障害などの気分障害、統合失調症、解離性障害、他のパーソナリティ障害、アルコールや薬物依存などの物質関連障害がある[28]。
A.R.ファヴァッツらの調査では、自傷行為を行う者の中で、BPDの診断に該当した者は全体の半数にも満たなかったという[29]。日本での報告としては、自殺関連行動で入院した患者の53.8%がBPDと診断されている(重複診断を含む)。なお一度でも自傷行為を行ったことがある患者については75%に達しており、パーソナリティ障害の中では最も自傷行為と関連性が深いとみられている[30]。
BPD患者の自殺企図の多くは大量服薬によるもの(78.3%)である。他の精神疾患の患者の自殺企図でも、大量服薬のケースは55.4%と比較的多いのだが、自殺企図の動機として、他の精神疾患の患者が「重篤な幻覚や妄想」「社会適応上の悩み」「人生の破綻による自暴自棄」などであったのに対し、BPDでは「近親者とのトラブル、裏切りによるうつ状態」「居場所が無く追い詰められた危機感」などの対人面での“見捨てられ感”から行われるという違いがある[31]。
対人様式
[編集]BPD患者は、根底に他者と親密な関係を持つことへの葛藤を抱えており[32]、そのために特有の対人様式が顕現しやすいとされる。その特有の対人様式は、対人関係を構築していく上で時に障害となることがある。
対人障害は主に二種類ある。他者を巻き込み混乱を呼ぶケース、対人恐怖・過敏性が強く、深い交流を避け回避的になるケースである[33]。
BPDでは幼少時から分離不安のある者が多く、依存できる関係を求める傾向にある。それゆえ相手を過度に理想化[注 6]する傾向があるが、傷つきやすい自己愛を持ち[34]他者の感情には敏感であるため、なにかの拍子に失望することが多い。その際に自分が混乱しないように、自身の中にある相手の評価を下げる[注 7]ことで防衛する。このような心理メカニズムは正常な人でも日常で用いているものであるが、そのあり方が極端になると社会的機能の低下につながり、「障害」となる。
患者にとって依存は自覚がなく無意識的なものであるが、自身の混乱や葛藤により追い払ったり引き戻したりすることで、対人関係が激しく短期的なものになりやすい。周囲の人間はこれらの行動を「操作的(manipulative)」[注 8]と否定的に受け取ることもある[35]。
依存や混乱の著しい患者は他者を巻き込みやすく、人との摩擦が生まれやすい。しかしBPDの対人様式にまつわる特有のパーソナリティ構造は、内的表層などのパーソナリティの深い部分にあるとされており、特有の対人様式が顕現するのは、ある程度関係が深まり、その人物が患者の深い層にある感情や願望に抵触した場合である。よって、表面上は顕著な対人障害もなく社会機能が維持できている患者も多く、一見すると対人障害があるとは見受けられない場合がある[36]。一方、対人恐怖・過敏性が強いケースでは、摩擦こそ生まれないが、他者との交流を避けることで社会的機能が低下する。
対人障害は、うつ病など他の精神疾患でもよくみられるものである[37]。しかしBPDのこのような対人様式のあり方は、分裂や投影性同一視などの「防衛機制」の不適切な用いられ方と関与している。
周りの人間がこの症状に巻き込まれて、様々な被害を受けることが多く問題となっている。患者が健全な人との関わりを身につけること、そのトレーニングを行うことが今後の課題となっている。
防衛機制との関連
[編集]防衛機制とは、心の安定を図るために不快な体験を弱めたり避けたりしようとする心理機能であり、人が誰しも持つものである。不安が強くなるとこの防衛機制は強く働く[38]。防衛機制自体は心の均衡を保つために必要な健全な機能であるが、この防衛機制によって不適応を起こしている場合は、本人の人生が阻害される。
精神分析では、これらの防衛機制がBPDの様々な症状を生み出すと考えている。中でも重要であり中心にある防衛機制は「分裂(splitting)」である。分裂は原始的防衛機制の中心的な存在であるが、同一の対象に肯定的、否定的な感情を同時に認識できないという分裂思考は、対人関係の障害だけでなく、自分に対しても自己同一性障害という形となって現れ、自己像の不安定さや、慢性的な虚無感、社会的機能の低下の原因となる。
カーンバーグは、パーソナリティ障害(全般)の人のよく用いる防衛機制として、分裂、投影、投影性同一視、否認、原始的理想化、万能感、脱価値化を挙げている。これらの防衛機制の極端な表れは、人生で起こりうるさまざまな問題に対する適応力の発達を妨げ、漠然とした不安感や抑うつ、衝動統制の困難さ、あるいは一過性の精神病症状をも招く[39]。
診断
[編集]プライマリケアの場では、患者にBPDが疑われる場合にはメンタルヘルス専門機関への紹介を考慮すべきである[40]。
パーソナリティ障害と診断されるのは、柔軟性が乏しく不適応を起こしており、持続的かつ著しい機能障害または本人の苦痛が引き起こされている場合のみ該当する。また「パーソナリティ障害」自体医学的な診断名であり、医師の診察および診断が必要であることは言うまでもない[41]。なお閾値下の軽度パーソナリティ障害を診断するかしないかは、各医師の個人的主観にまかされていることも留意されたい[42]。
アメリカ精神医学会
[編集]DSM-IV-TRの診断基準では、以下9項目のうち5つ以上を満たすこととなっている。『DSM-IV-TR 精神疾患の分類と診断の手引』(著者:American Psychiatric Association、翻訳:高橋三郎、大野裕、染矢俊幸、出版社:医学書院、ISBN 4260118862)より引用。多軸評判定のうち、パーソナリティ障害として第 II 軸に記載される。
対人関係、自己像、感情の不安定および著しい衝動性の広範な様式で成人期早期に始まり、さまざまな状況で明らかになる。
- 現実に、または想像の中で見捨てられることを避けようとする気も狂わんばかりの努力(注:5.の自殺行為または自傷行為は含めないこと)
- 理想化と脱価値化との両極端を揺れ動くことによって特徴づけられる不安定で激しい対人関係様式
- 同一性障害:著明で持続的な不安定な自己像や自己観
- 自己を傷つける可能性のある衝動性で、少なくとも2つの領域にわたるもの(例:浪費、性行為、物質濫用、無謀な運転、むちゃ食い)
- 自殺の行為、そぶり、脅し、または自傷行為のくり返し
- 顕著な気分反応性による感情不安定性(例:通常は2 - 3時間持続し、2 - 3日以上持続することはまれな強い気分変調、いらいら、または不安)
- 慢性的な空虚感
- 不適切で激しい怒り、または怒りの制御の困難(例:しばしばかんしゃくを起こす、いつも怒っている、取っ組み合いのけんかをくり返す)
- 一過性のストレス関連性の妄想様観念、または重篤な解離性症状
なお、パーソナリティ障害の診断は、特定のパーソナリティの特徴が成人期早期までに明らかになっており、薬物やストレスなど一過性の状態とも区別されており、臨床的に著しい苦痛や機能の障害を呈している必要がある[43]。特に、臨床的に著しい苦痛や機能の障害を呈していないものは正常なパーソナリティである[44]。
世界保健機関
[編集]ICD-10精神と行動の障害においては、F60.3情緒不安定性パーソナリティ障害の下位分類であるF60.31の境界型において、さらに「境界型パーソナリティ(障害)」を含めると記されている[1]。ICD-10もまた、いかなるパーソナリティ障害の診断においてもパーソナリティ障害の全般的診断ガイドラインを満たすことを求めている[1]。
他の障害の併存と鑑別
[編集]BPDと診断された人の約60% - 90% 以上が他の障害を併存している。他のパーソナリティ障害や、不安障害、うつ病や双極性障害(躁うつ病)などの気分障害、薬物依存症や摂食障害などが多い[4][45][46]。I 軸障害の積極的な治療はパーソナリティの安定につながる[41]。
2008年に行われたアメリカの調査では、併存疾患として多かったのはアルコールや薬物依存、心的外傷後ストレス障害(PTSD)、うつ病、双極 I 型 障害、不安障害、他のパーソナリティ障害であった[47]。また1998年の別の統計では、パニック障害や社交不安障害などの不安障害、うつ病や気分変調症などの気分障害、アルコール依存や薬物乱用、摂食障害、PTSD、身体表現性障害が多かった[48][注 9]。
併存疾患には男女差がある。アルコールや薬物依存は男性に多く、うつ病、不安障害、摂食障害、心的外傷後ストレス障害(PTSD)は女性に多い。以下の表3.を参照されたい。
ほとんどの患者がなんらかの併存疾患を持っているのだが、BPD自体が、他の障害と重複する症状・診断基準が多く鑑別がつきにくい。統合失調症の症状に似た一過性の精神病症状が現れることは前述した通りだが、初期の統合失調症や統合失調感情障害も誤診されやすい所見を持ち[49]、双極 II 型障害、アスペルガー症候群などの広汎性発達障害、解離性同一性障害、多剤併用や薬物の大量処方によって起こる薬剤起因の精神障害とも鑑別がつきにくく、一旦BPDと診断されても、後にそれらの病名に診断が変更になることがある[9]。
特に双極II型障害は症状が類似しており誤診断も多い。北海道大学病院精神科神経科に通院している患者を調査したところ、初診時または2年半以上後にBPDの診断がついた患者が、その後に双極 II 型に診断変更されたのは、47例中15例(約32%)であった。またアスペルガー症候群に診断変更された例は47例中3例で、約6.4%が誤診断されていた[41]。
| BPDに多い併存疾患 | BPDに間違われやすい疾患 | BPDが間違われやすい疾患 |
|---|---|---|
| 統合失調症・統合失調感情障害 | ||
| アスペルガー症候群(広汎性発達障害) | ||
| 注意欠陥・多動性障害(ADHD) | 注意欠陥・多動性障害(並存でない例) | |
| 一般身体疾患 | ||
| うつ病 | うつ病(併存でない例) | |
| 双極 I 型障害 | 双極 II 型障害(併存でない例) | |
| アルコール依存症 | ||
| 薬物乱用・依存症 | 薬剤性精神病(処方薬含む ※) | |
| 心的外傷後ストレス障害(PTSD) | 心的外傷後ストレス障害(併存でない例) | |
| 解離性障害 | 解離性障害(併存でない例)・解離性同一性障害[注 10] | |
| 不安障害(パニック障害・社交不安障害等) | 不安障害(併存でない例) | |
| 摂食障害 | 摂食障害(併存でない例) | |
| 他のパーソナリティ障害 | 医原性パーソナリティ障害 ※ | 自己愛性・反社会性パーソナリティ障害(男性のみ) |
※ 下記の医原性パーソナリティ障害を参照。
| Zanarini(1998) | 併存率(計) | 男性 | 女性 | Grant ら(2008) | 併存率(計) | 男性 | 女性 |
|---|---|---|---|---|---|---|---|
| 気分障害 | |||||||
| うつ病 | 82.8% | 75.9% | 84.8% | うつ病 | 32.1% | 27.2% | 36.1% |
| 気分変調症 | 38.5% | 37.3% | 38.9% | 気分変調症 | 9.7% | 7.1% | 11.9% |
| 双極 I 型障害 | 双極 I 型障害 | 31.8% | 30.6% | 32.7% | |||
| 双極 II 型障害 | 9.5% | 双極 II 型障害 | 7.7% | 6.7% | 8.5% | ||
| 物質関連障害 | |||||||
| アルコール乱用 | 52.2% | 65.1% | 40.9% | アルコール乱用 | 15.7% | 18.9% | 12.9% |
| アルコール依存症 | アルコール依存症 | 41.6% | 52.2% | 32.7% | |||
| 薬物乱用 | 46.2% | 60% | 40.9% | 薬物乱用 | 27.2% | 34.6% | 21.3% |
| 薬物依存症 | 薬物依存症 | 17.7% | 22.1% | 14% | |||
| 不安障害 | |||||||
| 心的外傷後ストレス障害(PTSD) | 55.9% | 34.9% | 60.8% | 心的外傷後ストレス障害(PTSD) | 39.2% | 29.5% | 47.2% |
| パニック障害 | 47.8% | 41% | 49.7% | パニック障害 | 11.5% | 7.7% | 14.6% |
| 社交不安障害 | 45.9% | 49.4% | 44.9% | 社交不安障害 | 29.3% | 25.2% | 32.7% |
| 特定の恐怖症 | 31.7% | 28.9% | 32.4% | 特定の恐怖症 | 37.5% | 26.6% | 46.6% |
| 強迫性障害 | 15.6% | ||||||
| 全般性不安障害 | 13.5% | 18.1% | 12.2% | 全般性不安障害 | 35.1% | 27.3% | 41.6% |
| 広場恐怖症 | 12.1% | ||||||
| 摂食障害 | |||||||
| 拒食症 | 20.8% | 7% | 25% | ||||
| 過食症 | 25.6% | 10% | 30% | ||||
| 特定不能の摂食障害 | 26.1% | 10.8% | 30.4% | ||||
| 身体表現性障害 | |||||||
| 身体化障害 | 4.2% | ||||||
| 心気症 | 4.7% | ||||||
| 疼痛性障害 | 4.2% |
| Grant ら(2008) | 併存率(計) | 男性 | 女性 | |
|---|---|---|---|---|
| パーソナリティ障害 | 73.9% | 76.5% | 71.8% | |
| クラスターA | 50.4% | 49.5% | 51.1% | |
| 妄想性パーソナリティ障害 | 21.3% | 16.5% | 25.4% | |
| スキゾイドパーソナリティ障害 | 12.4% | 11.1% | 13.5% | |
| 統合失調型パーソナリティ障害 | 36.7% | 38.9% | 34.9% | |
| クラスターB | 49.2% | 52.8% | 42.1% | |
| 反社会性パーソナリティ障害 | 13.7% | 19.4% | 9% | |
| 演技性パーソナリティ障害 | 10.3% | 10.3% | 10.3% | |
| 自己愛性パーソナリティ障害 | 38.9% | 47% | 32.2% | |
| クラスターC | 29.9% | 27% | 32.3% | |
| 回避性パーソナリティ障害 | 13.4% | 10.8% | 15.6% | |
| 依存性パーソナリティ障害 | 3.1% | 2.6% | 3.5% | |
| 強迫性パーソナリティ障害 | 22.7% | 21.7% | 23.6% |
Zanarini(1998)、Grant ら(2008)の調査より引用。
気分障害
[編集]BPD患者はうつ病、双極性障害(躁うつ病)などの気分障害との併存率が有意に高い[50]。BPDは気分障害スペクトラムであるとする研究もある。また重複の多さの一つの要因となっているのが、パーソナリティ障害の曖昧な診断基準である。現在臨床でよく用いられている国際的操作的診断のDSMは米国のクレペリン学派の影響を強く受けており、その作成過程において、BPD診断定義に感情面の要素が多く入り込んだことも関係している[51]。そのほか、気分障害の患者のパーソナリティタイプがBPDに類似している可能性も指摘されている[52]。
うつ病
[編集]日本での報告でも、BPDの患者の約50%はうつ病(大うつ病性障害)を併存しているという[53]。しかしパーソナリティ障害を併存していない、単独のうつ病でも情緒の不安定さはみられる。通常BPDでの抑うつ症状は、大うつ病性障害の抑うつ症状とは異なるとされるが、対象飢餓、対人依存、傷つきやすい自己評価、無価値感・絶望感など共通点も多い[54]。しかし単独のうつ病の場合、情緒の不安定さが最小のサポートで機能できるとされ、境界性パーソナリティ障害の基準にそぐわない部分も多い。
また若年期で発症したうつ病は、成人ほど良好な治療結果が得られないことが多く、軽度から中度のうつ病に関しては海外では精神療法が第一選択となっている[55]。抑うつなどの症状に薬剤が著功しないからといってすぐに「パーソナリティ障害である」と結論づけることはできない(薬物療法も参照)。
また単極性うつ病の併病としてのパーソナリティ障害は、回避性、依存性、強迫性が多く境界性は少ないのだが、入院患者に限っては53%が境界性パーソナリティ障害と診断されたデータもある[56]。入院環境での退行が関係し、うつ病患者(特に若い女性患者)が境界性パーソナリティ障害と誤診されているケースもあるとみられる[57]。
双極性障害
[編集]BPDは双極性障害との併存率が高い。特に双極 I 型障害に関しては約30%ほどと見られている[47][57]。双極性障害(躁うつ病)の軽躁ないし躁状態の時は行動化が激しく、衝動性、気分の易変性、自殺企図の繰り返し、対人障害など症状も類似する。双極 II 型障害の場合はさらに鑑別がつきにくい。双極性障害の研究者アキスカルは、双極性障害の患者がしばしば境界性パーソナリティ障害と誤診されていると指摘した[58]。近年BPDとの鑑別が困難な非定型の双極性障害が増加傾向にあり、それらの鑑別方法についても議論される処となっている[59][60]。
併存している場合でも、現在の状態が双極性障害に傾いているか、パーソナリティ障害に傾いているのか十分認識しておく必要がある[41]。またアメリカの双極性障害研究者・臨床家達の間では、BPDを人格の問題ととらえ精神療法のみを行うべきではなく、気分障害ととらえ、精神療法と合わせ気分安定薬を使うべきという意見が大半をしめている[61]。
心的外傷後ストレス障害(PTSD)
[編集]心的外傷後ストレス障害(PTSD)とは症候学的な類似が指摘されている。BPD患者はしばしば顕著な外傷体験を持っており、1/3の患者はPTSDの診断基準を満たすとも言われている[62]。BPDとPTSDの症状の出現には、共に扁桃体、海馬、眼窩前頭皮質などの情動的調節に関与する神経回路が関連しているという共通点もある[63]。しかしPTSDに見られるような過剰な警戒心、刺激への過敏反応、フラッシュバックはないことが多い。PTSDの解離はトラウマに関連した直接的な刺激で起こる、一種の防御反応だが、BPDの解離状態は一般的なストレス下で起こる。
一方で過去の外傷体験が主要な病因になっている一群も存在するとし、外傷性精神障害として捉えようという動きもある。PTSDの研究で知られるアメリカの精神科医ジュディス・ハーマンはその著書の中で、境界性パーソナリティ障害は複雑性PTSDであると述べている[64]。ハーマンは養育期の虐待が重ねられた結果、対人関係の不安定さや感情統制能力の低下が起こるとみている。
DSM-IV-TRのPTSDは戦争やレイプ体験などのトラウマ研究を元につくられており、家庭内の長期にわたる虐待など、日常的に広範囲で起こるPTSDは「複雑性PTSD(C-PTSD)」と呼ぶように提案されている。なおDSM-IVには複雑性PTSDに該当する診断項目はなく、今後独立した診断基準として新たに作成される可能性がある。複雑性PTSDの症状は、感情制御の困難さ・過敏さ、リストカットなどの自傷行為、解離症状、転換性障害(ストレスが身体症状として現れる)などがある[65]。
患者の現在の症状と心的外傷を早期に結びつけることが、治療上の陰性反応を避けられるかは結論が得られておらず、慎重な取り扱いが要求される[66]。
解離性障害
[編集]BPD患者で解離性障害(DD)の診断基準を満たす者は73%といわれており[67]、BPD患者で解離性障害と診断できる患者は多く、併存の可能性は高い。また解離、離人、分割投影(投影性同一視)は類似概念であるが、離人症性障害がみられることもある[21][68]。解離性障害とBPDでは、女性の罹患者が多い、虐待経験や心的外傷体験の既往率が高いなど共通点も多く[69]、クラリーは、解離性障害はBPDの特殊な一形態であるとし[70]、ハーマンは外傷性精神障害として同じカテゴリーに分類するなど、ほぼ同一の障害とみなす研究者もいる。
しかし解離性障害の患者のパーソナリティの傾向としては、回避性、自虐性、妄想性、スキゾイド、失調型、受動攻撃性、または境界性など、多様な傾向にあり[71]、精神分析的な観点においても、症状発現をもたらす規制(防衛様式)が解離性障害では抑圧(repression)、境界性パーソナリティ障害では分裂(splitting)という違いがある[72][73][注 11]。また解離性障害では見捨てられ不安もほぼないとされる[74]。
BPDでは、解離は自傷時やストレス下において出現する一過性の症状であるが、解離性障害では主軸にある症状であり持続的・反復的である。
解離性同一性障害
[編集]- 解離性同一性障害(DID)は以前は多重人格障害といわれていたもので、解離性障害の中で最も症状が重いものである。アメリカでは解離性同一性障害の35 - 71%がBPD診断基準を満たすというデータがあり[75]、23 - 70%の患者にBPDの併存が認められたとの報告もある[76]。反対に、BPDの解離性同一性障害の罹患率に関する報告はほとんどない。解離性同一性障害は症状が複雑であり、診断には困難を伴うためである[73]。
- 解離性同一性障害は、自己同一性の拡散、不安定な情動統制、リストカットなどの自己破壊的行為、対人関係の障害等があり[77]、一見してBPDと似ているため誤診されることがあるが、他にも統合失調症、神経症性うつ病と診断されることもあり、概ね診断がくだるまでは数年かかることが多い[69]。正しい診断がなされるまで発症後平均6 - 7年の歳月を要したとする報告もある[78]。
- 解離性障害とBPDの併存例は、片方のみ症例に比べ治療はさらに困難となる[73]。
不安障害・摂食障害
[編集]BPDでは不安障害や神経性大食症などの摂食障害を併存するケースが多い。なお摂食障害のすべてがBPDというわけではない[79]。併存でない場合、衝動行為はあるにしても、見捨てられ不安や対人関係の不安定さがみられず、衝動行為も疾病に関係すること(摂食障害の場合は食行動など)のみである[32]。不安障害や摂食障害のエピソード期間中にBPDに似た病像を呈しているのか、それとは別に永続的であるのかを慎重に検討すべきである。DSMでは疾患エピソードに限ってみられる行動は、パーソナリティ障害を診断する際、考慮に入れないとされている[80]。またパーソナリティ障害の症状が優勢な時には、摂食障害はその部分症状として理解し、BPDの治療を優先する方がよい[81]。ただし摂食障害では栄養不良による血糖値の変化による気分の変動がみられることがあり、判別が難しい場合もある[82][41][52]。
若年性ミオクロニーてんかん
[編集]Lund らは若年性ミオクロニーてんかんの患者の36.4%がBPDを含む、特徴的な神経症をもつと報告している[83]。また23% に境界性パーソナリティ障害がみられるとする報告がある[84]。
他のパーソナリティ障害
[編集]元々同一の概念から誕生した経緯もあり、境界性パーソナリティ障害と他のパーソナリティ障害は重複する部分も多い。特にパーソナリティ障害クラスターB群(自己愛性、反社会性、演技性)や、スキゾイドパーソナリティ障害などとは重なりあう部分も多く[52]、今後の研究によって、診断基準自体が大幅に変化することもあるだろう。
境界性パーソナリティ障害と自己愛性パーソナリティ障害の連続性については多くの指摘がなされている。精神病と神経症の境界領域にある疾患群の総称が境界例であり、神経症側に近いものが自己愛性パーソナリティ障害、他方の極に近いものが境界性パーソナリティ障害であるとマスターソン、リンズレーは指摘している[85]。またアドラーは、境界例患者は治療が進むと自己愛性パーソナリティ障害様の機能や能力を獲得することがあると述べている。ストロロウはこれら2つの障害に明確な境界を設けておらず、境界例患者でも自己を保てていれば自己愛性に近くなり、安定性を保てなくなると境界性様の症状が発現することを指摘している。現代のアメリカ精神医学においては、境界性パーソナリティ障害及び自己愛性パーソナリティ障害を連続的なもの、すなわちスペクトラムとして捉える見方が大勢となっている[86][85]。
以下に相違の一例を記しておく。
- 自己愛性パーソナリティ障害
- BPDでは、対人関係において支持への要求を顕著にあらわすが、自己愛性パーソナリティ障害の場合はそれよりも巧妙な手段を用いることが多い。自身を否定された時に対する過敏性は共通している。境界性パーソナリティ障害は情緒が極端で、対人関係の安定性が低いのに対し、自己愛性パーソナリティ障害はより安定し持続した関係を持つことができ、尊大であり自己評価も高い[87]。
- 反社会性パーソナリティ障害
- 境界性パーソナリティ障害が反社会的行動をとった場合は恥や呵責、不安を感じることが多い。一方、反社会性パーソナリティ障害の人が後悔する場合は、自分自身にもたらされた結果においてのみであり、不安も感じない。
- スキゾイドパーソナリティ障害
- BPDの感情の平坦さは抑うつとともに現れる状態様であるが、スキゾイドパーソナリティ障害の感情の平坦さは性格的なもので恒常性がある[88]。薬物の乱用率も低い。
- 演技性パーソナリティ障害
- 演技性パーソナリティ障害の方が、全体的な機能水準が高く、対人関係や自己像の安定性が高い。自己破壊的な行為はあまりない[89]。
その他の鑑別
[編集]- 発達障害(アスペルガー症候群・ADHD)
- 広汎性発達障害(PDD)の成人がBPDを併存することはまれだとみられている[90]。広汎性発達障害に臨床的に併存すると思われるパーソナリティ障害の種類については未だ研究段階であるが[91]、現在のDSMやICD-10の国際的な操作的診断基準では、広汎性発達障害とパーソナリティ障害は相互に除外規定が設けられており、重複診断は認められていない[92]。
- アスペルガー症候群などの高機能広汎性発達障害では、傷つきやすい自己、攻撃性や被害妄想、対人関係の未熟さ・執拗さを持ち、リストカットや大量服薬、自殺企図[93]などの衝動行為を繰りかえす例も一部にあり、発達障害が見逃されているケースでは、BPDと診断されてしまうこともある[94][95]。また、慢性的な空虚感や自己同一性の障害、一過性の妄想様観念や解離症状を呈することもあり、鑑別は容易ではない。特に操作性に乏しく、衝動性・対人関係の未熟さによりBPDと診断されていたケースは、アスペルガー症候群などの広汎性発達障害である可能性を疑う必要がある[90]。
- また多動性、衝動性を特徴とするものとしては注意欠陥・多動性障害(ADHD)がある。ADHDは広義には発達障害の一部とみられており、アスペルガー症候群との併存も多い[41]。ADHDとパーソナリティ障害との関連性については十分な研究が蓄積しておらず、詳しいことはわかっていない。ADHDの場合は幼少期から特徴がみられる、見捨てられ不安が目立たないなどの違いがある[96]。BPDの患者の16.1%に成人ADHDが見られたとの報告もあるが[97]、一方では併存していると思われた例にADHDに対する薬物治療を開始したところ、敵意や猜疑心が消失したとの報告もあり[98]、実際には誤診断されているケースもままあるとみられる。
- このように本来は発達障害なのだが、あたかもパーソナリティ障害のようにみえる「偽性パーソナリティ障害」が存在する一方、発達障害の二次障害としてパーソナリティ障害の診断基準を満たすような状態となっている可能性もあり、その場合通常のパーソナリティ障害とは治療方針や支援の方向性が異なる[98]。衣笠は、成人の広汎性発達障害がパーソナリティ障害の診断基準を満たしている場合、通常のパーソナリティ障害とは分けて考えるべきだとしており、精神分析的精神療法を行うことは不適切であるとした[99][注 12]。
- なお、発達障害は様々な心的外傷を招く基盤ともなる。幼い頃から育てにくい傾向があり、親がどうしても叱ることが多くなると、愛されたという感覚を感じられないまま育った子供にはパーソナリティ障害の萌芽が生まれる[100]。精神科の治療では、本人の社会的能力をどのように生かしていくかということを常に考える必要があるが、成人の発達障害では準パーソナリティ障害という視点を持つことが有用である[101]。
- 医原性パーソナリティ障害
- 精神科医の神田橋は、治療者による精神療法を含む不適切な治療により、患者のパーソナリティが傷つき、病状が悪化することがあると述べている[102]。その上でBPDと診断を下された場合は、「医原性のパーソナリティ障害」となってしまう[32]。医師が無意識にとる高圧的な態度により[注 13]、「境界性パーソナリティ」的な反応が引き出された場合なども同様である[103]。
- 薬剤が起因の場合も医原性に含まれる。選択的セロトニン再取り込み阻害薬(SSRI)[32]や三環系抗うつ薬の投与[104]により賦活症候群となる患者もおり、その結果としてBPDと診断される場合や、睡眠薬や抗不安薬などに多いベンゾジアゼピン系薬剤、メチルフェニデート[注 14]などの薬剤の大量使用により脱抑制(抑制がきかない状態)を起こしている場合、また処方薬依存に陥り、薬物を欲しがる患者を「薬物依存」とみなす場合も、医原性である[32]。三環系抗うつ薬の投与は双極性障害なども引き起こすと指摘する意見もある。
- しかし精神科に限らず、診療を行う以上、医原性の問題が起こるリスクは避けられない。重要なのは、医師が自分の患者あるいは他の医療機関から訪れた患者に対し、この「医原性パーソナリティ障害」についての認識を十分に検討しつつ、診察に当たれるか否かである[32]。
- 一般身体疾患
- 性格変容をきたしやすい身体疾患にも注意が必要である。直接的な生理作用により、精神状態やパーソナリティに変化が起こる症候性精神病の場合、BPDとはならない。例えば、甲状腺機能亢進症などの内分泌ホルモンの機能障害、膠原病などの自己免疫疾患では、衝動性や回避性を亢進させることがあり、側頭葉てんかんなどの脳の器質的変化でも性格変容をきたすことがある[32]。
- 思春期危機
- 思春期のある時期、アイデンティティ(自己同一性)の危機に直面することは誰しもありうることであろう。自己同一性に悩み、自傷行為などの衝動的な行動を起こしたり、自己嫌悪や虚無感、激しい怒りを抱くなど、BPDと似通った状態になることもある。思春期危機の場合は長期間このような問題のある状態が続くことはなく一過性である。ただしこの時期を適切に乗り越えられなかった場合、BPDに移行することはあるだろう[96]。本来心理社会的モラトリアムという言葉は、今日の日本で使われるよりももっと激しい悩みや葛藤を意味していた。精神分析家のアンナ・フロイトは、思春期にこの激しい混乱を経験しないと、真の意味での健全で成熟したパーソナリティを得られないとしている[34]。
- DSM-IVでは、1年以上診断基準を満たす状態が続けば、18歳以下の子供でもパーソナリティ障害(反社会性パーソナリティ障害を除く)の診断が適応できるとしているが、児童期や思春期はパーソナリティの形成途上期であり、パーソナリティ障害と診断することには議論があり推奨されていない。増加傾向の児童虐待との関連や、発達障害との鑑別の問題もある[105]。また児童や未成年に対する向精神薬の投与は安全性が確立しておらず、一部には強い批判もあり、安易な診断は避けたい処である[106]。
- 正常なパーソナリティ形成のために、精神科医や臨床心理士などが助言を行い、パーソナリティ障害へと向かわないようにすることが大切である。薬物治療開始はこれらの努力が発揮しないことが分かってからでも遅くはない。
性格の問題(正常範囲)
[編集]パーソナリティ障害と診断されるのは、柔軟性が乏しく不適応を起こしており、持続的かつ著しい機能障害または本人の苦痛が引き起こされている場合のみ該当する。また「パーソナリティ障害」自体医学的な診断名であり、医師の診察および診断が必要であることは言うまでもない[41]。なお閾値下の軽度パーソナリティ障害を診断するかしないかは、各医師の個人的主観にまかされていることも留意されたい[42]。
類型
[編集]BPDの多種性は多くの研究者が言及しており、患者により症状や臨床像も大きく異なる[注 15]。
対人障害については、他者を巻き込みやすい過活動なタイプと、対人恐怖が強く交流をさけ、回避がちになるタイプがいる。また現実検討力の低下したタイプ(精神病水準に近いタイプ)、そうでない現実検討力の高いタイプ(神経症水準に近いタイプ)があり、患者のタイプにより入院治療の向き不向き、デイケアの利用が可能であるかなど治療方針も異なる[33]。
現実検討力(reality testing)とは自我の代表的機能であり、現実をありのままに把握し適切に対応する能力である。現実検討力が高いと病識(病気の自覚)も高くなる[107]。
現実検討力が極端に低くなると、心の中で思ったこと(内的現実)と実際に起きたこと(外的現実)の区別がつかない。例えば「妄想」などの症状は、その区別が不可能になる極端な例である。また「誰が・いつ・どこで・何をしたか」といったような、外的出来事を正確に知覚する能力や、心の中で起きていること(内的現実)を正確に捉え、内省する能力でもある[108]。
精神科医の川谷は、臨床的に以下の3型がみられるとした[109]。
- 「トルネード」型(境界水準(中核群))
- 幼少時から落ち着きのない気質を持つ。母子分離が難しく、児童期に対人恐怖や不安症状を持っていた場合が多い。臆病、寂しがりで見捨てられ不安が強く、常に「嫌われるのでは」という恐れを持つため、周囲を巻き込みやすく対人関係も短期的で不安定な傾向がある。分裂思考が顕著で、治療者に対しても不満を持ちやすい。自傷や大量服薬が多く入院になりやすいタイプ。気分障害、薬物依存を併発している場合がある。
- 「偽りの自己」型(神経症水準に近いタイプ)
- 周囲に過剰適応し「手のかからない良い子」として育つ。自我の芽生えの時期を迎えると共に、自己同一性の悩みや混乱を抱え内省的になりがちとなる。主体性に欠けるがプライドは高く、器用貧乏だが現実への適応が悪いことで悩みやすく自己否定的。周囲の空気を読む傾向があり治療への反応も良いが、過剰適応により疲れ果てるため治療中断に至りやすい。自傷行為や過食症を伴うことが多い。
- 「自爆」型(精神病水準に近いタイプ)
- 対人障害はほぼ無いのだが、自分自身が消える(自爆する)のではないかというような恐怖・不安感を常に抱えている。自己主張が少なくおとなしい。感情表出が苦手で多くを語らないが、内面は頑固で負けず嫌いである。虐待や、いじめの経験などの社会適応の失敗の過去のある者が多く、内罰的な思い込みがある。自我機能が脆弱で、ストレスがかかると辛さを抑圧し封じ込め、現実を正しく認識できなくなる。無理に精神療法を施さないほうが不安定になりにくい。頻回の自傷行為や解離症状、PTSDなどがあり、初期の統合失調症と誤診されやすい群である。
また武田は治療適応の違いから以下の4型に分類している。一般に現実検討力が高いほうが軽症である[33]。
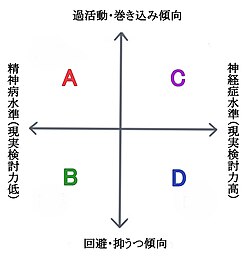
 A. 過活動型 - 現実検討力が低いタイプ
A. 過活動型 - 現実検討力が低いタイプ- 活動性が高く周囲を巻き込み、自身も混乱しやすく自殺企図などの衝動行為での入退院が多い、最も重症なタイプ。情動が極めて不安定で自らの問題意識も低く治療も奏功しづらい。仕事や異性関係も変化しやすい。クリニックなどの外来治療のみでは対応しづらく、時に医療保護入院となる。
 B. 回避型 - 現実検討力が低いタイプ
B. 回避型 - 現実検討力が低いタイプ- 他者を巻き込まないが回避傾向が強く、自傷行為に逃避しがち。対人恐怖・過敏性があり集団適応が苦手で社会性も乏しい。空虚感、抑うつ感が強い。短期入院や外来治療が主な治療法になる。ひきこもりがちになりやすいので、生活の援助にデイケアや作業所、グループホームの活用も考慮できる。
 C. 過活動型 - 現実検討力の高いタイプ
C. 過活動型 - 現実検討力の高いタイプ- 活動性が高く周囲を巻き込むが、現実検討力は保たれており知性も高い。自分よりも周囲が疲れ、治療に連れてくる。集団場面では他者を巻き込みやすいので、デイケアや入院は不適応なことが多く、クリニックや病院での外来治療、個人精神療法が主な治療法となる。ある程度集中的な治療が向いている。
 D. 回避型 - 現実検討力の高いタイプ
D. 回避型 - 現実検討力の高いタイプ- 他人は巻き込まないが、家庭内では家族に対し感情的になり当たったり、自傷行為を行う。対人過敏性が高く回避・ひきこもりがち。周囲に上手く迎合しているように見えるが内情は空虚感・抑うつ感が強い。自殺企図など危機介入時は入院適応となるが、通常は入院治療は向いておらず外来での個人対応が主になる。ある程度改善すれば短期入院、デイケアや集団精神療法も可能になる。
原因
[編集]原因は未だ不明である[22]。近年の研究結果から、次のものが原因として考えられている。


生物学的要因
[編集]いくつかの生物学的研究では、発生的、神経学的、生物学的な可能性を示唆している。ある研究では一親等がBPDである場合が、一般母集団より5倍高かった。環境の関与も否定できないが、発生的要因ともとらえることが出来る。1980年代の研究では、BPDの親は統合失調症が少なく、気分障害の頻度が高いとしている[110]。
BPDの際立った症状は、基底に生物学的基質を有するとされる[111]。情緒の不安定性、抑うつは脳のアドレナリンやコリン作動性の異常に関連し、一過性の精神病性エピソードはドパミン、自傷や自殺企図などの衝動的攻撃的行動はセロトニンの異常であるとされる研究がある[112][113][111][114]。
さらに多くの神経心理学的研究や脳機能画像研究によって、BPDにおける大脳皮質の前頭前野機能の低さが指摘されている。前頭前野の機能の低さは、不安や攻撃性などの情動コントロール、思考の柔軟性、共感性に関係しているとみられている[115]。MRIによる脳画像では、海馬や扁桃体が一般の人よりも小さかったという報告もある[116]。
扁桃体には不安感や恐怖心を生み出す性質、嫌悪条件づけや顔認知の機能がある[117]。機能的磁気共鳴画像法(fMRI)を用いた研究では、患者の扁桃体の過敏性が示され、人の顔の表情を用いた検査では、表情の出現に対し左扁桃体の過活動がみられた。また正常群に比べ、感情を表していない中立の顔を「脅すような表情である」と認識していた[118]。
BPDの患者は自傷行為を習慣的、嗜癖的に行う際、不安や痛みなどの不快反応を感じにくいことが知られているが、脳機能のレベルでも痛みに対する体性感覚野の反応が低いこと、自傷行為により、不安を生み出す性質を持つ扁桃体の反応が一時的に抑制されることが示されている[119]。これらの研究から、患者は自傷行為を行うことにより本能的に、気分調節を自己治療的に試みている可能性が示唆されている。
また40%において脳波上、非局在性の機能不全を示す異常な広汎性徐波がみられるという研究もある[120]。
環境的要因
[編集]アメリカの調査では、BPDの患者の91%が小児期の外傷体験を持っていた[121]。小児期における養育者からの早期の分離や、ネグレクト[注 16]などの虐待経験が多いとする研究もある[122]。成人の場合はパートナーからの性的暴力などのドメスティックバイオレンスを受けている人に有意に多かった[123]。また、日本での調査でも小児期の虐待は多くみられ、ある調査では身体的虐待33%、性的虐待51%、情緒的虐待68%であった。他のエピソードとしては養育者の過干渉もあった[124]。
BPDの患者の家庭にはいくつかの特徴がみられる[71]。多くの患者は18歳までにどちらか(または両方)の親との一定期間あるいは長期の分離体験をしている[125][126][127]、父親が不在または家族に対し関心が薄い[128]、親のネグレクト的または支配的・過干渉、過刺激的であり共感的でない養育態度である[129][130][131]。
小児期の虐待が患者の精神病理形成に関与しているかどうかはさまざまな見解がある。患者の性的虐待の既往率が高いのは特異的であるが、併病としてPTSDを持っている患者は女子の方が多い[47]ことを考えても、性的外傷との関連性は想像に難くない。ザナリーニの調査では、性的虐待の既往がある患者は約半数ほどであり、虐待の外傷体験が主要な要因となっている一群があるとし、また虐待が生まれやすい複雑な家庭環境の影響も指摘した[132]。一方ガンダーソンは虐待が症状を生み出すのは、ネグレクトなど両親との持続する過度の葛藤があった場合のみとし、そのようなケースでは、環境に対する適応として症状が現れていると述べた[133]。その他の研究者も虐待などの小児期の環境要因のみが病因にはならないとみている[71]。
幼児期の虐待は重要な要素ではあるが、患者の精神病理を単独で説明するには十分でない。これは虐待を受けた者の全てがBPDを発症するわけではない点からも理解できる。過去の心的外傷との関連に関しては、慎重な解釈が要求されるだろう[134]。
治療
[編集]治療は精神療法が中心となる[135]。2022年に英国精神医学ジャーナルに掲載されたメタアナリシスとシステマティックレビューによると、心理療法による介入は有効であるとされている[136]。薬物療法は、過量服薬の危険性があるため研究報告の数が限られており、また有効性も一時的かつ部分的であるため、有効性が示されないベンゾジアゼピン系の薬剤の使用を避け単剤療法を中心とすることが推奨される[137]。
患者に対しては、できるだけ受容的な態度と傾聴を心がけると良い関係が築けるとされる[138]。深刻な自殺企図や他害の危険、解離症状や妄想、他の合併症(うつなど)が重篤な場合、外来治療に反応しない例では短期入院(主に1か月前後)の適用となる[139]。
中断
[編集]アメリカのBPDの治療では中断率が高い。ガンダーソンの調査では、半年間での中断率は患者の50%、一年では75%だとし、他の障害と比べ初期から終結まで一貫して治療する例は少なく10%程度だった。日本での統計は少ないが、精神科医74人、心理士24人等のアンケートでは20 - 39%ほどが多いのではないかとみられている。また中断が多いのは治療開始から3か月以内であった[140]。別の医師の報告では中断率14.9%であったため[141]、中断率は治療者の技量や治療環境にも左右されるものと思われる。なおこの中断率は精神科通院患者の中でも特別高いものではない。
この違いはアメリカと日本の医療システムの差異による部分もあるが、日本の患者の場合、発症の環境要因として虐待より過保護のケースがやや多く、依存的な性質をもつためとの説もある。治療の継続のしやすさの面では有利であるが、一方では日本独自の精神療法を考慮する必要性もでてくる[141]。より中断率が高いのは性的外傷を持つ患者に多いとする報告もある[142]。信頼関係を構築し、脱落(ドロップアウト)を防ぐことは治療の最初の課題となる。
援助の方針
[編集]BPDの患者は、援助者に感情を転移[注 17]させることがある。反対に、BPDの患者と向き合う援助者は、患者により逆転移感情を引き起こされることが知られている。例えば、患者に対し怒りや恐怖、無力感、または好意や親密感などを抱くことがある。患者と接した際、自分の中に生まれる感情(逆転移感情)は、患者の持つ投影性同一視などの病理と密接に関係しており、患者の幼児期の体験や心理の中核を理解することに役立つものである。
しかし自分の中にある逆転移感情を処理しきれない未熟な援助者は、患者から引きこもってしまったり、争い、不仲になったりと、患者と安定した関係を築くことが出来ない[8]。処理しきれない思いを抱え、表面上穏やかに接していても、敏感な患者には見抜かれてしまう[52]。すなわち、援助者は常に自身の逆転移感情をモニタリング出来る人物でなければ、治療はおぼつかないものとなる[8]。
また医療・福祉従事者の中にもBPDが少なくないという点が、この問題をややこしくしており、援助者がBPDの患者に「振り回される」といった事態が往々として発生する[8]。BPDの患者に対して義侠心を起こしたり、特別扱いしたり特例を設けるべきではなく、「けじめ」や「ルール」を持って接するべきである[8]。援助者がBPDの患者を目の前にして、どうしても患者に過度に援助したいと思っているのならば、援助者側に問題があると考えるべきである[8][143]。
なお、患者のおかれている環境・状況そのものに大きな問題(人間関係上の問題やストレスの多い環境であるという問題など)がある場合、治療者は患者とその関係者(家族など)と協力して環境的・状況的問題を解決し(環境調整)、患者がより良い環境・状況で生活できるよう、そして治療(精神療法や薬物療法)により専念できるよう支援する[144]。
精神療法
[編集]主な治療法となるのが精神療法(心理療法)である。精神療法は、精神力動的精神療法(支持的精神療法など)や、その一派である精神分析的精神療法、認知療法、対人関係療法、家族療法など様々なものがある。BPDの個々のクライエントにどのような精神療法が合っているかは患者により違いがある[145]。
- 力動的精神療法 - 精神分析的精神療法、支持的精神療法など
- 認知療法、認知行動療法(CBT)
- 認知分析療法(CAT) - 認知療法と精神分析を統合したもの
- 家族療法
- 対人関係療法(IPT)
- 集団精神療法 - グループセラピー、サイコドラマなど
- その他 - デイケアなど
- それらを組み合わせたもの - メンタライゼーションに基づく治療(MBT)、弁証法的行動療法(DBT)など
精神療法の効果が出るには概ね一年以上の長期間がかかる[要出典]。アメリカで1991年に自殺行為の治療のために開発され、BPDの治療に応用されている認知行動療法の一種、弁証法的行動療法(DBT - Dialectical Behavior Therapy)は新しいアプローチとして日本でも関心が高まってきている[146]。またイギリスで1999年にベイトマン、フォナギーにより開発されたメンタライゼーションに基づく治療(Mentalisation Based Treatment - MBT)[147]は弁証法的行動療法と共に、現在最もエビデンスのある精神療法である[148]。
伝統的な力動的精神療法、支持的精神療法などの精神力動的治療では、治療開始から18週後には、対人関係の改善、自尊心や人生への満足が生まれ、8か月後にも治療成果が維持された[149]。精神分析的精神療法についても、12か月 - 18か月の治療で、自傷行為や自殺企図、入院期間の長さ、不安、抑うつ、全体の適応性が有意に改善したという結果が出ている[150][151]。認知療法に関するデータは少ないが、アメリカ国立衛生研究所のデータでは16週間の治療後の比較では、対人関係療法に優るとの結果が出ている[152]。弁証法的行動療法でも短期での改善は得にくいが、治療開始後1年以上の経過では、社会適応や仕事の実績の向上、怒りまたは不安や動揺の減少が見られた[153]。また弁証法的行動療法は他の治療法に比べ継続率も高いという[154]。
これらの精神療法は、1時間ほどの面接を週1 - 2回、弁証法的行動療法では1回50分から90分の面接を週1 - 2回、150分のスキルトレーニングが1回、さらに電話によるコンサルテーションなどの手厚い治療体制であり、日本においては保険診療内に収まらず、広く普及することは困難との見方もある。メンタライゼーションに基づく治療(MBT)は週2回の外来治療やデイケア、集団療法で行うことが出来、導入のしやすさと確実な効果で注目を集めている[155][156]。
精神分析的精神療法は一定の効果が示されているが、一部では古典的な精神分析は自己否定感を強めるとして、BPDの治療に有益でないとする意見も存在する。メンタライゼーションに基づく治療を開発した精神分析家フォナギーは、メタファーの解釈などの従来の精神分析的な関わり合いは、かえって他者の心情を理解しにくいBPDの患者を混乱に陥れ、病理を助長させると苦言した。弁証法的行動療法の創始者であるリネハンも、患者を中傷する可能性を持ち、つらいトラウマの再現となりうる解釈については批判しており、症状を悪化させると述べている[157][103]。
力動的精神療法
[編集]フロイトを開祖とする精神分析では、カウンセラーとクライエントの関係を利用し、クライエント自身がまだ認識できていない無意識の中の抑圧されている葛藤を意識化する。BPDでは、乳幼児期の発達早期に外傷を経験をしていると考え、カウンセラーの解釈によりクライエントの自己洞察を促し、本来の自我状態を取り戻すことを目的とする。時代を重ね、フロイトの理論への批判や修正を伴い、精神分析も少しづつ様相を変えてきており、現在では「精神分析的精神(心理)療法」は精神分析の基本的概念を取り入れたカウンセリング全般を指すことが多い。
幼少時や過去の問題に焦点を当てた古典的精神分析と違い、力動精神療法では「here and now(今・ここ)」に焦点を当て、現在のストレスを問題にする。カーンバーグの手法「表現的心理療法(expressive psychotherapy)」は最も精神分析に近い。カーンバーグはBPDの病理は、分裂(splitting)が一番の問題であると考え、分裂や怒りの感情の分析をすることで認知(考え方のパターン)を修正していく。またマスターソンは、BPDの環境要因に焦点をあて、発達停止が根本に存在するとし「見捨てられ感」を分析して成熟を促し、個人のパーソナリティを再構築することを目的とした「再構築療法(reconstuctive psychotherapy)」を提案している。
支持的精神療法では、解釈や直面化はせず、クライエント自身の治癒力を支持し、問題解決と現実適応を重視する[注 18]。患者を受容、共感し、訴えを傾聴することで、勇気づけ心理的に支えていく[37]。ガンダーソンの手法でも古典的な精神分析は退け、自身の不安定さ、否定的な自己感や自我違和感、衝動的な感情や低い達成能力などを、探求療法という形で支持的、時に分析的療法を用いて臨機応変に対応していく[36]。
メンタライゼーションに基づく治療(MBT)
[編集]メンタライゼーションに基づく治療(MBT)は、イギリスでフォナギーやベイトマンによって開発された力動精神療法の一型である。「メンタライゼーション」能力の向上に着目した個人療法、デイケア、サイコドラマなどの集団療法を組み合わせて行う。イギリスで一般的に行われている週1回の個人面接と集団療法の組み合わせの治療に比べ、このメンタライゼーションに基づく治療は、自傷行為や対人関係スキルがより短期間で改善したという。古典的精神分析などと比べて治療者に専門的な知識を必要とせず、導入が容易であるという利点もある[158]。
認知療法・認知行動療法
[編集]アーロン・ベックやアルバート・エリスにより提唱された認知療法は、元々はうつ病に適用されたものであったが、その後不安障害など他の精神疾患にも広く施されるようになり、パーソナリティ障害にも大きな成果を上げることとなった。認知療法は1960年代 - 1970年代に誕生して以来改善が積み重ねられ、現在では行動療法的な技法と組み合わせて用いられることが多く、広義には認知行動療法と同義語となっている[159][160]。
認知療法では、人の感情は出来事を「どのように解釈するか」(認知)で決まるという理論を基本にしている。ベックは抑うつ的なクライエントが持つ「自分は何の価値もない」「何をやってもうまくいかない」というような悲観的な思考は、認知のゆがみから生じると考え、また極端な二分法的思考は、気分の変動や急激な行動の変化につながるとした。詳細な治療目標を設定しつつ、クライエントが、二分法的思考法ではなく中間的あるいは多角的にも物事を捉える、感情や行動を自身で冷静かつ客観的に評価するなどの認知を獲得し、それに伴う適切な思考や行動が出来るようになるのが目標である。
エリスの認知療法はさらに治療者が能動的・指示的であり、クライエントに自覚を促すだけでなく、宿題を出すなどして積極的に介入していくものである[161]。
行動療法では、クライエントの問題となっている不適切な行動を、新たな学習(行動)により変化させる訓練をする。
弁証法的行動療法
[編集]マーシャ・リネハン創始の弁証法的行動療法(DBT)も認知行動療法の一型である。米国精神医学会ではBPDに有効な精神療法として推奨している[162]。
リネハンは当初、BPDのクライエントに対し行動療法を行っていたが、集団での巻きこみ行動、あるいは中断(治療に来なくなる)が発生し、奏功しなかった。その反省を踏まえ、技法に修正を加え現在の「弁証法的行動療法」を完成させたという。リネハンは元来感情調節不全などの生物学的な基盤に持った人物が、置かれている環境因子によってBPDを発症すると考えており、患者の現在の行動や状況を肯定的に捉え、トレーニングをすることで改善方向に向かわせる。主に患者を変化させ改善するための介入と、変化しない部分を受容(あるがままの受け入れ)させる訓練をしていく。「変化させる」と「変化させず受容」は一見逆説的のように聞こえるが、共に患者の改善に必要なことであり、弁証法的なプロセスを踏むことによって治療的展開が生じると考えられている[163][164]。
弁証法的行動療法では主に、感情調節スキルの獲得、苦悩(ストレス)耐性の強化、スムーズな対人関係の構築・保持能力の向上などを目標とする。行動を起こす前に、その行動を起こした際にどのような結果になるかを十分に考え、行動の選択を決定できるようにする、不全感の解消、外傷体験の癒しの手助けなど、クライエントが自身で危機を乗り切って行くための全体のスキルの向上を目指していく[36][165][166]。特に「マインドフルネス」トレーニングは、日本発祥の精神療法である森田療法との類似が指摘されており、日本人の気質に合う可能性が示唆されている[163]。
弁証法的行動療法では、最低でも週に6時間30分以上の従事、電話による24時間のサポート、1人の患者につき最低4人の治療者を必要とするため、日本では保険診療内におさまらず普及が困難との見方もある。しかし病識の低い患者も多いBPDでは、そもそも治療上のコミュニケーションそのものが難しいため、治療者側からの能動的な教示と訓練、積極的な介入が必要不可欠であることも否めない事実である[163]。
DBTの治療プログラム
[編集]弁証法的行動療法の構造は次のようになっている。
- 個人精神療法 - 週1 - 2回(1回1時間から1時間30分の面接)
- グループスキルトレーニング - 週1回(1回2時間30分、図参照)
- 電話相談 - 随時
- 治療チームのコンサルテーションミーティング - 週1回3時間
個人療法は週1回が基本であるが、治療初期や危機介入時には週2回ほど行われる。患者は日記をつけ、それを元に治療者と行動療法的な話合いがもたれる。グループスキルトレーニングは患者と規則の遵守の契約をすることから始める。グループスキルトレーングでは、「マインドフルネス」を養うトレーニングを2週間行った後に、「対人関係を有効に保つスキル(Interpersonal Effectiveness Skills)」、「感情調節スキル(Emotion Regulation Skills)」、「苦悩に耐えるスキル(Distress Tolerance Skills)」のトレーニングをそれぞれ6週間行う。どのタームから始めてもよいが、最低2サイクル(一年間)行う(図参照)。マインドフルネス・トレーニングでは、瞑想法を用いて心や身体の状態を「あるがまま」に認識・自覚していき、感情のバランスをとる技術を見につける。このマインドフルネストレーニングは、日本発祥の精神療法である森田療法との類似が指摘されており、日本人の気質に合う可能性が示唆されている[163]。
電話相談は精神療法を行っている主セラピストが担当する。自傷などの破壊行為を行いそうになったら積極的に電話連絡をするように指示している。ただし自傷をしてしまった後には連絡はしないというシステムをとるなど、有効な対処法に正の強化を与える方法を採用している。また患者だけでなく、治療者が患者にマイナスとなる行動や態度を取らないように、指導者が助言や相談を行うなどのスーパービジョンも包括した内容となっている[10]。
弁証法的行動療法では、最低でも週に6時間30分以上の従事、電話でのサポート、1人の患者につき最低4人の治療者を必要とするため、日本では保険診療内におさまらず普及が困難との見方もある。しかし病識の低い患者も多いBPDでは、そもそも治療上のコミュニケーションそのものが難しいため、治療者側からの能動的な教示と訓練、積極的な介入が必要不可欠であることも否めない事実である[163]。
対人関係療法
[編集]アメリカではBPDの治療に対人関係療法(IPT)を用いることがある。元々はうつ病の治療用にクラーマンらが開発したものだが、「対人関係」に焦点を絞った治療法は、あらゆる精神疾患に適応できる。近年では米国精神医学会のガイドラインにも掲載されており、国際的な治療法として認められている。
例えばうつ病になる前には、「仕事を断れない」「悩みを打ち明ける相手がいない」などの対人関係上の問題が、発症に関与することが指摘されている。対人関係療法では、家族や配偶者、友人など身近な人との対人関係の歪みを、自身で治す能力を身につける。修正していくのはあくまで「対人関係の築き方」であり、本人の性格変容を目的とはしない。前述のうつ病のケースを例にとると、「上手な断り方」「悩みの共有方法」を覚える。精神分析とは違い、ストレスの原因の解釈をしたりはせず、対人関係に焦点を絞り込んでいるため治療が短期間で済む利点もある。過食を伴う摂食障害にも有効というデータもある[37]。
家族療法
[編集]家族療法の起源は1940年代 - 1950年代にかけて、アメリカのベル(Bell.J)が行った合同面接が起源とされている。その後全米各地でさまざまな形で発展していった。日本でも1960年代から導入されている[167]。
BPDの患者に、家族が深く関与しているケースでは、家族療法は最も有効な心理療法のひとつである[168]。家族療法では、個人の問題を家族システム全体の問題としてとらえる。家族療法ではクライエントはIP(Identified Patient - 患者とみなされる人)と呼ばれる。IPは家族の代表として、問題を症状という形で表出しているとし、家族という集合体のシステムに変化を起こすことで改善を促すことを目的としている。したがって家族療法では、IPの人格変容を目標とはせず、家族の機能の健全さの回復を目指し、その結果としての症状消失を目指す[167][160][161]。
集団精神療法
[編集]いわゆるグループセラピーである。1905年にボストンの内科医プラットが[注 19]、当時不治の病とされ、社会的にも偏見のあった肺結核の患者達と行い治癒が促進されたのが起源と言われている[169]。グループセラピーでは、複数のクライエントとセラピストとが共同で行う。心理療法家などの権威者よりも仲間からのアドバイスのほうが容易に受け入れやすい、恐怖を感じにくいなどの良い側面があり、また複数の人間がかかわることで転移反応を軽減させるメリットもある。集団療法は行動パターンが硬直化しているクライエント、他者に反抗的、万能感の強いクライエントには向かない[170]。
ルーマニアの精神医学者ヤコブ・モレノが創始したサイコドラマも集団精神療法の一種で、即興劇を主体とした心理劇である。参加者は即興で筋書きのないドラマを、自身の悩みをモチーフにして演じる。自発性、創造性を養え、また自分自身や他者を演じることで客観的な自己洞察を得ることが出来る。ある程度の治療意欲や知的水準を必要とするのは他のグループ療法と同じである[161]。
デイケア
[編集]リハビリテーションの場という趣きのデイケア(社会療法)だが、BPDの患者に有益な場合がある。海外では弁証法的行動療法やメンタライゼーションに基づく治療で数日間の集中的デイケアでの効果が報告されている[171][172][173]。プログラムとしては、通常の軽スポーツや創作活動のほかに、集団精神療法や心理教育ミーティングなどの情緒に働きかけるもの、社会技能訓練や就労支援プログラムのあるものなど、多様なプログラムが用意されていることが望ましい。
入院治療が出来ない場合などでもデイケアは有効である。孤独感を緩和し、生活技能や社会技能の向上が期待でき、家庭環境に問題がある患者に対する居場所の提供の役割としても活用できる。一方で症状が重い患者、参加意欲(動機)の乏しい患者、集団生活で問題行動が促進される患者などには不適応であり、施設によってキャパシティに差があることにも留意されたい[33]。
薬物療法
[編集]薬物療法は、後述される診療ガイドラインによれば、過量服薬の危険性を考慮して使用が検討され[174]、多剤使用や長期間投与は有効性が確認されていない。

主に使われる薬剤には以下のものがある。薬物はBPDの種々の症状と、併存する疾患の双方を考慮して決められる。
- 抗うつ薬[5] - フルオキセチンなどの選択的セロトニン再取り込み阻害薬(SSRI)
- 抗精神病薬[5] - 主に非定型抗精神病薬
- 気分安定薬[5] - 抗てんかん薬類
- 睡眠薬、抗不安薬などは推奨されない
現在BPDに対して保険適応のある薬剤はない。薬物は主に付随する症状の緩和のために使われる。
診療ガイドライン
[編集]米国精神医学会では2006年のガイドラインにて、副作用の少なさなどの観点から、第一選択はフルオキセチン(商品名 プロザック・本邦未発売)やフルボキサミン(ルボックス・デプロメール)などの選択的セロトニン再取り込み阻害薬(SSRI)を推奨している。著功しない場合は他の抗うつ薬への切り替えが考えられるが、三環系抗うつ薬は衝動性にはマイナスになる場合がある。炭酸リチウム(リーマス)での強化も考慮される[175]。
パラノイド感、幻聴のある場合は、低容量の抗精神病薬の使用は有効である[5]。バルプロ酸(デパケン)などの抗てんかん薬類も第二選択である。解離にはナルトレキソン(本邦未発売)、不安の症状にはクロナゼパム(リボトリール)の追加も考えられる[175][注 20]。
SSRIは主に抑うつや情緒不安定性の症状に効果があるとされる[注 21]。ただしフルオキセチン以外のSSRIは衝動性が亢進する患者が一部存在する[32]。SSRIは、投与初期のアクチベーション・シンドロームにも注意が必要な薬剤ではある[176][177]。
英国国立医療技術評価機構では2009年のガイドラインにて、エビデンスが弱くかつ薬物治療による副作用が深刻であるため、BPDの治療では「BPD・個人の疾患・行動の疾患に対して薬物治療はすべきではない(should not)」[7]、しかし危機介入時や[174]、併存疾患の全体的治療という点では薬物治療も考慮することができる[7]、抗精神病薬を中長期に渡って投与してはならない[7]、とし「精神的・肉体的に併存疾患のないBPD患者と現在薬を処方されている患者に対しては、投薬量を削減し不必要な薬物治療を打ち切る方向で見直すべきである」と定めており、薬剤が用いられるとしても一週間を超えるべきではないとしている[7]。
日本の厚生労働科学研究事業による2008年のガイドラインでは、原則として単剤療法が推奨される[178]。第一選択として、有効性の示されている非定型抗精神病薬のアリピプラゾール(エビリファイ)あるいはオランザピン(ジプレキサ)を、脱抑制の危険性を避けるため統合失調症に用いるよりも少量で用いることが推奨されている[178]。不安や抑うつに対してはSSRIや非定型抗精神病薬が推奨される[178]。気分安定薬では、バルプロ酸ナトリウム(デパケン)やトピラマートが衝動性に対してある程度の効果が確認されているとされるが、過量服薬時に危険であることも指摘されている[178]。リチウムやカルバマゼピンの有効性は確認されていない[179]。また抗うつ薬と抗精神病薬のような多剤併用の有効性を支持する証拠はなく[179]、長期間投与の有用性も認められない[180]。この疾患の不安や過覚醒による不眠症にはベンゾジアゼピン系の薬剤の有効性は報告されておらず、依存の形成や過量服薬の危険性を考慮し処方するとしても数日から2週間といった短期にし、とりわけ単剤処方が推奨される[181]。
これらの薬物療法は、抑うつ、感情抑制、対人過敏、認知・知覚の障害や妄想様観念には一定の効果があるが、慢性的な空虚感、孤独感、見捨てられ不安、同一性障害には効果がないとされ、患者の治療法は一律ではない。過量服薬の危険性を考慮すると、より安全性が高く依存性が少ない薬剤の選択、および少量で最大の効果が望める薬物療法が求められる[174]。多剤併用、長期投与の有効性は確認されていない。なお抗精神病薬に関しては専門家の間でも、統合失調症と同じ容量ではなくごく少量を投与するべき、という意見の合意が得られている。副作用や安全性の観点からは定型抗精神病薬よりも非定型抗精神病薬の使用が適している。副作用に対し敏感な患者も多いため、事前に詳細な説明をすることは不安の軽減に繋がる。特に薬剤は「悪いもの」と思われがちなため、アドヒアランス(服薬しているか)の確認や有害事象について繰り返し話し合うことが必要である[176]。
またBPDの薬物療法は、症状の緩和作用以上の深い意味を持つとの見解もある。薬物への意識または無意識的な「投影」である。それは患者が過量服薬する際、大半は他者から与えられる処方薬によって行われることにも指摘されている[注 22]。重要な他者(医師を含む)の存在の拒絶や受け入れ、一体感の切望または敵意による過量服薬など、意識・無意識的な他者への「投影」が投薬治療に様々な意味を持たせているという。治療者も自身の能力に対する不安感や無力感を、患者に薬を与えることで解消しようとしていないか省みる必要があるだろう[176][182]。
有効性に関する論文
[編集]上述の診療ガイドラインにて、有効性について総合的に調査されているが、それ以前の年代のものが含まれている。
1994年の論文は、薬物は自殺関連行動、自傷や他害などの急性症状には最も有効であるが、維持的に使った場合は限定的な効果しかないとする意見を述べている[183]。
1966年から2010年までの研究のメタアナリシス(研究結果を分析したもの)では、抗てんかん薬などの気分安定薬と抗精神病薬に衝動性制御効果、情緒不安定性への効果が示され、抗精神病薬に関しては認知・知覚症状への有効性も認められた。抗うつ薬はそれらの症状に効果はなく、情緒不安定性にのみ有効という結果になった[184][185][注 23]。また、ω-3脂肪酸による衝動性や抑うつ改善効果についても研究されている[186][187][注 24]。
予後
[編集]患者の年代は20代が最も多いが、30代半ば以降では表面上の症状は改善に向かうことが多い。ザナリーニらの調査では、治療を開始してから4年後には49%の患者が、6年後には73%の患者が診断基準を満たさない状態になっており、自傷行為や薬物乱用、対人障害などは一旦改善しはじめると比較的早く治癒することが報告されている[注 25][188][189]。しかしこれら「陽性症状」ともいえる目立った症状がなくなることで診断基準に当てはまらなくなるだけと見ることもでき、孤独感などの目立たない「陰性症状」は長期的に続くことが示唆されている[190]。特に改善しにくい症状は、見捨てられ不安、依存、抑うつ感、空虚感、不機嫌さであり、治療開始から6年後でも7割の患者にこのような症状が残存しており、情緒不安定性などの感情の障害に関しては長期的に続きやすいという結果であった[188]。これはパリスの27年間の追跡調査で、調査期間の後期にも自殺率が高いことでも理解できる結果である[191]。自殺を完遂するのは30 - 35歳を超えてからの患者に多く[注 26]、50歳を過ぎると再び不安定になる[192][193][191]。またザナリーニらの前述の患者の10年後の追跡調査でも、93%の患者が症状が改善し、50%は社会適応も良好であったが、そのうちの34%が再発を経験している[194]。
最も予後が良好な群は10年後には症状が消失し寛解していたが、最も不良な群は10年後でも症状が変わっておらず、改善の仕方も患者により個人差があることがわかっている[195]。
青年期や成人初期の重要な時期を、社会的機能が著しく低下したまま過ごすことによる本人の損失は大きい。寛解しやすい因子の一つとして「年齢が若いこと」が挙げられており[196][注 27]、適切な治療への早期の導入が求められる[195]。
寛解モデル
[編集]併存疾患(気分障害、物質使用障害、不安障害、摂食障害、PTSDなど)の寛解または治癒はパーソナリティへの影響も大きく、治癒を促進させる。その他の寛解に至りやすい要因としては以下のものが挙げられる[9][109][197]。
- 晩熟現象
- 年齢を重ねることでパーソナリティが成熟するなど、自然経過によるもの[8]。
- 家族の理解と援助
- 親や配偶者に対して治療者が心理教育を施すなど。家族が患者に対し表出する感情をEE(expressed emotion)と呼ぶ。精神疾患を持つ患者に対し敵意、批判、情緒的巻き込まれを示す家族はEEが高いと評され、患者にとって大きなストレスとなる。統合失調症の患者を調査したところ、EEの高い家庭ではEEの低い家庭よりも再発率が有意に高かった。家族の理解と援助は再発を予防し治癒率を高める[198]。
- ガンダーソンは、BPDの患者の家族は、本人が病気になることで負う損失を理解していないことが多いと述べた。EEの高い家族ほど、患者の行動を「故意のもの」と捉えているという。患者の症状はしばしば家族との相互関係によって引き起こされる。家族への心理教育は、患者が理解されることによって家庭内の不和が減少する利益がある。心理介入をすることで、患者と常に向き合う家族の苦悩を和らげることができる[199][注 28]。
- 環境の改善
- 良き相手との結婚、あるいは不仲な配偶者との離婚。裁判や争いごとの終結、ストレスのある人間関係の解消などは、ストレス耐性の脆弱な患者の回復を顕著に促進することがある。
- 社会での良い経験
- 自分に合った職にめぐり合う、趣味の会への参加や、グループホームなどの地域の社会資源の活用、自助グループ(エモーションズ・アノニマスなどがある)への参加など。特にアルコール依存を併発している患者は、アルコール症者の自助グループへの参加をすることは、予後に良い影響を与えるとされる[200]。
疫学
[編集]| 年齢 | 男性 | 女性 | 合計 |
|---|---|---|---|
| 20 - 29歳 | 9.0% | 9.6% | 9.3% |
| 30 - 44歳 | 6.1% | 7.0% | 8.0% |
| 45 - 64歳 | 5.2% | 5.5% | 5.7% |
| 65歳以上 | 2.1% | 2.0% | 2.0% |
調査では、人口の0.7 - 4.0%程度に存在すると言われている[202][185]。生涯有病率は5.9%ほどである。精神科入院患者では75%が女性とされているが、一般人口における有病率では男女差はなく[203]、生涯有病率は男性5.6%、女性6.2%で[47]、出現率の高い年齢は19 - 43歳である[204][205][47]。男性より女性のほうが多く診断されやすいのは、男性の場合反社会性パーソナリティ障害、自己愛性パーソナリティ障害と診断されることが多いためではないかとみられる[206][207][47]。そのほか、アメリカの統計では白人やヒスパニックより、黒人やネイティブアメリカンがやや多い[47]。英国の有病率は人口の1%以下で、多くが青年期初期である[4]。
外来通院患者では約10%ほどとみられており[26][208]、入院患者では15 - 20%というデータがある[209]。しかし、対人障害が一症状として存在するBPDには、治療者との関係性の悪化により治療者側の主観で診断される「医原性のBPD」が存在する可能性があるなど、調査をする上で特有の困難さがあり、データにはばらつきがあることが多い[103](詳細は医原性パーソナリティ障害を参照)。
歴史
[編集]1970年代頃から患者数が増加しており、医療費への影響や自己破壊的な行動による生産性の低下などから経済へ与える影響も大きい。主に力動精神医学[注 29]からの研究がなされているが、生物学的な研究は未だ少ない。治療法は精神療法を主体とし、薬物療法を併用することが多い。なお「境界性」の「境界」は現在では特別な意味を持たない[注 30]。
研究史
[編集]境界(Borderline)という言葉は、神経症と精神病[注 31]の境界領域という意味の力動精神医学用語である「境界例 (Borderline Case)」を派生としている[22]。1906年頃、フロイトの弟子である精神分析医のフェダーン[注 32]は、神経症だとみなされていた患者に古典的精神分析を施すと、精神病症状が出現する者がいることを観察した。当初は精神分裂病の一表現型と捉えられており、境界例、潜在性分裂病、偽神経症性分裂病などと呼ばれた[210]。
1950年代に入ると、それらの病態はナイトらにより[注 33]、神経症から分裂病、あるいはその逆へ移行しうる状態であると考えられるようになった。
ナイトは精神病と神経症は区別されるべきという伝統的精神医学の前提を否定し、両者の境界領域の病態が存在するとした。ナイトは本質的には精神分裂病とみていたが、シュミデベルグはむしろ、移行することなく不安定さの中に安定している独立した一臨床単位であると説き、本質にはパーソナリティの重篤な障害があると言及した[210]。
1950年代後半から1960年代にかけて境界例研究はさらに加熱し、各国で様々な議論が交わされた。精神分析学の立場からはカーンバーグ[注 34]の、安定的で特異な人格構造を有する「境界型人格構造(Borderline personality organization - BPO)」の概念が、記述精神医学の立場からはグリンカーによって「境界症候群(Borderline syndrome)」として統計的・操作的な診断基準が提出された。このカーンバーグの境界型人格構造の概念は、いわゆる今日のパーソナリティ障害の広い概念であり、他の要素を除いた主要な部分がBPDへと受け継がれた。さらにケティらは遺伝学的研究から精神分裂病との違いを明確にしていった[210]。
これらの流れを受け、ガンダーソンは具体的な症状を用いた独自の診断基準を完成させた。このガンダーソンの診断基準は、1980年に発表されたDSM-III に記載された「境界性パーソナリティ障害」の診断基準を作る際に参照され、現在使用されているDSM-IV-TRにも受け継がれている[210]。
ICD-10では情緒不安定性パーソナリティ障害の下位カテゴリ「境界型」(Emotionally un stable personality disorder, Borderline type)として存在する。ICDでは当初「衝動性パーソナリティ障害」として概念化しようとしたが、「衝動」という言葉だけでは、特有の対人様式のあり方などの他の側面を包括しきれないとし、「情緒不安定性パーソナリティ障害」と命名。その下位分類として「衝動型」「境界型」と分けた。DSMの境界性パーソナリティ障害に当たるのはその「境界型」である[52]。
日本では1956年に井村が[211]、1958 - 1959年に武田が論文を発表したのが[212]、研究の始まりだと言われている[21]。
現在
[編集]BPDの研究は、パーソナリティ障害の類型の中で最も進んでいる。特に研究を進めているのはアメリカである[52]。
1970年代頃より、BPDとうつ病などの気分障害との関連性に関する研究が進められており、長期予後を含め、現在でも様々な議論を呼んでいる[213]。Koenigsbergらが1999年に発表した論文によると、他のパーソナリティ障害に比べるとBPDと気分障害の関連は特別なものではなく、ガンダーソンらも気分障害の併存率は有意に高いが、それぞれ独立して存在しており関連性は低いとした[214]。
また近年では遺伝学的研究や、生物学的研究も行われている。精神分析的な視点から考察されることの多い疾病であったが、1990年代になると遺伝学的な研究から体質や脳機能などの生物学的要因も示唆されるようになった[9]。生物学的研究では、解剖学的差異、脳血流量や酸素・糖代謝解析、遺伝子研究、神経伝達物質の動態の解析などが行われている[32]。
2000年代に突入した頃より啓発本やインターネットなどにより、一般社会でもこの障害の存在が広く認知されるようになった。しかし病名が普及するにしたがって、意図しないところでBPDに対するネガティブなイメージも高まっていった傾向があり、患者自身あるいは周囲の人間も、この病名にある種の嫌悪感を持つことが多いという。この傾向は医師やカウンセラーなどの治療者にも存在し、現在でも不必要に忌避的になる医療従事者は少なからずいるという(#援助の方針を参照)[4][215]。しかし1990年代以降、さまざまなアプローチでの治療法や、2000年代からは治療ガイドラインも次々と発表され、BPDは医療の現場では特別な存在ではなくなっている。
DSM-IV-TR日本語版2003年8月新訂版より、邦訳が境界性人格障害から境界性パーソナリティ障害へと変更され、また日本精神神経学会も2008年5月に境界性パーソナリティ障害に用語改定をした。
境界性パーソナリティ障害の有名人
[編集]

過去(または現在)BPDだったとされる有名人は、ヘルマン・ヘッセ、太宰治、尾崎豊、ダイアナ妃、マリリン・モンロー[216]、ウィノナ・ライダー[217]、弁証法的行動療法を開発した心理学者のマーシャ・リネハンがいる[154]。
太宰治は慢性的な虚無感や疎外感を抱えていた。安定している時期は自己愛的性格だったが、不安定時は感情統制が困難であったとされ、芥川賞を逃した時の怒りは常軌を逸していたという。感受性が強く、なおかつ高い知能を持っていた太宰がパビナール依存に陥ったのはごく自然な成り行きだったのかもしれない。また、離人感や自殺念慮も有しており、自殺(心中)未遂を繰り返し、5回目で自殺完遂に至った。28歳の時には精神科病院である江古田の東京武蔵野病院へ入院している[218]。
マリリン・モンローも7回に及ぶ自殺未遂を繰り返し、薬物の過量服薬で死去した。母子家庭であったが、母親はうつ病で何度も精神科病院に入院しており、孤児として育てられたモンローは、愛情に飢えていたが、他者との親密な関係を保ちにくかったといわれる。睡眠薬とアルコールの依存症になり、1954年から精神分析医による治療を受けている。主治医はモンローについて「いつも自分を価値のないつまらない人間だと思っていた」と振り返る。死の数日前のインタビューでは、女優としてのこれからの展望と抱負を語り、また別のインタビューでは「世界が必要としているのは本当の意味での親近感です。どうぞ私を冗談扱いにしないで下さい」と述べている[219][220]。
BPDで入院歴もあるウィノナ・ライダーは[221]、主演・制作総指揮をした映画『17歳のカルテ』で、BPDの主人公スザンナ役を演じている。映画の原書となったノンフィクション小説『思春期病棟の少女たち』 に惚れ込んだ彼女は、映画化権を買い取り制作にも参加した。原作者のスザンナ・ケイセンは、10代の頃にBPDと診断されたが、治癒した後に作家になり同自伝的小説を書いた[222]。スザンナは現在でも小説家として活動を続けている。
なお、ウィノナ・ライダーは「バカに見える」という理由で元来ブロンドである髪を黒く染めており、女優業については長い間、軽薄で恥ずかしい仕事だと思っていたという[223]。
ダイアナ妃もリストカットなどの自傷行為、過食嘔吐の摂食障害を克服した人物として知られている。特に王妃として公人生活を送るようになってからは、衆人の目にさらされるストレス、夫婦間の諍いにより摂食障害が悪化し、カミソリやレモンスライサーで体を切ったり、夫のチャールズ3世と口論中にテーブル上にあったペンナイフで自分の胸や腿を刺すなど衝動的な行動を取ることもあった。慢性的なうつ状態もあり、大勢の心理療法士や心理学者、精神分析医にかかっていた。後年のダイアナはチャリティー活動に生きがいを見出し、対人地雷の廃絶、ホームレスやエイズ患者、暴力被害や薬物依存症の女性問題に取り組むなど、既存の枠に捕らわれない奉仕活動を行い、「病んでいる人、苦しんでいる人、虐げられた人とともに歩んでいる」と称えられ、世界中で愛された[224]。
弁証法的行動療法を開発したワシントン大学博士のマーシャ・リネハンは、17歳の時にひきこもりとなり精神科病院に入院した。当初の診断名は統合失調症であった。薬物療法を受け始め、その後何時間ものフロイト式精神分析や30回に及ぶ電気けいれん療法も行ったが症状は改善せず、自傷行為の激しさのために2年以上も入院生活を送り、退院後も自殺未遂を起こした[注 35]。退院後は保険会社の事務員として働きながら、ロヨラ大学の夜間部に通い心理学を勉強し、1971年に博士号を取得して心理学者となった[154]。
脚注
[編集]脚注
[編集]- ^ ジャン・ベルジュレ フランスの精神分析医。
- ^ マーガレット・マーラーはBPDに特有の見捨てられに関連する破壊的な感情について、聖書の災厄をもたらすヨハネの黙示録の四騎士になぞらえてこのように呼んだ。
- ^ 「解離」とは記憶、思考、感情、行動といった体験の統合が失われた状態。(下山晴彦 (2009))
- ^ 自己や自分の身体に現実感がなく夢のよう、他人のように感じる、遊離している、離れた所から傍観している、声が奇妙に聞こえるなどの感覚。転換性障害、てんかんの部分発作、正常人でも疲労や睡眠不足、ストレスによって起こることがある。(下山晴彦 (2009)、福島章 (1991))
- ^ パラノイド。理路整然とした妄想を抱き続けるなど、複雑で論理だった系統のもの。(稲富正治 (2005))
- ^ 英語ではIdealization。価値上げ行為とも呼ばれることがある。
- ^ 英語ではDevaluation。価値下げ行為とも呼ばれることがある。
- ^ 操作的というのはあくまで一方側からみた側面であり、操作される対象があってはじめて成り立つ。岡野は操作される側にも問題があるとし、余裕のない人間ほど操作されやすく、また、操作されていると感じやすいと述べている。(岡野憲一郎 (2010))
- ^ アメリカでは1990年代頃から、ManagedCareと呼ばれる、新しいタイプの医療保険が普及している。保険料が安いかわりに、同一の疾患に対して二重盲験試験で効果のあった薬剤しか投与できないというシステムのもので、医師も指定されており、保険会社指定の医師にしかかかれない。これら医療保険システムの変化なども、診断が曖昧であった精神科での診断学・鑑別学の発展に貢献している。(西松能子 (1998))
- ^ 解離性同一性障害(DID)は解離性障害のサブタイプである。初期の頃はDIDを見逃されやすいが、DIDの多くはBPDも持つ可能性が高い。(林直樹 (2007/11))
- ^ カーンバーグは自身のパーソナリティ構造論の分類において、解離性障害では神経症性人格構造を有し、BPDでは境界性人格構造を持つとした。
- ^ なお発達障害である場合には、精神療法中心の治療ではなく、社会適応への教育などの療育的指導、あるいは対処行動の訓練や練習などの具体的な対策が必要になる。治癒を目指すのではなく、ハンディを持ちながらも適応を良くするという方向性の治療が必要になってくる(牛島定信 (2008) p.63)
- ^ 精神科医の笠原は 「医師という仕事は少し経験を積むと、診察室の癖が身について、相手を少々見下す姿勢になりやすい」 と述べている(笠原嘉 (2007))
- ^ メチルフェニデート(商品名リタリン・コンサータ)は現在はうつの治療には使われず、ナルコレプシーまたはADHDの治療にのみ使用できる。
- ^ マスターソンは発達停止論を元に、低機能型、高機能型という分け方をしている。見捨てられ不安は、分離-固体化段階(生後4 - 5か月から36か月頃)においての発達停止が根底にあるとし、発達停止がより早期に起こった群を低機能型、後期に起こった群を高機能型としている。(ジェームス・F・マスターソン、アン・R・リーバーマン (2007))
- ^ 「Neglect(無視をするの意)」。子供に身体面、医療面、教育面、情緒面で必要不可欠なものを与えないこと。心理的ネグレクトは心理的虐待の一種である。 (メルクマニュアル 家庭版,228章 児童虐待とネグレクト)
- ^ 転移(transference)。過去に関わった人物との未解決な感情を目の前にいる人物に抱き、過去の感情を再体験すること。好意や信頼などの好ましい感情を陽性転移、敵意や不信などのネガティブな感情を陰性転移という。(鈴木晶 (2004))
- ^ 臨床心理士の溝口は、支持的関係について「人は支えられてこそ困難な道に踏み込み、いつか自分で自分を支えられるようになる」と述べている。(溝口純二(1991))
- ^ Pratt,J.H.,(1875 - 1956) アメリカ・ボストンの内科医。彼は集団力動に関しては何の知識も持っていなかったと思われるが、結核患者の孤立感と抑うつ感を解放する目的で「結核患者学級」と呼ばれる週1回の講義と体験の分かち合いプログラムを開いた。(小谷英文 (1990))
- ^ クロナゼパムはベンゾジアゼピン系薬剤だが抗てんかん薬である。ベンゾジアゼピンは不眠や不安の症状に効果的だが、多すぎるとかえって脱抑制(抑制の効かない状態)を起こす。(中外製薬,2010[リンク切れ])
- ^ フルオキセチン(プロザック)は、アメリカで一般的に使われているSSRI。フルオキセチンは衝動性や易怒にも効果があるという報告がある。(Coccaro (1997)、Salzman (1995))
- ^ 調査によるとBPD患者のオーバードースの86.2% - 90%が処方薬によるものである(牛島定信 (2008) pp.70 - 71)
- ^ ここでは「affective」を「情緒」と訳した。類似の表現としては「情緒・感情(emotion)」「気分(mood)」などがある。
- ^ ω-3(オメガ3)脂肪酸。サバ、ニシン、イワシ、サケなどの青魚、キャノーラ油、クルミ、亜麻の実などに多く含まれる。( All about 健康・医療 「オメガ-3脂肪酸は魚と野菜から」 2002年12月2日)
- ^ 1990年代からアメリカのマサチューセッツ州にあるマクリーン・ホスピタルで Maclean Study for Adult Development と呼ばれる多大な費用を投じた大規模なBPD研究が行われており、現在も続けられている。この長期予後はその研究の中からの報告である。(藤内栄太 (2010))
- ^ 衝動行為は早くに改善するが、自殺が後期にも多い理由としては、20代 - 30代前半では突発的な過量服薬などの事故による死も多い(死んでしまう)が、30代以降になると患者は自らの意思で死を選ぶ傾向にあることがわかる。(藤内栄太 (2010))
- ^ ザナリーニは寛解に至りやすい人の傾向として、年齢が若い、性的虐待の既往がない、物質依存の家族歴がない、適切な職務経験がある、回避性・依存性・強迫性パーソナリティ障害(クラスターC群)を併発していない、5因子モデル(NEO-FFI)における低い神経症傾向、愛想の良さの7つを上げている。(Zanarini,M.C.,(2006))
- ^ また親自身が子供に依存的な家庭の子供にはリストカット症候群や摂食障害が多いとも言われている。その場合、子供は精神的に自立したくても出来ないもどかしい状況が構築される。子供にとって親が頼る対象にならない場合でも、親自身がカウンセリングに通うことで安定を得た結果、子供の気苦労が減り治癒を促進することがある(小此木啓吾 (1999))
- ^ 力動精神医学(dynamic psychiatry)。人間の精神症状は、心理的、社会的な要因が大きな力となって起こるとみなし、治療に取り組んでいく精神医学の一分野。(上島国利 (2011))
- ^ 名称を大幅に変更しようという動きもある。代替としては「Affective Dysregulation disorder」などが挙げられている。(林直樹 (2007/11))
- ^ 神経症(神経症性障害)は古典的分類では心因性の病気であると考えられていたが、向精神薬が著功し、発症機制として生物学的要因が見出されるようになると、この名称は廃れていった。1980年発表のDSM-III からはこの「神経症」の名称は破棄されている。症状は不安や恐怖が中心である。現在用いられる「神経症」にははっきりとした定義はない。精神病は統合失調症などの内因性の病気を指す。(馬場謙一(1991)、武井茂樹(2011)、西園昌久(2012))
- ^ ポール・フェダーン(1871 - 1950)。オーストリア系アメリカ人精神分析医、心理学者。ジークムント・フロイトの弟子。1938年にアメリカに移住。
- ^ ロバート・ナイト。アメリカの精神科医。
- ^ オットー・カーンバーグ(1928年 - )。オーストリア、ウィーン生まれの精神分析家。1965年にアメリカに移住。
- ^ リネハン博士の精神分析への批判はこの時の経験も影響しているとみられる。なお博士が入院していた1960年代前半は、まだロボトミー手術が行われていた時代でもある。(The Newyork times, (2011-06))
出典
[編集]- ^ a b c 世界保健機関、(翻訳)融道男、小見山実、大久保善朗、中根允文、岡崎祐士『ICD‐10精神および行動の障害:臨床記述と診断ガイドライン』(新訂版)医学書院、2005年、212,214-215頁。ISBN 978-4-260-00133-5。、世界保健機関 (1992) (pdf). The ICD-10 Classification of Mental and Behavioural Disorders : Clinical descriptions and diagnostic guidelines (blue book). World Health Organization
- ^ a b c “境界性人格障害(境界性パーソナリティ障害)”. いちメンタルクリニック|大阪なんば・日本橋の心療内科・精神科. 2022年2月21日閲覧。
- ^ 日本放送協会. “「生きるのがつらい…」境界性パーソナリティ障害とは? - 記事 | NHK ハートネット”. NHKハートネット 福祉情報総合サイト. 2022年2月21日閲覧。
- ^ a b c d e f g 英国国立医療技術評価機構 2009, Introduction.
- ^ a b c d e “Personality Disorder”. 英国王立精神医学会. 2015年7月1日閲覧。
- ^ 鈴木国文『神経症概念はいま―我々はフロイトのために百年の回り道をしたのだろうか』p161,金剛出版,1995年。ISBN 4-7724-0477-5。
- ^ a b c d e f 英国国立医療技術評価機構 2009, Chapt.1.3.5.
- ^ a b c d e f g 春日武彦『援助者必携 はじめての精神科』(2版)医学書院、2011年12月、110-121頁。ISBN 9784260014908。
- ^ a b c d 牛島定信 (2008)
- ^ a b 成田善弘 (2006) p19、p24、p75、p138
- ^ Lazarus,R.S.,&Folkman,S (1984-03). Stress,appraosal,and coping.Springer. Springer Publishing Company. ISBN 9780826141910
- ^ 林直樹 (2011) pp.40 - 41
- ^ 成田善弘『臨床心理学大系 第11巻「精神障害・心身症の心理臨床」』金子書房、1990年7月。ISBN 97847608-93317。
- ^ メラニー・A・ディーン (2005) pp.11 - 12
- ^ Mahler, M. (1972). “A study of the separation-individuation process and its possible application to borderline phenomena in the psychoanalytic situation”. Psychoanalytic Study of the Child 26: 403–424.
- ^ 市橋秀夫 (2006a) pp. 30 - 31.
- ^ J・ボウルビィ (1991)
- ^ 市橋秀夫 (1997) pp. 204 - 206.
- ^ 林直樹「境界例患者の神経症症状の臨床的研究」『精神神経学雑誌』第94巻、1992年、648-681頁。
- ^ Kemperman (1997). “Self-injurious behavior and mood regulation in berderline patients.”. Jornal of Personality Disorder 11 (2): 146-157. PMID 9203109.
- ^ a b c 福島章、村瀬孝雄、山中康裕 (1990)
- ^ a b c “Borderline personality disorder”. 国民保健サービス. 2015年7月1日閲覧。
- ^ Paris,Joel (1990). “Completed suicide in borderline personality disorder.”. Psychiatric Annals 20 (1): 19-20.
- ^ Stone,M.,Hurt,S.W.,&Stone (1978). “The PL 500:Lomg-term follow-up of borderline inpatients meetimg DSM-III criteria.I.Global outcome.”. Journal of Personality Disorders 1 (4): 291-298.
- ^ Stone (1990), Paris & Zweig-Frank (2001)
- ^ a b c クローズアップ現代 (2011年3月11日). “若い世代の自殺を防げ 〜 境界性パーソナリティ障害”. 日本放送協会(NHK). 2012年6月5日閲覧。
- ^ *渡辺雅幸『専門医がやさしく語るはじめての精神医学』中山書店、2007年9月、171頁。ISBN 9784521679716。
- ^ 林直樹 (2008)
- ^ 松本俊彦 (2009)
- ^ 林直樹 (2007/10)
- ^ 牛島洋景、弟子丸元紀「境界性パーソナリティ障害と救急医療」『境界性パーソナリティ障害 - 日本版治療ガイドライン』、67-80頁。
- ^ a b c d e f g h i 上島国利、平島奈津子、上別府圭子『知っておきたい精神医学の基礎知識 ― サイコロジストとコ・メディカルのために』誠信書房、2007年6月。ISBN 9784414428605。 pp.44,231,243 - 257
- ^ a b c d 武田龍太郎「境界性パーソナリティ障害の入院治療(3) - 治療選択、デイケア、病診連携」『境界性パーソナリティ障害 - 日本版治療ガイドライン』2008年、212-229頁。
- ^ a b 和田秀樹『心と向き合う臨床心理学』朝日新聞出版、2012年1月。ISBN 9784023310131。
- ^ メラニー・A・ディーン (2005) p.10
- ^ a b c 馬場禮子、福島章、水島恵一 (2000)
- ^ a b c 上島国利『これならわかる!精神医学』ナツメ社、2011年5月。ISBN 9784816350849。
- ^ 杉原一昭、渡辺映子、勝倉孝治 (2003)
- ^ Kernberg,O.(1975).Borderline conditions and pathological narcissism. New York:Aronson.
- ^ 英国国立医療技術評価機構 2009, Chapt.1.2.
- ^ a b c d e f g 傅田健三「境界性パーソナリティ障害の長期経過と診断の変遷」『境界性パーソナリティ障害 - 日本版治療ガイドライン』2008年、53-66頁。
- ^ a b 藤内栄太「境界性パーソナリティ障害の長期予後」『境界性パーソナリティ障害 ― 日本版治療ガイドライン』2008年9月、91-109頁。
- ^ アメリカ精神医学会、高橋三郎・大野裕・染矢俊幸訳『DSM-IV-TR 精神疾患の診断・統計マニュアル(新訂版)』医学書院、2004年、651-654頁。ISBN 978-0890420256。
- ^ アレン・フランセス、大野裕(翻訳)、中川敦夫(翻訳)、柳沢圭子(翻訳)『精神疾患診断のエッセンス―DSM-5の上手な使い方』金剛出版、2014年3月、167頁。ISBN 978-4772413527。、Essentials of Psychiatric Diagnosis, Revised Edition: Responding to the Challenge of DSM-5®, The Guilford Press, 2013.
- ^ Clarkin,J.E,Widiger,T.A.,Frances,A.,Hurt,S.W.,& Gilmore,M. (1983). “Prototypic typology and the borderline personality disorder.”. Journal of Abnormal Psychology 93: 263-275.
- ^ Gunderson,J.G.,Zanarini,M.C.,&Kisiel,C.L. (1991). “Borderline personality disorder: A review of data on DSM-III-R descriptions.”. Journal Personality Disorders 5: 340-352.
- ^ a b c d e f g Bridget F. Grant et al. (2008-04). “Prevalence, Correlates, Disability, and Comorbidity of DSM-IV Borderline Personality Disorder: Results from the Wave 2 National Epidemiologic Survey on Alcohol and Related Conditions”. J Clin Psychiatry 69 (4): 533-545.
- ^ Zanarini MC, Frankenburg FR, Dubo ED, et al. (1998-12). “Axis I comorbidity of borderline personality disorder”. Am J Psychiatry. 155 (12): 1733–9. PMID 9842784.
- ^ 小羽俊士 (2009) pp.59,73
- ^ Akiskal (1981)(1983)
- ^ クロール,1988
- ^ a b c d e f 大野裕「パーソナリティ障害」『臨床心理学大系 第2巻「パーソナリティ」』1990年、46-105頁。
- ^ 成田善弘 (2006) p.19
- ^ G・O・ギャバード (1997)
- ^ ティモシー・E. ウィレンズ『わかりやすい子どもの精神科薬物療法ガイドブック』星和書店、2006年5月。ISBN 9784791105984。 p.234
- ^ Doyle TJ, Tsuang MT, Lyons MJ.(1999)Comorbidity of depressive illnesses and personality disorders. In: Tohen M, editor. Comorbidity of Affective Disorders. New York: Marcel Dekker,
- ^ a b 広瀬徹也「境界性人格障害と双極 II 型障害をどう見極めるか」第5巻第2号、Bulletin of Depression and Anxiety Disorders、2007年9月、 オリジナルの2012年10月29日時点におけるアーカイブ。
- ^ Akiskal,H.S.,andMallya,G. (1987). “Criteria for the"soft"bipolar spectrum:treatment implications”. Psychopharmacol Bull 23: 68-73.
- ^ Akiskal HS. (1981). “Subaffective disorders:dysthymic, cyclothymic and bipolar II disorders in the "borderline" realm.”. Psychiatr Clin North Am 4: 25-46. PMID 7232236.
- ^ Akiskal HS. (1983). “The bipolar spectrum: new concepts in classification and diagnosis. In: Grinspoon L, editor.”. Psychiatry Update. Volume 2. Washington DC: American Psychiatric Press.
- ^ 秋山剛、酒井佳永、松本聡子 (2007)
- ^ Swartz M,Blazer D,George L et al (1990). “Estimating the Prevalence of Borderline Personality Disorder in the Community.”. Journal of Personality Disorder 4: 257-272.
- ^ 「PTSD患者の痛覚処理に変化:痛みに対する評価は対照群より低い」『Medical Tribune』第40巻第34号、2007年8月、28頁。
- ^ ジュディス・L・ハーマン (1999)
- ^ 貝谷久宣『よくわかるパニック障害・PTSD - 突然の発作と強い不安から、自分の生活をとり戻す』主婦の友社、2012年1月。ISBN 9784072816776。
- ^ 河合隼雄、空井健三、山中康裕 (2000)
- ^ Sar V,Akyuz G,kugu N et al (2006). “Axis I Dissociative Disorder Comorbidity in BorderlinePersonality disorder and Reports of Childhood Trauma.”. Journal of Clinical Psychiatry 67: 1583-1590. PMID 17107251.
- ^ Chopra,H.D. and Beatson,J.A (1986). “Psychotic Symptoms in borderline personality disorder.”. American Journal of Psychiatly. 143: 1605-1607.
- ^ a b 岡野憲一郎 (2009) pp.54,94
- ^ Clary WF, Burstin KJ,Carpenter JS (1984). “Multiple Personality and BOrderline Personarity Disorder.”. Psychiatric Clinics of North America 7: 89-99.
- ^ a b c 細澤仁 (2008) pp.67 - 68,72 - 73,78
- ^ ジェームス・F・マスターソン、アン・R・リーバーマン (2007))
- ^ a b c 林直樹 (2007/11)
- ^ *牛島定信『境界性パーソナリティ障害の人の気持ちがわかる本』講談社、2011年11月。ISBN 9784062789677。
- ^ Gleaves,D.H. (1996). “The socio-cognitive model of dissociative identity disorder: a reexamination of the evidence.”. Psychol Bull 120: 42-59.
- ^ Kluft (1982) Horevitz & Braun (1984) Ross et al (1990)
- ^ Marmer SS, Fink D. (1994). “Rethinking the comparison of borderline personality disorder and multiple personality disorder.”. Psychiatr Clin North Am 17: 743-771. PMID 7877901.
- ^ 柴山雅俊 (2006) pp.30 - 42
- ^ 福田真也『学教職員のための大学生のこころのケア・ガイドブック - 精神科と学生相談からの15章』金剛出版、2007年4月。ISBN 9784772409674。
- ^ 小田晋「人格障害と精神病質」『臨床心理学大系 第2巻「パーソナリティ」』1990年、16-44頁。
- ^ 市橋秀夫 (2006b) p.138
- ^ 成田善弘 (2006) p.23
- ^ 平野嘉子、小国弘量、大澤真木子「若年性ミオクロニーてんかんにおける治療抵抗因子の検討」『臨床神経』第48巻、2008年、727-732頁。
- ^ Trinka E, Kienpointner G, Unterberger I, et al (2006). “Psychiatric comorbidity in juvenile myoclonic epilepsy”. Epilepsia 47: 2086-2091. PMID 17201708.
- ^ a b *和田秀樹『壊れた心をどう治すか コフート心理学入門 II』PHP研究所、2002年10月、84-86頁。ISBN 9784569624587。
- ^ 丸田俊彦 (1992) pp.191-200
- ^ Elsa Ronningstam and John Gunderson (1991). “Differentiating Borderline Personality Disorder from Narcissistic Personality Disorder.”. Journal of Personality Disorders 5 (3): 225-232.
- ^ Antonis Kotsaftis,John M. Neale. (1993). “Schizotypal personality disorder I”. The clinical syndrome. Clinical Psychology Review 13 (5): 451-472.
- ^ Ballack,A.s.,&Herson,M.(1990).Handbook of comparative treatment for adult Disorders.New York;John Wiley&sons.
- ^ a b 岡田俊「青年期の広汎性発達障害における併存障害とその介入」『日本精神神経学会学術総会 特別号』第106巻、2011年、 オリジナルの2012年4月17日時点におけるアーカイブ。
- ^ Henrik Anckarsäter et al (2006-07). “The Impact of ADHD and Autism Spectrum Disorders on Temperament, Character, and Personality Development”. Am J Psychiatry 163: 1239-1244.[リンク切れ]
- ^ 近藤直治「発達障害とパーソナリティ障害」『こころの科学』第154巻、2010年11月、25-26頁。
- ^ 衣笠 (2004)
- ^ 中村由美子「広汎性発達障害と境界性パーソナリティ障害 (特集 再びアスペルガー症候群をめぐって--成人の症例を中心に)」『臨床精神医学』第39巻第9号、2010年、1231-1236頁。
- ^ 常包知秀、岡田俊、高橋涼子、西井真希「境界性パーソナリティ障害と診断されていた特定不能の広汎性発達障害」『病院・地域精神医学』第51巻第1号、2008年10月、34-36頁、NAID 10025620951。
- ^ a b 成田善弘 (2006) p.24
- ^ Philipsen, A., Limberger, M.F., Lieb, K. et al., (2008). “Attention-deficit hyperactivity disorder as a potentially aggravating factor in borderline personality disorder”. The British Journal of Psychiatry 192: 118-123.
- ^ a b 岡野高明、高梨靖子、宮下伯容 他「成人におけるADHD,高機能広汎性発達障害など発達障害のパーソナリティ形成への影響 ― 成人パーソナリティ障害との関連 ―」『精神科治療学』第19巻第4号、2004年4月、433-442頁、NAID 50000462975。
- ^ 衣笠隆幸「境界性パーソナリティ障害と発達障害:「重ね着症候群について」 - 治療的アプローチの違い」『精神科治療学』第19巻第6号、2004年、693-699頁。
- ^ 市橋秀夫「パーソナリティ障害の基盤にあったもの」『精神科治療学』第23巻第6号、2008年6月、655-658頁。p.655
- ^ 牛島定信. “今,何故にパーソナリティ障害か”. 日本精神神経学会. 2013年11月2日時点のオリジナルよりアーカイブ。2013年10月31日閲覧。
- ^ 神田橋條治『精神療法面接のコツ』岩崎学術出版、1990年9月、127-149頁。ISBN 9784753390052。
- ^ a b c 岡野憲一郎 (2010)
- ^ メラニー・A・ディーン (2005)
- ^ 生地新「パーソナリティ障害」『脳とこころのプライマリーケア 4 子供の発達と行動』第4巻、シナジー、2010年10月。
- ^ クローズアップ現代 (2012年6月14日). ““薬漬け”になりたくない 〜向精神薬をのむ子ども〜”. 日本放送協会(NHK). 2012年6月14日閲覧。
- ^ 武井茂樹 (2011)
- ^ 齋藤久美子「自我とパーソナリティ理解」『臨床心理学大系 第2巻「パーソナリティ」』1990年、108-150頁。
- ^ a b 川谷大治「境界性パーソナリティ障害の外来治療 - クリニックにおける境界患者の治療の現状と問題点」『境界性パーソナリティ障害 - 日本版治療ガイドライン』2008年9月、110-134頁。
- ^ Soloff,P.H.,& Millward,J.W. (1983). “Developmental histories of borderline patients.”. Comprehensive Psychiatry 24: 547-588.
- ^ a b Hirschfeld,R.M (1997). “Pharmacotherapy of borderline personality disorder”. Journal of Clinical Psychiatry 58 (suppl 14): 48-52. PMID 9418746.
- ^ Coccaro,E.F.&Kavoussi,R.J. (1991). “Biological and pharmacological aspects of borderline personality disorder”. Hospital and Community Psychiatry 42 (10): 1029-1034.[リンク切れ]
- ^ Steinberg,B.J.,Trestman,R.,Mitropoulou,V.,Serby,M.,Silverman,J.,Coccaro,E.,Weston,S.,De Vegvar,M.,&Siever,L.J. (1997). “Depressive response to physostigmine challenge in borderline personality disorder patients.”. Neuropsychopharmacology 17 (4): 264-273. PMID 9326751.
- ^ Coccaro,E.F. (1998). “Clinical outcome of psychopharmacologic treatment of borderline and schizotypal personality disorder subjects.”. Journal of Clinical Psychiatry 59 (1). PMID 9448667.
- ^ 小羽俊士 (2009)
- ^ Driessen M, Herrmann J, Stahl K et al. (2000). “Magnetic Resonance Imaging Volumes of the Hippocampus and the Amygdala in Women With Borderline Personality Disorder and Early Traumatization”. Arch Gen Psychiatry 57 (12): 1155-1122.
- ^ 飯高哲也、松本敦、野川純平、定藤規弘「性格傾向(気質)と灰白質密度・体積の関連について - VBMを用いた研究」、名古屋大学心理学講座 自然科学研究機構生理学研究所、 オリジナルの2012年10月15日時点におけるアーカイブ。
- ^ Donegan et al. (2003). “Amygdala hyperreactivity in borderline personality disorder: implications for emotional dysregulation.”. Biological Psychiatry 54 (11): 1284-1293.
- ^ Schmahl.D.J. (2006). “Neural correlates of antinociception in borderline personality disorder”. Arch Gen Psychiatry. 63: 659-667. PMID 16754839.
- ^ De la fuente,J.M.,Tugendhaft,P.,& Mavroudakis,N. (1998). “Electoroencephalographic abnormalities in borderline personality disorder.”. Psychiatry Researchi 77 (2): 131-138.
- ^ Perry,J.C.,Herman,J.L.,van der Kolk,B.A.,& Hoke,L.A. (1990). “Psychotherapy and psychological trauma in borderline personality disorder”. Psychiatric Annals 20: 33-43.
- ^ Zanarini,M.C.,J.G.Gunderson,M.F.Marino,E.O.Schwartz,and F.R. Frankenburg. (1989). “Childhood experiences of borderline patients.”. Comprehensive Psychiatry 30: 18-25.
- ^ Zanarini,M C.,A.A.Williams,R.E.Lewis,R.B.Reich,S.C.Vera,M.F.Marino,et al. (1998). “Reported pathological childhood experiences associated with the development of borderline personality disorder.”. American Journal of Psychiatry 154: 1101-1106.[リンク切れ]
- ^ 町沢静男 (2005) pp.112 - 114
- ^ Walsh F (1977). “the Family of the borderline Patient.In Grinker RR Werble B(eds)”. The Borderline Patient.Jason Aronson,New York..
- ^ Bradley SJ (1979). “The Relationship of Early Maternal Separation to Borderline Personality Disorder in Children and Adolescents : a Pilot Study.”. American Journal of Psychiatry 136: 424-426.
- ^ Zanarini MC, Gunderson JG, Marino MF et al (1989). “Childhood Experiences of Borderline Patients.”. Comprehensive Psychiatry 30: 18-25.
- ^ Franck H and Paris J (1981). “Recollections of Family Experience in Borderline Patients.”. Archives of General Psychiatry 38: 1031-1034.
- ^ Soloff PH and Milward JW (1983). “Developmental Histories of Borderline Patients.”. comprehensive Psychiatry 24: 574-588. PMID 6653098.
- ^ Gunderson JG,Kerr J,Englund DW (1980). “The Families of borderlines : A Comparative Study.”. Archuves of General Psychiatry 37: 27 - 33. PMID 7352837.
- ^ Zweig-Frank H and Paris J (1991). “Parents'Emotional Neglect and Overprotection according to the Recollection of Patients with borderline Parsonarty Disorder.”. American Journal of Psychiatry 148: 648-651. PMID 2018169.
- ^ Zanarini,M.C.,E.D.,Lewis,R.E.& Williams, A. A. (1997). “Childhood factors associated with the development of borderline personality disorder.”. Role of sexual abuse in the etiology of borderline personality disorder Washington, DC: American Psychiatric Press: 29-44.
- ^ Gunderson JG and Sabo AN (1993). “The Ohenomenological and Conceptual interface between Borderline Personality Disorder and PTSD.”. American Journal of Psychiatry 150: 19-27.[リンク切れ]
- ^ 伊藤良子「境界例と心的外傷」『臨床心理学大系 第17巻「心的外傷の臨床」』2000年8月。
- ^ 英国国立医療技術評価機構 2009, Chapt.1.3.4.
- ^ Stoffers-Winterling, Jutta M.; Storebø, Ole Jakob; Kongerslev, Mickey T.; Faltinsen, Erlend; Todorovac, Adan; Sedoc Jørgensen, Mie; Sales, Christian P.; Edemann Callesen, Henriette et al. (2022-09). “Psychotherapies for borderline personality disorder: a focused systematic review and meta-analysis” (英語). The British Journal of Psychiatry 221 (3): 538–552. doi:10.1192/bjp.2021.204. ISSN 0007-1250.
- ^ 平島奈津子、上島国利、岡島由香 2008, pp. 136, 142, 145, 148.
- ^ 沖縄県医師会『沖縄県医師会報』第46巻第9号、2010年9月。
- ^ 米国精神医学会治療ガイドライン 2006, p. 159.
- ^ 成田善弘 (2006) p.83
- ^ a b 町沢静男 (2005) pp.85,87,115
- ^ 細澤仁「外傷性精神障害という視点から」『こころの科学』第154巻、2010年11月、19-24頁。
- ^ 英国国立医療技術評価機構 2009, Chapt.1.1.7.
- ^ 伊藤 絵美 (2008).事例で学ぶ認知行動療法 誠信書房,250-251頁.
- ^ Spinhoven P, Giesen-Bloo J, van Dyck R, Arntz A. (2008). “Can assessors and therapists predict the outcome of long-term psychotherapy in borderline personality disorder?”. J Clin Psychol 64 (6): 667-686. PMID 18384120.
- ^ マーシャ・M・リネハン(2007) 「弁証法的行動療法実践マニュアル ― 境界性パーソナリティ障害への新しいアプローチ」
- ^ Aベイトマン、P.フォナギー (2008)
- ^ 池田暁史「精神療法的アプローチ」『こころの科学』第154巻、2010年11月、68-74頁。
- ^ Piper,W.E.,Rosie,J.S.,Azim,H.F.A.,& Joyce,A.S. (1993). “A randomized trial of psychiatric day treatment for patients with affective and personality disorders”. Hospital and Community Psychiatry 44: 757-763.
- ^ Bateman, A.W.&Fonagy,P. (1999). “Effectiveness of partial hospitalisation in the treatment of borderline personality disorder:A randomised controlled trial.”. American Journal of Psychiatry. 156: 1563-1569.
- ^ Stevenson J, Meares R. (1992). “An outcome study of psychotherapy for patients with borderline personality disorder”. Am J Psychiatry 149 (3): 358-362.
- ^ Shea et al. (1990). “National institute of mental health multicenter trial of treatment for affective disorder”. American Journal of psychiatry 147: 711-718.
- ^ Linehan,M.M.,Heard,H.L.,&Armstrong,H.E.(1993).Naturalistic follow-up of a behavioral treatment for chronically parasuicidal borderline patients.Unpublished manuscript, University of Washington,Seattle,WA.
- ^ a b c “Expert on Mental Illness Reveals Her Own Fight”. The Newyork times.com (2011年6月23日). 2012年3月13日閲覧。
- ^ Bateman A, Fonagy P. (2009). “Randomized Controlled Trial of Outpatient Mentalization-Based Treatment Versus Structured Clinical Management for Borderline Personality Disorder”. Am J Psychiatry 166: 1355-1364.[リンク切れ]
- ^ 林直樹「緊急提言!境界性パーソナリティ障害治療に変革を!」『こころの科学』第154巻、2010年、102-104頁。
- ^ マーシャ・M・リネハン (2007) 境界性パーソナリティ障害の弁証法的行動療法 ― DBTによるBPDの治療
- ^ Anthony Bateman,Peter Fonagy (2009-12). “Randomized controlled trial of outpatient mentalization-based treatment versus structured clinical management for borderline personality disorder”. The American Journal of Psychiatry 166 (12).[リンク切れ]
- ^ *松原達哉『史上最強カラー図解 臨床心理学のすべてがわかる本』ナツメ社、2010年11月。ISBN 9784816349829。
- ^ a b 石口彰、池田まさみ (2008)
- ^ a b c 稲富正治 (2005)
- ^ Oldham,Phillips & Gabbrrd, (2001)
- ^ a b c d e 森美加、小野和哉「Dialectical Behavior Therapy(DBT:弁証法的行動療法)によるBorderline Personality Disorder(境界性人格障害)の治療」『こころの健康』第19巻第2号、2004年11月、72-76頁。
- ^ 成田善弘 (2006) pp.36 - 37
- ^ メラニー・A・ディーン (2005) p.48
- ^ Linehan,(1993a.1993b)
- ^ a b 下山晴彦 (2009)
- ^ 米国精神医学会治療ガイドライン 2006, p. 168.
- ^ 稲富正治 (2005)、小谷英文 (1990)
- ^ Yalom,I.D. (1985). “The theory and practice of group psychotherapy”. New York: Basic Books.
- ^ Simpson,E.B.,Pistorello,J.,et al (1998-05). “Use of Dialectical behavior therapy in a partial hospitsl program for women with borderline personality disorder”. Psychiatric Services 49 (5): 669-673. PMID 9603574.
- ^ Bateman,A.,Fonagy,P. (1999-10). “The effectiveness of partial hosipitalization in the treatment ob BPD:A randomized controlled trial.”. Am J Psychiatry 156: 1563-1569. PMID 10518167.
- ^ Bateman,A.,Fonagy,P. (2001-01). “Treatment of borderline personality disorder with psychoanalytically oriented partial hospitalizatin:An 18-month follow-up”. Am J Psychiatry 158: 36-42.[リンク切れ]
- ^ a b c 英国国立医療技術評価機構 2009, Chapt.1.3.7.
- ^ a b 米国精神医学会治療ガイドライン 2006, pp. 168–173.
- ^ a b c 平島奈津子、野口堅吾 (2010)
- ^ 平島奈津子、上島国利、岡島由香 2008.
- ^ a b c d 平島奈津子、上島国利、岡島由香 2008, pp. 144–145.
- ^ a b 平島奈津子、上島国利、岡島由香 2008, p. 140.
- ^ 平島奈津子、上島国利、岡島由香 2008, p. 141.
- ^ 平島奈津子、上島国利、岡島由香 2008, pp. 144–145, 148.
- ^ 成田善弘 (2006) pp.138 - 139
- ^ Soloff,P.H (1994). “Is there any drug treatment of choice for the borderline patient?”. Acta Psychiatrica Scandinavica 89 (Suppl,379): 50-55.
- ^ Vita A, De Peri L, Sacchetti E. (2011-10). “Antipsychotics, antidepressants, anticonvulsants, and placebo on the symptom dimensions of borderline personality disorder: a meta-analysis of randomized controlled and open-label trials.”. J Clin Psychopharmacol 31 (5): 613-24. PMID 21869691.
- ^ a b Vita A, De Peri L, Sacchetti E.(山澤涼子訳)「境界性パーソナリティ障害の症状に対する抗精神病薬,抗うつ薬,抗痙攣薬とプラセボ:無作為化対照試験とオープンラベル試験のメタ解析」『Psychoabstract』第6巻、大日本住友製薬、2011年11月。
- ^ Mary C. Zanarini, Ed.D.; Frances R. Frankenburg, M.D. (2003-01). “Omega-3 Fatty Acid Treatment of Women With Borderline Personality Disorder: A Double-Blind, Placebo-Controlled Pilot Study”. Am J Psychiatry 160 (1): 167-169.[リンク切れ]
- ^ Stoffers J, Völlm BA, Rücker G, Timmer A, Huband N, Lieb K (2010-06). “Drug treatment for borderline personality disorder”. Cochrane Database of Systematic Reviews (Online) 6.
- ^ a b Zanarini,M.C., Frankenburg,F.R.,Hennen,J. et al (2003). “The longitudinal course of borderline psychopathology: 6-year prospective follow-up of the phenomenology of borderline personality disorder.”. Am J Psychiatry 160: 274-283.[リンク切れ]
- ^ 林直樹 (2011) pp.48 - 49
- ^ 小羽俊士 (2009)
- ^ a b Paris,J (2002). “Implications of long-term outcome research for management of with borderline personality disorder.”. Harv Rev Psychiatry 10: 315-323. PMID 12485978.
- ^ Paris,j.,Zweig-Frank,H. (2001). “A 27-year follow-up of patients with borderline personality disorder”. Compr Psychiatry 42 (6): 482-7. PMID 11704940.
- ^ Stone,M.H (1987). “Psychotherapy of borderline patients in light of long-term follow-up”. Bull Meninger Clinic 51: 231-247.
- ^ Zanarini,M.C., Frankenburg.F.R.,Reichi,D.B. et al (2010). “Time to attainment of recovery from borderline personality disorder and stability of recovery: a 10-years prospective follow-up study.”. Am J Psychiatry 167: 663-667.[リンク切れ]
- ^ a b 藤内栄太 (2010)
- ^ Zanarini,M.C., Frankenburg,F.R.,Hennen,J. et al (2006). “Prediction of the 10-year course of borderline personality disorder.”. Am J Psychiatry 163: 827-832.
- ^ 松田文雄、太田順一郎、中島豊爾「境界性パーソナリティ障害の入院治療(2) 入院時の諸問題、グループ・ミーティング」『境界性パーソナリティ障害 - 日本版治療ガイドライン』2008年9月、199-211頁。
- ^ 山下達久、和田良久、崔炯仁「境界性パーソナリティ障害の家族へのアプローチ」『境界性パーソナリティ障害 - 日本版治療ガイドライン』2008年8月、173-184頁。
- ^ ジョン・G. ガンダーソン、ペリー・D. ホフマン (2006)
- ^ Stone,M.H (1993). “Long-Term outcome in Personality Disorder”. British Journal of Psychiatry 162: 299-313.
- ^ Bridget F. Grant et al. (2008-04). “Prevalence, Correlates, Disability, and Comorbidity of DSM-IV Borderline Personality Disorder: Results from the Wave 2 National Epidemiologic Survey on Alcohol and Related Conditions,Lifetime Prevalence and Odds Ratios of DSM-IV Borderline Personality Disorder and Sociodemographic Characteristics and Sex”. J Clin Psychiatry 69 (4): 533-545. PMID 18426259.
- ^ Cold(2003),Widigerとrogers(1989),Vita.Aら(2011)
- ^ “World Federation of Societies of Biological Psychiatry (WFSBP) Guidelines for Biological Treatment of Personality Disorders”. The World Journal of Biological Psychiatry 8 (4): 218. (2007).
- ^ American Psychiatric Accociation.(1987).Diagnostic and statistical manual of mental disorders (3rd ed.,rev.ed).Washington,DC:Author.
- ^ Swarts,M.,Blanzer,D.,George,L,&Winfield,I (1990). “Estimating the prevalence of borderline personality disorder in the community”. Journal of Personality Disorders 4 (3): 257-272.
- ^ メラニー・A・ディーン (2005) p.4
- ^ 阿保順子、犬飼直子 (2007)
- ^ American psychiatric Association (1994). “Diagnostic and statistical manual of mental disorder.(4th ed.)”. Washington,D.C Amrican Psychiatric Association.
- ^ Kroll,Carey,Sines,and Rothe (1982). “Are thereborderlines in Britain? A cross-validation of U.S. findings.”. Journal of Personality disorders. 5 (3): 225-232.
- ^ a b c d 上里一郎、織田尚生 (2005)
- ^ 井村恒郎「いわゆる境界例について」『日大医学雑誌』第15巻第7号、1956年7月。
- ^ 武田専「所謂「境界線症例」Borderline caseに就いて - 特に精神分裂病と神経症との境界領域」1959年。
- ^ Klein,D.(1975):Psychopharmacology and the borderline patient.In:Mark,J.E.(ed):Borderline states in psychuatry.pp 75-92,Grune&Stratton,
- ^ Gunderson, J. G., Weinberg, I., Daversa, M.T.et al. (2006). “Descriptive and longitudinal observations on the relationship of borderline personality disorder and bipolar disorder”. Am J Psychiatry. 163: 1173–1178.[リンク切れ]
- ^ 小羽俊士 (2009) p.199
- ^ 林直樹 (2011)
- ^ “元清純派女優ウィノナ・ライダーが凄い!『ブラック・スワン』で一皮剥けた感”. Hottrash.com (2011年2月23日). 2012年3月13日閲覧。
- ^ 町沢静男 (2005) pp.151 - 175
- ^ 動機ないモンロー「自殺」=肉声メモ発見、将来に抱負・レズ体験も 『時事通信』 2005年8月7日
- ^ 町沢静男 (2005) pp.49 - 52
- ^ Nigel Goodall (1998). Winona Ryder: The Biography. ISBN 9781857822144
- ^ スザンナ・ケイセン、吉田利子 訳『思春期病棟の少女たち』草思社、1994年6月。ISBN 9784794205568。
- ^ “「ウィノナ・ライダー、女優業はきらい…」”. ORICON STYLE (2006年8月14日). 2012年3月13日閲覧。
- ^ アンドリュー・モートン、入江真佐子訳『完全版 ダイアナ妃の真実 - 彼女自身の言葉による』早川書房、1997 -012。ISBN 9784152081315。
参考文献
[編集]診療ガイドライン
[編集]- CG78 : Borderline personality disorder (BPD) (Report). 英国国立医療技術評価機構. 2009年1月.
- 佐藤光源 監修『米国精神医学会治療ガイドラインクイックリファレンス』医学書院、2006年5月。ISBN 9784260002462。
- 牛島定信 編『境界性パーソナリティ障害 - 日本版治療ガイドライン』金剛出版、2008年9月。ISBN 9784772410410。
- 平島奈津子、上島国利、岡島由香「8章 境界性パーソナリティ障害の薬物療法」『境界性パーソナリティ障害-日本版治療ガイドライン』金剛出版、2008年9月、135-152頁。ISBN 9784772410410。
ほかの医学書・一般書
[編集]- 上里一郎 監修、織田尚生 編集『ボーダラインの人々 ― 多様化する心の病』ゆまに書房、2005年12月。ISBN 9784843318140。
- 秋山剛、酒井佳永、松本聡子「双極スペクトラムと気質」『こころの科学』第131巻、2007年1月。
- 阿保順子、犬飼直子『人格障害のカルテ 実践編』批評社、2007年2月。ISBN 9784826504591。


 French
French Deutsch
Deutsch