Anafilaxie
| Anafilaxie | |
 Angioedemul feței face ca băiatul să nu-și poată deschide ochii. Reacția se datorează expunerii la alergeni. | |
| Specialitate | medicină de urgență imunologie |
|---|---|
| Clasificare și resurse externe | |
| ICD-9 | 995.0 |
| ICD-10 | T78.2 |
| ICD-11 | |
| DiseasesDB | 29153 |
| MedlinePlus | 000844 |
| eMedicine | med/128 |
| MeSH ID | D000707 |
| Modifică date / text | |
Anafilaxia este o reacție alergică severă care survine brusc și poate cauza moartea.[1] Simptomele tipice ale anafilaxiei includ prurit, inflamația gâtului și hipotensiune. Se manifestă hipersensibilitatea imediată, sau de tip I, care survine la câteva minute după contactul cu antigenul. În mod obișnuit, boala este cauzată de mușcături și înțepături de insecte, de alimente și medicamente.
Anafilaxia este indusă de eliberarea de proteine din anumite tipuri de leucocite. Aceste proteine sunt substanțe care pot declanșa sau agrava o reacție alergică. Eliberarea acestora poate fi indusă fie de o reacție a sistemului imunitar, fie de o altă cauză fără legătură cu sistemul imunitar. Anafilaxia este diagnosticată pe baza simptomelor și semnelor prezentate de pacient. Ca tratament primar, se prescriu injecții cu epinefrină, uneori în combinație cu alte medicamente. Starea unei persoane care, fiind sensibilizată în urma introducerii unui alergen în organism, este susceptibilă să reacționeze violent la introducerea ulterioară a unei noi doze, chiar minime, din acest alergen.[2]
Aproximativ 0,05–2% din populația mondială suferă de anafilaxie la un moment dat de-a lungul vieții. Se observă o creștere a incidenței acestei boli. Termenul provine din cuvintele grecești ἀνά ana, „împotrivă” și φύλαξις phylaxis, „protecție”.
Semne și simptome
[modificare | modificare sursă]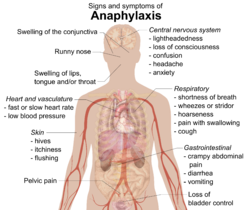
În mod tipic, anafilaxia produce numeroase simptome diferite în decurs de câteva minute sau ore.[3][4] Simptomele apar în medie după 5-30 de minute în cazul în care alergenul pătrunde în corp direct în fluxul sangvin (pe cale intravenoasă) și după aproximativ 2 ore dacă sunt provocate de un aliment ingerat de către pacient.[5] Organele cel mai des afectate sunt: pielea (80–90%), plămânii și căile respiratorii (70%), stomacul și intestinele (30–45%), inima și vasele sangvine (10–45%) și sistemul nervos central (10–15%).[4] De regulă, sunt afectate cel puțin două dintre aceste sisteme.[6]
Pielea
[modificare | modificare sursă]
Simptomele tipice includ erupția pe piele a unor bășicuțe (urticarie), mâncărime, înroșirea feței sau a pielii (eritem), sau inflamarea buzelor.[7] În cazul persoanelor care prezintă inflamații ale țesutului subcutanat (angioedem), senzația de mâncărime poate fi înlocuită cu senzația de arsură.[5] Până la 20% din cazuri prezintă inflamații ale limbii sau ale gâtului.[8] Alte simptome includ rinoree și inflamarea membranei mucoase care căptușește suprafața globului ocular și fața internă a pleoapelor (conjunctiva).[9] De asemenea, pielea poate primi o colorație albastră (cianoză) datorită insuficienței de oxigen.[9]Sistemul respirator
Simptomele și semnele respiratorii includ dispnee, respirație aspră (astmatică), sau respirație șuierătoare (stridorul).[7] Respirația astmatică este în mod tipic indusă de spasme musculare ale tractului respirator inferior (mușchii bronhici).[10] Stridorul apare ca urmare a unei inflamații a tractului respirator superior, care îngustează pasajul respirator.[9] Pot apărea și alte simptome cum ar fi răgușeala, deglutiția dificilă sau tusea.[5] Un procent de pana la 70% dintre persoanele care manifesta reactia anafilactica se confrunta cu probleme respiratorii.
Sistemul cardiovascular
[modificare | modificare sursă]Eliberarea histaminei de către anumite celule cardiace poate cauza contracții subite ale arterelor coronare (spasm arterial coronarian).[10] Aceasta întrerupe fluxul sangvin către inimă, ceea ce poate duce la moartea celulelor cardiace (infarct miocardic) sau la tulburarea ritmului normal al inimii (aritmie cardiacă) sau la oprirea inimii (stop cardiac).[4][6] Persoanele care suferă de boli cardiace prezintă un risc crescut de afecțiuni ale inimii induse de anafilaxie.[10] În timp ce accelerarea ritmului cardiac datorită hipotensiunii este mai des întâlnită,[9] 40% dintre persoanele cu anafilaxie pot suferi de rărirea ritmului cardiac (bradicardie) însoțită de hipotensiune. (Combinația dintre ritmul cardiac lent și hipotensiune este cunoscută sub numele de reflex Bezold–Jarisch).[11] Persoana afectată poate avea senzația de amețeală sau își poate pierde cunoștința datorită scăderii anormale a tensiunii arteriale. Scăderea tensiunii arteriale poate fi cauzată de dilatarea vaselor sangvine (șoc distributiv) sau de insuficiența ventriculară (șoc cardiogen).[10] Rareori, tensiunea arterială foarte scăzută poate fi singurul simptom al anafilaxiei.[8]
Altele
[modificare | modificare sursă]Printre simptomele gastrointestinale se numără crampele și durerile abdominale, diareea și voma.[7] Persoana afectată poate avea senzația de confuzie a gândirii, incontinență urinară și durere pelviană asemănătoare crampelor uterine.[7][9] Dilatarea vaselor sangvine din creier pot cauza dureri de cap.[5] De asemenea, poate apărea starea de anxietate sau senzația de moarte iminentă.[6]
Cauze
[modificare | modificare sursă]Anafilaxia poate fi cauzată de reacția organismului față de aproape orice substanță străină.[12] Cel mai adesea, anafilaxia este provocată de veninul eliberat în urma înțepăturilor sau mușcăturilor de insecte, sau de unele alimente sau medicamente.[11][13] Alimentele provoacă apariția bolii cel mai adesea în cazul copiilor și adolescenților. Medicamentele, înțepăturile și mușcăturile de insecte cauzează boala cel mai des în rândul adulților.[6] Printre cauzele mai puțin obișnuite se numără factorii fizici, agenții biologici (ca de exemplu, sperma), latexul, schimbările hormonale, aditivii alimentari (ca de exemplu, glutamatul de sodiu și coloranții alimentari) și medicamentele aplicate pe piele (medicamentele topice).[9] De asemenea, exercițiile fizice sau temperatura (prea ridicată sau prea joasă) poate declanșa apariția bolii, provocând eliberarea de către anumite celule tisulare (cunoscute sub denumirea de mastocite) a unor substanțe chimice care induc reacția alergică.[6][14] Anafilaxia provocată de exercițiile fizice este adesea corelată cu ingerarea anumitor alimente.[5] Dacă anafilaxia se produce în timpul administrării unei anestezii, cauzele declanșatoare sunt anumite medicamente administrate cu scopul de a provoca paralizia (agenți de blocare neuromusculară), antibioticele și latexul.[15] În 32-50% din cazuri, cauza este necunoscută (anafilaxie idiopatică).[16]
Alimentația
[modificare | modificare sursă]Numeroase alimente pot provoca anafilaxia, chiar și în cazul în care alimentul respectiv este consumat pentru prima oară.[11] În cultura vestică, printre cauzele cel mai des întâlnite se găsesc ingestia sau contactul cu alune, grâu, nuci, crustacee, pește, lapte și ouă.[4][6] În Orientul Mijlociu, susanul este unul dintre alimentele care cauzează cel mai adesea această boală. În Asia, orezul și năutul provoacă deseori anafilaxia.[6] Cazurile grave apar de obicei în urma ingerării alimentului,[11] însă unele persoane pot avea o reacție severă în cazul contactului alimentului cu o anumită parte a corpului. Cu vârsta, copiii pot deveni imuni la alergii. Până la vârsta de 16 ani, 80% dintre copiii cu anafilaxie la lapte sau ouă și 20% dintre copiii cu un singur antecedent de anafilaxie la alune pot consuma aceste alimente fără probleme.[12]
Medicamentele
[modificare | modificare sursă]Orice medicament poate cauza anafilaxie. Cele mai obișnuite sunt antibioticele beta-lactamice (ca de exemplu, penicilina), urmate de aspirină și antiinflamatoarele nesteroidiene (AINS).[4][17] În cazul persoanelor alergice la un anumit AINS, de obicei se poate administra un AINS diferit fără ca acesta să provoace anafilaxie.[17] Alte cauze obișnuite ale anafilaxiei sunt chimioterapia, vaccinurile,[18] protamina (prezentă în spermă) și medicamentele pe bază de plante.[6][17] Unele medicamente, printre care vancomicina, morfina și medicamentele administrate cu scopul de a îmbunătăți calitatea radiografiilor (agenți de contrast) provoacă anafilaxie prin distrugerea anumitor celule tisulare, inducând eliberarea de histamină (degranulare a mastocitelor).[11]
Frecvența unei reacții la un medicament depinde, pe de o parte, de frecvența administrării acestuia și, pe de altă parte, de modul în care medicamentul acționează în organism.[19] Anafilaxia la penicilină și cefalosporină se produce numai după formarea legăturilor cu proteinele din organism, unele legături realizându-se mai ușor decât altele.[5] Incidența anafilaxiei la penicilină este de 1 la 2.000-10.000 de persoane tratate. Moartea survine în mai puțin de 1 din 50.000 de cazuri.[5] Anafilaxia la aspirină și AINS se produce în aproximativ 1 din 50.000 de persoane.[5] Anafilaxia la penicilină crește riscul de reacție la cefalosporine, acesta rămânând însă sub 1 la 1000.[5] Medicamentele de generație anterioară utilizate în imagistica medicală (agenți de contrast) au cauzat reacții în 1% din cazuri. Agenții de contact de nouă generație, cu osmolaritate redusă, provoacă reacții în 0,04% din cazuri.[19]
Veninul
[modificare | modificare sursă]Veninul eliberat în urma înțepăturilor sau mușcăturilor de insecte de genul albinelor și viespilor (Hymenoptera) sau ploșnițelor (Triatominae) pot cauza anafilaxie.[4][20] În caz de reacții anterioare la venin, manifestate în afara zonei din jurul înțepăturii, riscul de anafilaxie în viitor este mai ridicat.[21][22] Totuși, jumătate dintre persoanele care mor din cauza anafilaxiei nu au avut anterior nicio reacție extinsă (sistemică).[23]
Factori de risc
[modificare | modificare sursă]Persoanele cu boli atopice ca de exemplu astm, eczemă, sau rinită alergică prezintă un risc crescut de anafilaxie indusă de alimente, latex și agenți de contact. Riscul nu este mai crescut în cazul medicamentelor injectabile sau înțepăturilor.[6][11] Potrivit unui studiu realizat pe copii cu anafilaxie, 60% dintre aceștia au avut antecedente de boli atopice. Peste 90% dintre copiii în cazul cărora anafilaxia este fatală au astm.[11] Persoanele cu boli datorate unui număr excesiv de mastocite în țesuturi (mastocitoză) prezintă un risc ridicat.[6][11] Cu cât perioada de timp dintre două expuneri consecutive la un agent cauzator de anafilaxie este mai lungă, cu atât riscul unei noi reacții este mai mic.[5]
Mecanisme
[modificare | modificare sursă]Anafilaxia este o reacție alergică severă care survine brusc și afectează numeroase sisteme ale corpului.[1][24] Boala se datorează eliberării de mediatori inflamatori și citocine de către mastocite și bazofile. Eliberarea acestora se datorează în mod tipic unei reacții imunitare, dar poate fi indusă de degradarea acestor celule, fără legătură cu o reacție imunitară.[24]
Mecanisme imunologice
[modificare | modificare sursă]În cazul în care anafilaxia este indusă de o reacție imunitară, imunoglobulina E (IgE) formează legături cu materialul străin care declanșează reacția alergică (antigenul). Combinația dintre IgE și antigen activează receptorii FcεRI în mastocite și bazofile. Mastocitele și bazofilele reacționează eliberând mediatori inflamatori cum ar fi histamina. Acești mediatori stimulează contracțiile mușchilor bronhici și dilatarea vaselor de sânge (vasodilatare), sporesc scurgerea de lichid din vasele de sânge și inhibă acțiunea mușchiului cardiac.[5][24] Există și un mecanism imunologic independent de IgE, însă nu se cunoaște dacă acesta se produce în cazul oamenilor.[24]
Mecanisme non-imunologice
[modificare | modificare sursă]În cazul în care anafilaxia nu este cauzată de un răspuns imunitar, reacția se datorează unui agent care degradează în mod direct mastocitele și bazofilele, provocând eliberarea de histamină și alte substanțe asociate în mod normal cu reacțiile alergice (degranulare).[24] Agenții care degradează celulele includ mediul de contrast pentru razele X, opioidele, temperatura (prea ridicată sau prea joasă) și vibrațiile.[14][24]
Diagnosticare
[modificare | modificare sursă]Anafilaxia este diagnosticată în baza unor fapte clinice obiective.[6] Când una din următoarele apare la distanță de minute sau ore de la expunerea la un alergen, este foarte probabil că acea persoană are șoc anafilactic:[6]
- Afectarea pielii sau a mucoaselor plus fie dificultăți respiratorii fie tensiune sanguină scăzută
- Două sau mai multe din următoarele simptome:-
- a. Afectarea pielii sau a mucoaselor
- b. Dificultăți respiratorii
- c. Tensiune scăzută
- d. Simptome gastrointestinale
- Tensiune scăzută după expunerea la un alergen cunoscut
Dacă persoana a avut o reacție negativă la o înțepătură de insectă sau la un medicament, testele sanguine pentru triptază sau histamină (emise de mastocite) pot fi utile în a diagnostica anafilaxia. Totuși, aceste test nu sunt foarte utile dacă șocul a fost produs de mâncare sau dacă pacientul are o tensiune normală,[6] iar ele nu pot infirma diagnosticul de anafilaxie.[12]
Clasificare
[modificare | modificare sursă]Există trei mai clasificări ale șocului anafilactic. Anafilaxia are loc atunci când vasele sanguine se dilată în aproape tot corpul (vasodilatație sistemică), ceea ce produce tensiune scăzută cu cel puțin 30% față de tensiunea obișnuită a acelei persoane sau cu 30% sub valorile normale.[8] Anafilaxia bifazică este diagnosticată când simptomele reapar după una până la 72 de ore chiar dacă pacientul nu a mai luat contact cu alergenul care a cauzat reacția inițială.[6] Unele studii afirmă că până la 20% din cazurile de anafilaxie sunt bifazice.[25] Atunci când simptomele reapar, în mod tipic ele reapar după 8 ore.[11] A doua reacție este tratată în același fel ca și anafilaxia inițială.[4] Pseudoanafilaxia sau reacțiile anafilactoide sunt denumiri mai vechi pentru anafilaxia care nu se datorează unei reacții alergice, ci este rezultatul unei leziuni directe asupra mastocitelor (degranularea mastocitelor).[11][26] Denumirea folosită actualmente de către Organizația Mondială pentru Alergie este cea de „anafilaxie neimună”[26]. Unii cercetători recomandă să nu mai fie folosite vechile denumiri.[11]
Testele de alergie
[modificare | modificare sursă]
Testele de alergie pot ajuta la determinarea cauzei anafilaxiei unui pacient. Există teste de alergie efectuate pe piele (cum ar fi testele cu plasturi) pentru anumite mâncăruri și veninuri.[12] Testele sanguine pentru anticorpi specifici pot fi utile pentru a confirma alergiile la lapte, ouă, arahide, nuci și pește.[12] Testele efectuate pe piele pot confirma alergia la penicilină, dar nu există teste efectuate pe piele pentru alte medicamente.[12] Formele de anafilaxie neimună pot fi diagnosticate numai prin a analiza istoricul pacientului sau prin a expune pacientul la un alergen care ar fi putut cauza în trecut o astfel de reacție. Nu există teste efectuate de piele sau teste sanguine pentru anafilaxie neimună.[26]
Diagnosticul diferențial
[modificare | modificare sursă]Poate fi uneori dificil de a distinge anafilaxia de astmă, de leșinul datorat lipsei de oxigen (sincopă) și de atacurile de panică.[6] Suferinzii de astmă nu au de obicei exemă sau simptome stomacale sau intestinale. Când o persoană leșină pielea ei este palidă și nu are exemă. O persoană care are un atac de panică poate avea pielea înroșită dar nu are pete.[6] Alte afecțiuni care pot avea simptome similare includ ingerarea de toxine din pește stricat (scombroidoză) și infecțiile cu anumiți paraziți (anisakiază).[11]
Prevenire
[modificare | modificare sursă]Calea recomandată pentru a preveni anafilaxia este de a evita ceea ce a cauzat reacția în trecut. Atunci când aceasta este imposibil, pot exista tratamente care fac corpul să nu mai reacționeze la un alergen cunoscut (desensibilizare). Tratamentul sistemului imunitar (imunoterapia) cu veninuri de Hymenoptera reușește să desensibilizeze 80–90% din adulți și 98% din copii contra alergiilor la albine, viespi și furnici roșii. Imunoterapia orală poate reuși să desensibilizeze unii pacienți pentru anumite mâncăruri, incluzând laptele, ouăle, nucile și arahidele; totuși aceste tratamente au efecte adverse serioase. Desensibilizarea este de asemenea posibilă pentru multe medicamente, totuși pentru cei mai mulți se recomandă evitarea acestor medicamente. Pentru cei care reacționează la latex poate fi important să evite mâncărurile care conțin substanțe care sunt similare celor care au produs reacția imunitară (numite mâncăruri care produc reacții încrucișate), cum ar fi avocado, bananele și cartofii.[6]
Tratament
[modificare | modificare sursă]Anafilaxia este o urgență medicală ce poate necesita măsuri de salvare a vieții cum ar fi gestionarea fluxului de aer, oxigen suplimentar, volume mari de fluide intravenoase și monitorizare atentă.[4] Epinefrina este tratamentul preferat. Antihistaminicele și steroizii sunt adesea folosite împreună cu epinefrina.[6] O dată ce persoana a revenit la normal, ea trebuie supravegheată de la 2 la 24 de ore pentru a se asigura că simptomele nu revin, așa cum se întâmplă în cazul persoanelor cu anafilaxie bifazică.[5][11][25][27]
Tratamentul anafilaxiei este dependent de severitatea condiției. Nu se recomandă a se administra nicio mâncare pe cale orală până la dispariția simptomelor acute. Este recomandat plasarea de garouri proximal de locul înțepăturii dacă este posibil, pentru a stopa fluxul venos și limfatic (dar nu și cel arterial). Cel mai des prescris medicament este epinefrină.
Epinefrina
[modificare | modificare sursă]
Epinefrina (adrenalina) este tratamentul primar al anafilaxiei. Nu există motive a de nu fi folosită (nu are contraindicații).[4] Se recomandă ca soluția de epinefrină să fie injectată în mușchiul coapsei anterolaterale imediat ce se presupune că cineva are șoc anafilactic.[6] Injecția poate fi repetată la fie care 5 sau 15 minute dacă pacientul nu răspunde bine la tratament.[6] O a doua doză este necesară în de la 16 la 35% din cazuri.[11] Rar se întâmplă să fie nevoie de mai mult de două doze.[6] Injectarea în mușchi (administrarea intramusculară) este preferată injecțiilor sub piele (administrare subcutanată), deoarece în acest caz medicamentul este absorbit prea lent.[28] Efecte adverse minore ale epinefrinei includ tremurături, anxietate, dureri de cap și palpitații.[6]
Epinefrina s-ar putea să nu producă efect în cei care iau betablocante.[11] În acest caz, dacă epinefrina nu dă rezultate, se poate administra intravenos glucagon. Glucagonul are un mecanism de acțiune care nu implică receptorii beta.[11]
Dacă este necesar, epinefrina poate fi de asemenea injectată într-o venă (injecție intravenoasă) folosind o soluție diluată. Epinefrina intravenoasă pare totuși a fi legată de bătăi neregulate ale inimii (tulburări de ritm cardiac) și infarct miocardic (stop cardiac).[29] Injecțiile cu epinefrină autoadministrate, care le permit celor care au anafilaxie să-și injecteze singuri epinefrină în mușchi, este în mod obișnuit disponibilă în două dozări, una pentru adulți și pentru copiii care cântăresc mai mult de 25 kg și alta pentru copiii care cântăresc de la 10 la 25 kg.[30]
Tratament adjuvant
[modificare | modificare sursă]Antihistaminicele sunt adesea folosite împreună cu epinefrina. Se credea că ele sunt efective în baza unui raționament teoretic, dar nu prea există dovezi că antihistaminicele ar fi efective în tratarea anafilaxiei. O meta-analiză Cochrane din 2007 nu a găsit niciun studiu de bună calitate care ar putea fi folosit pentru a recomanda administrarea lor contra anafilaxiei.[31] Se consideră că antihistaminicele nu au niciun efect asupra stocării de lichide sau a spasmelor respiratorii.[11] Corticosteroizii au o probabilitate mică de a face vreo diferență pentru o persoană care are deja anafilaxie. Ei pot fi folosiți în speranța de a scădea riscul de anafilaxie bifazică, dar efectivitatea lor în a preveni anafilaxiile următoare este nesigură.[25] Salbutamolul care este primit printr-un dispozitiv de respirat (nebulizator) poate fi efectiv atunci când epinefrina nu rezolvă simptomele de spasm bronhic.[11] Albastrul de metil a fost folosit pentru cei care nu răspund la alte tratamente deoarece poate relaxa musculatura netedă.[11]
Pregătirea contra șocurilor viitoare
[modificare | modificare sursă]Cei care riscă să facă șoc anafilactic sunt sfătuiți să aibă un „plan de răspuns la alergie”. Părinții trebuie să informeze școala despre alergiile copiilor lor și a măsurilor care trebuiesc luate în caz de urgență anafilactică.[32] Planul de acțiune include de obicei folosirea de injecții autoadministrate cu epinefrină, se recomandă purtarea unei brățări de alarmă medicală și consiliere asupra evitării substanțelor care produc șoc anafilactic.[32] Tratamentul de desensibilizare la o substanță care produce o reacție alergică (imunoterapia cu alergeni) este disponibil pentru anumite substanțe. Acest fel de tratament poate preveni episoadele viitoare de anafilaxie. Un traiect multianual de desensibilizare subcutanată s-a dovedit efectiv contra înțepăturilor de insecte, în timp ce desensibilizarea orală este efectivă în ce privește multe mâncăruri.[4]
Perspectivă
[modificare | modificare sursă]Există o bună șansă de recuperare atunci când cauza este cunoscută iar persoana este tratată rapid.[33] Chiar atunci când cauza rămâne necunoscută, dacă sunt disponibile medicamente capabile de a opri reacția, suferindul se recuperează cu bine.[5] Dacă pacientul moare, este fie din cauză respiratorie (în mod tipic obturarea căilor respiratorii) sau cardiovasculară (șoc cardiovascular).[11][24] Anafilaxia produce moartea în 0,7–20% din cazuri.[5][10] Unele persoane au decedat în curs de câteva minute de la producerea reacției alergice.[6] Persoanele cu anafilaxie produsă de efort se pot aștepta de obicei la rezultate bune, cu episoade mai puține și mai puțin severe pe măsură ce îmbătrânesc.[16]
Statistici
[modificare | modificare sursă]Prevalența anafilaxiei este de 4–5 la suta de mii de persoane pe an,[11] cu un risc de-a lungul vieții de 0,5%–2%.[6] Se pare că aceste rate sunt în creștere. Numărul de oameni cu anafilaxie în anii '80 era de aproximativ 20 la suta de mii de persoane pe an, în timp ce in anii '90 era de 50 la suta de mii de persoane pe an.[4] Creșterea pare a se datora în principal anafilaxiei produse de mâncare.[34] Riscul este mai mare la tineri și la femei.[4][11]
Actualmente anafilaxia produce 500–1000 de decese pe an (2,4 la milion) în Statele Unite ale Americii, 20 de decese pe an în Marea Britanie (0,33 la milion) și 15 decese pe an în Australia (0,64 la milion).[11] Ratele de deces au scăzut între anii '70 și 2000.[35] În Australia, decesele datorate anafilaxiei produse de mâncare apar preponderent la femei, în timp ce cele produse de mușcăturile de insecte apar preponderent la bărbați.[11] Decesele din cauza anafilaxiei sunt cel mai frecvent produse de medicamente.[11]
Istoric
[modificare | modificare sursă]Termenul „aphylaxis” a fost inventat de Charles Richet în 1902 și a fost mai târziu schimbat în „anaphylaxis” deoarece suna mai plăcut.[12] El a primit ulterior premiul Nobel pentru medicină și fiziologie pentru lucrările sale asupra anafilaxiei din 1913.[5] Însă reacția ca atare a fost descrisă începând cu antichitatea.[26] Termenul provine din cuvintele grecești ἀνά ana, contra și φύλαξις phylaxis, protecție.[36]
Cercetare
[modificare | modificare sursă]Sunt susținute eforturi pentru a dezvolta epinefrină care poate fi aplicată sub limbă pentru a trata anafilaxia (epinefrină sublinguală).[11] Injectarea subcutanată a anticorpului anti-IgE numit omalizumab este cercetată dacă ar putea fi o metodă pentru a preveni reapariția șocului, dar nu este încă o practică recomandabilă.[6][37]
Referințe
[modificare | modificare sursă]- ^ a b Tintinalli, Judith E. (). Emergency Medicine: A Comprehensive Study Guide (Emergency Medicine (Tintinalli)). New York: McGraw-Hill Companies. pp. 177–182. ISBN 0-07-148480-9.
- ^ Anafilaxia la sfatulmedicului.ro
- ^ Oswalt ML, Kemp SF (). „Anaphylaxis: office management and prevention”. Immunol Allergy Clin North Am. 27 (2): 177–91, vi. doi:10.1016/j.iac.2007.03.004. PMID 17493497.
Clinically, anaphylaxis is considered likely to be present if any one of three criteria is satisfied within minutes to hours
- ^ a b c d e f g h i j k l Simons FE (). „Anaphylaxis: Recent advances in assessment and treatment” (PDF). J. Allergy Clin. Immunol. 124 (4): 625–36; quiz 637–8. doi:10.1016/j.jaci.2009.08.025. PMID 19815109. Arhivat din original (PDF) la . Accesat în .
- ^ a b c d e f g h i j k l m n o Marx, John (). Rosen's emergency medicine: concepts and clinical practice 7th edition. Philadelphia, PA: Mosby/Elsevier. p. 15111528. ISBN 9780323054720.
- ^ a b c d e f g h i j k l m n o p q r s t u v w x y Simons, FE (2010 May). „World Allergy Organization survey on global availability of essentials for the assessment and management of anaphylaxis by allergy-immunology specialists in health care settings” (PDF). Annals of allergy, asthma & immunology : official publication of the American College of Allergy, Asthma, & Immunology. 104 (5): 405–12. doi:10.1016/j.anai.2010.01.023. PMID 20486330. Arhivat din original (PDF) la 2012-04-26. Accesat în 26 mai 2012. Verificați datele pentru:
|date=(ajutor) - ^ a b c d Sampson HA, Muñoz-Furlong A, Campbell RL; et al. (). „Second symposium on the definition and management of anaphylaxis: summary report—Second National Institute of Allergy and Infectious Disease/Food Allergy and Anaphylaxis Network symposium”. J. Allergy Clin. Immunol. 117 (2): 391–7. doi:10.1016/j.jaci.2005.12.1303. PMID 16461139.
- ^ a b c Limsuwan, T (2010 Jul). „Acute symptoms of drug hypersensitivity (urticaria, angioedema, anaphylaxis, anaphylactic shock)” (PDF). The Medical clinics of North America. 94 (4): 691–710, x. doi:10.1016/j.mcna.2010.03.007. PMID 20609858. Arhivat din original (PDF) la 2012-04-26. Accesat în 26 mai 2012. Verificați datele pentru:
|date=(ajutor) - ^ a b c d e f Brown, SG (2006 Sep 4). „Anaphylaxis: diagnosis and management”. The Medical journal of Australia. 185 (5): 283–9. PMID 16948628. Verificați datele pentru:
|date=(ajutor) - ^ a b c d e Triggiani, M (2008 Sep). „Allergy and the cardiovascular system”. Clinical and experimental immunology. 153 Suppl 1 (s1): 7–11. doi:10.1111/j.1365-2249.2008.03714.x. PMC 2515352
 . PMID 18721322. Verificați datele pentru:
. PMID 18721322. Verificați datele pentru: |date=(ajutor) - ^ a b c d e f g h i j k l m n o p q r s t u v w x y z Lee, JK (2011 Jul). „Anaphylaxis: mechanisms and management”. Clinical and experimental allergy : journal of the British Society for Allergy and Clinical Immunology. 41 (7): 923–38. doi:10.1111/j.1365-2222.2011.03779.x. PMID 21668816. Verificați datele pentru:
|date=(ajutor) - ^ a b c d e f g Boden, SR (2011 Jul). „Anaphylaxis: a history with emphasis on food allergy”. Immunological reviews. 242 (1): 247–57. doi:10.1111/j.1600-065X.2011.01028.x. PMC 3122150
 . PMID 21682750. Verificați datele pentru:
. PMID 21682750. Verificați datele pentru: |date=(ajutor) - ^ Worm, M (). „Epidemiology of anaphylaxis”. Chemical immunology and allergy. Chemical Immunology and Allergy. 95: 12–21. doi:10.1159/000315935. ISBN 978-3-8055-9441-7. PMID 20519879.
- ^ a b editors, Marianne Gausche-Hill, Susan Fuchs, Loren Yamamoto, (). The pediatric emergency medicine resource (ed. Rev. 4.). Sudbury, Mass.: Jones & Bartlett. p. 69. ISBN 9780763744144.
- ^ Dewachter, P (2009 Nov). „Anaphylaxis and anesthesia: controversies and new insights”. Anesthesiology. 111 (5): 1141–50. doi:10.1097/ALN.0b013e3181bbd443. PMID 19858877. Verificați datele pentru:
|date=(ajutor) - ^ a b editor, Mariana C. Castells, (). Anaphylaxis and hypersensitivity reactions. New York: Humana Press. p. 223. ISBN 9781603279505.
- ^ a b c Volcheck, Gerald W. (). Clinical allergy : diagnosis and management. Totowa, N.J.: Humana Press. p. 442. ISBN 9781588296160.
- ^ Când trebuie evitată vaccinarea, Portalul european de informații despre vaccinare
- ^ a b Drain, KL (). „Preventing and managing drug-induced anaphylaxis”. Drug safety : an international journal of medical toxicology and drug experience. 24 (11): 843–53. doi:10.2165/00002018-200124110-00005. PMID 11665871.
- ^ Klotz, JH (). „"Kissing bugs": potential disease vectors and cause of anaphylaxis”. Clinical infectious diseases : an official publication of the Infectious Diseases Society of America. 50 (12): 1629–34. doi:10.1086/652769. PMID 20462351.
- ^ Bilò, MB (2011 Jul). „Anaphylaxis caused by Hymenoptera stings: from epidemiology to treatment”. Allergy. 66 Suppl 95: 35–7. doi:10.1111/j.1398-9995.2011.02630.x. PMID 21668850. Verificați datele pentru:
|date=(ajutor) - ^ Cox, L (2010 Mar). „Speaking the same language: The World Allergy Organization Subcutaneous Immunotherapy Systemic Reaction Grading System”. The Journal of allergy and clinical immunology. 125 (3): 569–74, 574.e1–574.e7. doi:10.1016/j.jaci.2009.10.060. PMID 20144472. Verificați datele pentru:
|date=(ajutor) - ^ Bilò, BM (2008 Aug). „Epidemiology of insect-venom anaphylaxis”. Current opinion in allergy and clinical immunology. 8 (4): 330–7. doi:10.1097/ACI.0b013e32830638c5. PMID 18596590. Verificați datele pentru:
|date=(ajutor) - ^ a b c d e f g Khan, BQ (2011 Aug). „Pathophysiology of anaphylaxis”. Current opinion in allergy and clinical immunology. 11 (4): 319–25. doi:10.1097/ACI.0b013e3283481ab6. PMID 21659865. Verificați datele pentru:
|date=(ajutor) - ^ a b c Lieberman P (). „Biphasic anaphylactic reactions”. Ann. Allergy Asthma Immunol. 95 (3): 217–26; quiz 226, 258. doi:10.1016/S1081-1206(10)61217-3. PMID 16200811.
- ^ a b c d Ring, J (). „History and classification of anaphylaxis” (PDF). Chemical immunology and allergy. Chemical Immunology and Allergy. 95: 1–11. doi:10.1159/000315934. ISBN 978-3-8055-9441-7. PMID 20519878.
- ^ „Emergency treatment of anaphylactic reactions – Guidelines for healthcare providers” (PDF). Resuscitation Council (UK). . Accesat în .
- ^ Simons, KJ (2010 Aug). „Epinephrine and its use in anaphylaxis: current issues”. Current opinion in allergy and clinical immunology. 10 (4): 354–61. doi:10.1097/ACI.0b013e32833bc670. PMID 20543673. Verificați datele pentru:
|date=(ajutor) - ^ Mueller, UR (2007 Aug). „Cardiovascular disease and anaphylaxis”. Current opinion in allergy and clinical immunology. 7 (4): 337–41. doi:10.1097/ACI.0b013e328259c328. PMID 17620826. Verificați datele pentru:
|date=(ajutor) - ^ Sicherer, SH; Section On Allergy Immunology (2007 Mar). „Self-injectable epinephrine for first-aid management of anaphylaxis”. Pediatrics. 119 (3): 638–46. doi:10.1542/peds.2006-3689. PMID 17332221. Lipsește
|last2=în Authors list (ajutor); Verificați datele pentru:|date=(ajutor) - ^ Sheikh A, Ten Broek V, Brown SG, Simons FE (). „H1-antihistamines for the treatment of anaphylaxis: Cochrane systematic review”. Allergy. 62 (8): 830–7. doi:10.1111/j.1398-9995.2007.01435.x. PMID 17620060.
- ^ a b Martelli, A (2008 Aug). „Anaphylaxis in the emergency department: a paediatric perspective”. Current opinion in allergy and clinical immunology. 8 (4): 321–9. doi:10.1097/ACI.0b013e328307a067. PMID 18596589. Verificați datele pentru:
|date=(ajutor) - ^ Harris, edited by Jeffrey (). Head and neck manifestations of systemic disease. London: Informa Healthcare. p. 325. ISBN 9780849340505.
- ^ Koplin, JJ (2011 Oct). „An update on epidemiology of anaphylaxis in children and adults”. Current opinion in allergy and clinical immunology. 11 (5): 492–6. doi:10.1097/ACI.0b013e32834a41a1. PMID 21760501. Verificați datele pentru:
|date=(ajutor) - ^ Demain, JG (2010 Aug). „Anaphylaxis and insect allergy”. Current opinion in allergy and clinical immunology. 10 (4): 318–22. doi:10.1097/ACI.0b013e32833a6c72. PMID 20543675. Verificați datele pentru:
|date=(ajutor) - ^ „anaphylaxis”. merriam-webster.com. Accesat în .
- ^ Vichyanond, P (2011 Sep). „Omalizumab in allergic diseases, a recent review”. Asian Pacific journal of allergy and immunology / launched by the Allergy and Immunology Society of Thailand. 29 (3): 209–19. PMID 22053590. Verificați datele pentru:
|date=(ajutor)
Vezi și
[modificare | modificare sursă]Legături externe
[modificare | modificare sursă]![]() Materiale media legate de anafilaxie la Wikimedia Commons
Materiale media legate de anafilaxie la Wikimedia Commons
- Anafilaxie pe Curlie
 | ATENȚIE ! Vă rugăm să aveți în vedere faptul că Wikipedia nu prezintă nicio garanție în privința corectitudinii datelor pe care le conține. Cu toate că depunem mult efort în a îmbunătăți informațiile din articole, acestea nu pot înlocui un sfat medical de specialitate. |


 French
French Deutsch
Deutsch