Рак щитоподібної залози — Вікіпедія
| Рак щитоподібної залози | |
|---|---|
 Рак щитоподібної залози з мультифокальним ростом | |
| Спеціальність | онкологія |
| Симптоми | thyroid noduled[1], hoarsenessd[2], дисфагія[2], збільшення лімфатичних вузлівd[2] і біль у ділянці шиїd[2] |
| Причини | іонізаційна радіація, йод-131 і множинна ендокринна неоплазія тип 2А |
| Препарати | lenvatinib mesylated, vandetanibd, cabozantinibd, thyrotropin alfad, vandetanibd[3] і tiratricold[4] |
| Класифікація та зовнішні ресурси | |
| МКХ-11 | 2D10 |
| МКХ-10 | C73 |
| МКХ-9 | 193 |
| MedlinePlus | 001213 |
| eMedicine | ent/646 |
| MeSH | D013964 |
| | |
Рак щитоподібної залози (РЩЗ) — це злоякісна пухлина щитоподібної залози, що походить з фолікулярних або С-клітин щитоподібної залози та є найпоширенішим злоякісним новоутоворенням серед інших органів ендокринної системи.[5]

Рак щитоподібної залози розвивається внаслідок дії різноманітних факторів, основні з яких наведені нижче.
РЩЗ може розвиватись як частина синдромів МЕН 2, що мають спадкове походження, та часто розвиваються внаслідок мутацій. Крім того, аномалії в генах передаються спадково при медулярному раку поза МЕН 2, внаслідок мутацій в RET. Папілярний рак характеризується спорадичними мутаціями в гені BRAF, або RET (RET/PTC) при радіоактивному опроміненні в анамнезі. Наведені генні аномалії є найбільш дослідженими, проте залишається безліч інших не відкритих або таких, що знаходяться в процесі дослідження. Проведення прикладних досліджень генетичних та молекулярних змін РЩЗ дозволить ідентифікувати маркери цього злоякісного захворювання.
Після аварії на Чорнобильській АЕС значно зріс рівень захворюваності на РЩЗ, особливо серед дітей, що є найбільш уразливою категорією населення. Серед населення, яке зазнало радіаційного ураження в дитячому віці, рівень захворюваності на РЩЗ досі залишається високим.[6]
Нестача йоду в огранізмі може призводити до виникнення РЩЗ внаслідок підвищеної стимуляції росту тиреоцитів.
Злоякісні новоутворення щитоподібної залози класифікуються в залежності від патологогістологічної будови та ступеня диференціації. В структурі нозологічних одиниць злоякісних новоутворень переважають високодиференційовані типи, більшість випадків якого становить папілярний рак, що також є найчастіше діагностованим серед всіх злоякісних новоутворень щитоподібної залози (70-80%). Фолікулярна карцинома є другою за частотою, після папілярної, нозологією (10-15%), медулярний рак діагностується в 5-6% випадків, низько-диференційований та анапластичний 1-5%.
До цього типу РЩЗ належать фолікулярний та папілярний раки.
Фолікулярний рак щитоподібної залози становить приблизно 15% від всіх злоякісних новоутворень цього ендокринного органу. Виникає переважно у осіб жіночої статі віком понад 50 років.[7] Одним із основних факторів ризику розвитку фолікулярного раку є дефіцит споживання йоду. Фолікулярний рак належить до високо-диференційованих форм та характеризується сприятливим прогнозом та високим показником виживання пацієнтів.[8]

Папілярний рак щитоподібної залозии — найпоширеніше злоякісне новоутворення щитоподібної залози у дітей та дорослих, що складає до 80 % всіх злоякісних новоутворень щитоподібної залози.[9] Папілярний рак щитоподібної залози характеризується високою інвазивною активністю, яка проявляється метастазуванням переважно лімфогенним шляхом, хоча інвазія кровоносних судин теж має місце.
Папілярний рак щитоподібної залози, розміри якого становлять 1 см або менше, вважається мікрокарциномою. Здебільшого папілярна мікрокарцинома щитоподібної залози (ПМКЩ) діагностується випадково під час аналізу видаленого зразка, в результаті оперативного лікування доброякісних утворень щитоподібної залози (наприклад хвороби Грейвса[10]), і в такому випадку класифікується як інсидентальна ПМКЩ. Крім того, ПМКЩ може бути латентною — визначатись під час розтину, або окультною — за наявності віддалених та/або локорегіональних метастазів у лімфатичні вузли шиї за відсутності клінічних проявів первинної пухлини. Діагностика ПМКЩ залишається проблематичною, оскільки пальпаторно визначити ПМКЩ вдається лише в окремих випадках, у зв'язку з розмірами пухлини. Здебільшого ПМКЩ має малоагресивний біологічний статус, про що свідчать дані аутопсійних досліджень ПМКЩ (до 35 %) серед суб'єктів, смерть яких настала від причин, не пов'язаних з ПМКЩ. Проте до 10 % ПМКЩ мають агресивну поведінку, що проявляється рецидивом пухлини, зокрема метастазами в лімфатичні вузли шиї.[11][12]
Інкапсульований неінвазивний варіант папілярного раку класифікується як злоякісна пухлина в Україні. Проте в США був рекласифікований: згідно рішення групи експертів, цей тип новоутворення не вважається злоякісним з 2016р., та класифікується в цій країні як неінвазивна фолікулярна неоплазія щитоподібної залози з папілярно-подібними змінами ядер (noninvasive follicular thyroid neoplasm with papillary-like nuclear features).[13]
Низько-диференційований рак скаладє 5-10 % серед всіх випадків злоякісних новоутворень щитоподібної залози та характеризується несприятливим прогнозом внаслідок частого метастазування та рецидивів. Дане новоутворення було виділено серед інших карцином щитоподібної залози в 2007 році та поки що не відображається в клінічній класифікації TNM.
Анапластичний рак щитоподібної залози є однією з найагресивніших злоякісних новоутворень у людини, що призводить до смерті пацієнта протягом 3-4 місяців з моменту діагнозу. Здебільшого лікування носить паліативний характер, видалення пухлини дозволяє зупинити проростання раку в трахею та стравохід, що покращує якість життя пацієнтам.

Медулярний рак походить з С-клітин щитоподібної залози та характеризується агресивним біологічним курсом.[14] Ця пухлина радіойодрезистентна, тому хірургічне видалення пухлини залишається найнадійнішим підходом до лікування.
Розрізняють спорадичну і спадкову форми медулярного раку. У 70% випадків пухлини з С-клітин щитоподібної залози виникають спорадично. В інших випадках медулярний рак може розвиватись внаслідок спадкових аномалій, що уражають і інші органи ендокринної системи. Виділяють принаймні три клінічних синдроми, що часто зустрічаються у близьких родичів, при яких медулярний рак діагностується на тлі інших ендокринопатій. Так, у 15-20% випадків медулярний рак являє собою один із проявів множинної ендокринної неоплазії МЕН 2А. При цьому спадковому захворюванні розвиток даної неоплазії поєднується з двосторонніми феохромоцитомами та гіперпаратиреозом. У 10-15% випадків медулярний рак діагностується у хворих із множинною ендокринною неоплазією МЕН 2Б.[15]
До злоякісних новоутворень щитоподібної залози також належать інші злоякісні пухлини, частка яких становить менше 1%.
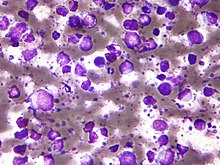
Лімфома щитоподібної залози виникає переважно у жінок похилого віку (70 років та більше) та проявляється раптовим утворенням шийної маси. Має переважно В-клітинне походження (Неходжкінська лімфома), проте зустрічаються і Т-клітинні лімфоми. Лімфома щитоподібної залози діагностується в окремих випадках та становить менше 1% серед інших новоутворень щитоподібної залози.
Плоскоклітинна карцинома демонструє плоскоклітинну патогістологічну диференціацію клітин. Плоскоклітинна карцинома — рідкісна пухлина щитоподібної залози (менш ніж 1% серед інших злоякісних новоутворень цього органу). Клінічні прояви плоскоклітинної карциноми мають схожі ознаки з недиференційованим раком — раптовий ріст шийної маси, що призводить до здавлення стравоходу та трахеї.
Ангіосаркома щитоподібної залози — це пухлина, що характеризується солідним або кістозним типом строми, з ділянками геморагій та інвазією в оточуючі тканини або трахею. Ангіосаркома — агресивна пухлина, більшість хворих померає в продовж перших 6 місяців з моменту встановлення діагнозу.

- Ультразвукове дослідження шиї, що дозволяє визначати злоякісні новоутворення від 3 мм в найбільшому діаметрі.
- Тонкоголкова аспіраційна пункційна біопсія (ТАПБ), за допомогою якої можна отримати клітини злоякісного утворення та оцінити їх за допомогою мікроскопії.
- Проведення відкритої біопсії з експрес-патологогістологічим дослідженням (ЕПГД) при неінформативній ТАПБ. Рутинне застосування ЕПГД дозволяє вирифікувати діагноз раку щитоподібної залози під час оперативного втручання.
- Визначення пухлинних маркерів:
- Раково-ембріональний антиген, кальцитонін — ефективні лише при підозрі на медулярний рак. Для решти РЩЗ — діагностичний маркер відсутній.
Додаткові тести для верифікації діагнозу або рецедиву
- Комп'ютерна томографія
- Tc-99m-MIBI — радіофармпрепарат, що дозволяє виявляти радіойоднечутливі метастази
- Позитрон-емісійна томографія

Лікування РЩЗ має комплексний характер, повинно виконуватись в спеціалізованому центрі, що дозволяє отримати найкращі результати: високий показник виживання та якості життя, а також низький рівень рецидивів.
Проводиться в усіх випадках. Виконується тиреоїдектомія та дисекція шиї. Радикальний обсяг оперативного лікування значно покращує виживання, якість життя та відсутність рецидів раку щитоподібної залози.
Метою післяопераційної ад'ювантної радіойодтерапії (РЙТ) є знищення клітин ЩЗ, що могли залишитися після виконання тиреоїдектомії.
Супресія ТТГ є важливою складовою лікування пацієнтів з раком ЩЗ, що дозволяє стримувати стимуляцію тиреоцитів, якщо такі залишились, після оперативного лікування та радійодтерапії, та проводиться переважно левотироксином.[9]
Ад'ювантна та ад'ювантна неохіміотерапія проводиться блокаторами тирозин-кінази у випадку віддалених метастазів, радіойоднечутливого раку щитоподібної залози. Променева терапія призначається при значному рості пухлини в оточуючі тканини, що спостерігається, зокрема, при анапластичному раку.
При високо-диференційованих пухлинах проводиться моніторинг рівня тиреоглобуліну в плазмі крові, підвищені рівні якого можуть свідчити про рецидив папілярної або фолікулярної карцином. При рецидиві медулярної карциноми характерною ознакою є високі рівні кальцитоніну. В післяопераційному періоді перед проведенням РЙТ хворим показано проведення канування всього тіла з йодом-131 та УЗД шиї.
Сприятливий в більшості (до 90%) випадків диференційованих форм РЩЗ, в залежності від стадії, та надзвичайно поганий при недиференційованому та анапластичному РЩЗ.
Таблиця. Показники виживання при різних патогістологічних типах раку щитоподібної залози в залежності від стадії.
| Тип раку | 5-річне виживання | 10-річне виживання | ||||
|---|---|---|---|---|---|---|
| Стадія I | Стадія II | Стадія III | Стадія IV | Загальна | Загальна | |
| Папілярний | 100%[16] | 100%[16] | 93%[16] | 51%[16] | 96%[8] — 97%[17] | 93%[8] |
| Фолікулярний | 100%[16] | 100%[16] | 71%[16] | 50%[16] | 91%[8] | 85%[8] |
| Медулярний | 100%[16] | 98%[16] | 81%[16] | 28%[16] | 80%[8] — 86%[18] | 75%[8] |
| Анапластичний | (завжди стадія IV)[16] | 7%[16] | 7%[16] — 14%[8] | (дані відсутні) | ||
- ↑ https://doi.org/10.1016/S0140-6736(23)00020-X
- ↑ а б в г https://www.mayoclinic.org/diseases-conditions/thyroid-cancer/symptoms-causes/syc-20354161
- ↑ Inxight: Drugs Database
- ↑ Inxight: Drugs Database
- ↑ DeLellis R.A., Lloyd R.V., Heitz P.U. End C. (2004). Pathology and Genetics of Tumours of Endocrine Organs (вид. World Health Organization). Lyon: IARC Press. с. 49-123. ISBN 92-832-2416-7.
{{cite book}}: Cite має пустий невідомий параметр:|переклад=(довідка) - ↑ Dinets A, Hulchiy M, Sofiadis A, Ghaderi M, Höög A, Larsson C, Zedenius J. (2012). Clinical, Genetic and Immunohistochemical Characterization of 70 Ukrainian Adult Cases with Post-Chornobyl Papillary Thyroid Carcinoma. Eur J Endocrinol. 166: 1049—60. doi:10.1530/EJE-12-0144. PMID 22457234.
- ↑ Кущаєва Є.С., Гульчій М.В., Аветіс’ян І.Л., Цимбалюк С.М., Тонковид О.А., Олійник О.Б. (2007). Оксифільноклітинний та неоксифільноклітинний фолікулярний рак щитоподібної залози: порівняльний аналіз. Український медичний часопис. 60 (4): 94—99. [1]
- ↑ а б в г д е ж и Numbers from National Cancer Database in the US, from Page 10 in: F. Grünwald; Biersack, H. J.; Grںunwald, F. (2005). Thyroid cancer. Berlin: Springer. ISBN 3-540-22309-6. (Note:Book also states that the 14% 10-year survival for anaplastic thyroid cancer was overestimated)
- ↑ а б Гульчий Н. В., Динец А. В. Особенности гормональной терапии после операций по поводу рака щитовидной железы. Международный эндокринологический журнал // № 1 (42).- 2012. — с. 98-105.
- ↑ Дінець А.В., Фомін П.Д., Гульчій М.В., Олійник О.Б., Цимбалюк С.М., Белан М.В. (2012). Клініко-морфологічні особливості папілярної мікрокарциноми щитоподібної залози на фоні хвороби Грейвса. Український медичний частопис. 89 (3): 136—138.
- ↑ Harach HR, Franssila KO, Wasenius VM (1985). Occult papillary carcinoma of the thyroid. A "normal" finding in Finland. A systematic autopsy study. Cancer. 56 (3): 531—8. doi:10.1002/1097-0142(19850801)56:3<531::AID-CNCR2820560321>3.0.CO;2-3. PMID 2408737.
- ↑ Дінець А.В., Гульчій М.В., Цимбалюк С.М., Олійник О.Б. (2012). Папілярна мікрокарцинома щитоподібної залози: сучасні підходи до діагностики та лікування. Хірургія України (3): 92—96.
- ↑ Nikiforov YE, Seethala RR, Tallini G, Baloch ZW, Basolo F, Thompson LDR, Barletta J, Wenig BM, Ghuzlan AA, Kakudo K, Giordano TJ, Alves VA, Khanafshar E, Asa SL, El-Naggar AK, Gooding WE, Hodak SP, Lloyd RV, Maytal G, Mete O, Nikiforova MN, Nosé V, Papotti M, Poller DN, Sadow PM, Tischler AS, Tuttle RM, Wall KB, LiVolsi VA, Randolph GW, Ghossein RA (14 квітня 2016). Nomenclature Revision for encapsulated follicular variant of papillary thyroid carcinoma: A Paradigm Shift to Reduce Overtreatment of Indolent Tumors. JAMA Oncol. doi:10.1001/jamaoncol.2016.0386. PMID 27078145.
- ↑ Мішалов В.Г., Дінець А.В. (2014). Медулярний рак щитоподібної залози. Хірургія дитячого віку. 3—4 (44-45): 108—113.
- ↑ Тонковид О.А., Коваленко А.Є. (2007). Медулярний рак щитоподібної залози: клініка, діагностика, лікування, прогноз (огляд літератури та власні дослідження). Ендокринологія. 12 (1): 136—150.
- ↑ а б в г д е ж и к л м н п р с cancer.org > Thyroid Cancer [Архівовано 2013-10-18 у Wayback Machine.] By the American Cancer Society. In turn citing: AJCC Cancer Staging Manual (7th ed).
- ↑ Rounded up to nearest natural number from 96,7% as given by eMedicine > Thyroid, Papillary Carcinoma Author: Luigi Santacroce. Coauthors: Silvia Gagliardi and Andrew Scott Kennedy. Updated: Sep 28, 2010
- ↑ National Cancer Institute > Medullary Thyroid Cancer Last Modified: 12/22/2010


 French
French Deutsch
Deutsch