乳房攝影術 - 维基百科,自由的百科全书
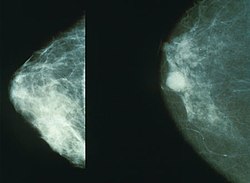
乳房攝影術(英語:mammography)或乳腺X射线摄影[1],是利用专用X射线机以低劑量(約為 0.7毫西弗)的X光檢查人類(主要是女性)的乳房,摄取乳房软组织影像的一种X射线摄影技术;其能偵測各種乳房腫瘤、囊腫等病灶,有助於早期發現乳癌,並降低其死亡率。
除了影像檢查之外,自我檢查、醫師觸診、乳房超音波都是乳房健檢的重要一環。有一些國家提倡年長(亞洲婦女建議一般为45岁以上)的女性定期(間隔從一年到五年不等)乳房攝影,以篩檢出早期的乳癌。因为这种检查的X射线辐射致癌的可能性是很多年以后才出现,如果45-50岁以后再筛查,因接受这种辐射而致癌对人的期望寿命影响极为有限。但对于有BRCA1/BRCA2突变的人,则要格外注意,因为低剂量辐射对基因突变者影响仍然很大。
做乳房攝影的理由
[编辑]乳房攝影術一如其他X光檢查,是以游離性輻射穿透人體成像,由放射科醫師分析影像是否有異常。雖然不斷改良,乳房攝影術在醫學界依舊累積了不少反對聲浪,尤其針對它偏高的誤判率與檢查中所用到的輻射線。乳房攝影術的偽陰性率(有癌症而未檢出)至少有 10%,部分是因為小腫瘤被緻密的組織遮掩,而且攝影時腫瘤的影像會和大量的正常組織重疊,不易分辨。此外,也有少數患者出現偽陽性(有異常,但非癌症)。
縱然如此,乳房攝影術用於篩檢早期乳癌仍扮演重要角色。它能在患者或醫師摸到腫瘤前就發現腫瘤,甚至可比觸診早兩年。美國醫學會(AMA)和許多醫學會均建議40歲以上的女性每年做一次乳房攝影術,因為研究證實每年篩檢可早期發現乳癌,而早期的乳癌大多可以根治,同時更有機會保留乳房。
美國國家癌症中心(NCI)更進一步指出,有乳癌家族史的人風險高於一般,最好請教醫師看是否要提早在40歲以前就開始做乳癌篩檢,以及多久做一次為宜。
所謂篩檢,是為廣大群眾而做,即使受檢者完全沒有症狀。若發現異常,則需進一步檢查(詳見後述),因為從乳房攝影的影像無法斷定是良性或惡性。至於觸診或其他檢查發現的病灶,也可以再用乳房攝影做進一步的評估。
其他檢查工具
[编辑]目前為止,乳房攝影仍是篩檢早期乳癌的主要檢查方式,也是其他乳房影像檢查之間比較的標竿。當前電腦斷層掃瞄用於乳癌篩檢效果不佳,而乳房超音波、乳管攝影術與磁振造影都只能算是乳房攝影術的配角。
- 乳房超音波:通常用於被乳房攝影術檢出,或摸得到、卻照不出來的腫瘤做更進一步的評估。
- 乳管攝影術:若乳頭出血,或乳房攝影術無法確定時,可發揮輔助診斷的作用。
- 磁振造影:能對可疑病灶進一步檢查,或用於手術前探測有無其他病灶。
現在已有醫師在著手開發更好的乳癌篩檢方法,並增進乳癌與其他非癌性乳房病灶的鑑別率。研發中的新科技包括電腦輔助偵測系統(CAD, computer-aided detection)與数码式乳房攝影術。後者也稱為全域數位式乳房攝影術(FFDM, full-field digital mammography),是用固態感光元件取代底片,將X光轉換為電子信息,原理類似數位相機。所得的影像可以在螢幕上顯示,也可以沖印在類似傳統乳房攝影術的底片上。從患者的立場而言,數位式乳房攝影術和傳統式幾乎沒什麼兩樣。
電腦輔助偵測系統(CAD)是分析數位式的乳房影像(可以來自數位式攝影,或從傳統底片掃瞄而得),由軟體針對影像搜尋可能是腫瘤的陰影、腫塊或鈣化點。軟體會將可疑區域做上記號,提醒放射科醫師詳加檢視。
檢查前的準備
[编辑]美國癌症學會(ACS)和其他醫學會建議在安排乳房攝影前,應向醫師詳述任何乳房的異常或症狀。個人的手術史、荷爾蒙製劑的使用情況(例如避孕藥)以及乳癌的家族史都要對醫師詳細告知。
有些人在月經來潮前一個星期,會有乳房脹痛的情形,則安排檢查時應該避開此一時段;最好的時機是月經結束後一星期內。如果有可能懷孕,一定要告訴醫師和放射技師(即操作乳房攝影的人員)。
美國癌症學會對受檢的女性還有如下建議:
- 檢查當天不要在腋下或乳房塗抹除臭劑、爽身粉或乳液,它們可能使影像出現類似鈣化的斑點。
- 要對操作的技師詳述乳房的症狀或異常狀況。
- 可能的話,取得以前做過的乳房攝影底片,以供放射科醫師看片時對照。
- 詢問何時可以看報告;如果沒接到醫師或乳房檢查中心的通知,切勿當作一切正常。
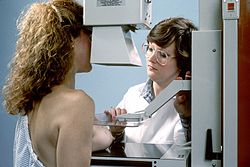
檢查當天不必空腹,放射技師會要求受檢者去除腰部以上的衣物、珠寶、配件、飾品等,然後換上寛鬆的前開式袍子。攝影時會用透明壓克力板固定並夾住乳房。檢查中會變換不同的角度,只要放鬆肌肉,聽從放射技師的指示即可。通常半小時以內可以完成檢查,不過放射技師可能會等影像出來,確定不用加照其他角度後,才會讓受檢者更衣回家。
受檢時要夾住乳房的原因:
- 使乳房厚度一致,所有的組織都攤平以利攝影。
- 組織攤開後,小腫瘤比較不會被很厚的正常組織遮掩。
- 組織越薄,穿透它所需的X光劑量就越低,同時減少散射現象,使影像細節更顯銳利。
- 固定乳房,以免任何小移動造成影模糊(正常呼吸時,乳房也會小輻度移動)。
放射技師在夾時會調整夾子的力道,所以一般不會疼痛。
乳房攝影的利與弊
[编辑]好處:
- 乳房攝影能幫助醫師偵測小腫瘤。腫瘤越小,就有越多治療方案可供選擇,治癒的機會也比較高。
- 乳房攝影是唯一能有效早期發現乳管內原位癌(DCIS, ductal carcinoma in situ)的利器,只要趁這些原位癌局限在乳管內時切除,患者的健康不受影響。
疑慮:
- 乳房攝影所用的X光劑量約為0.7毫西弗,相當於一般人三個月內所承受的背景輻射量(來自環境,日常生活中處處都有背景輻射),對人體損害極微。為保障民眾安全,美國聯邦政府公布的乳房攝影方針要求每部攝影機每年都要經技師檢查,確定其輻射量在安全範圍內。
- 懷孕婦女最好避免做乳房攝影。若是有可能懷孕,一定要告訴醫師或放射技師。
- 偽陽性(影像看起來有問題,但實際上沒有癌症)在所難免。大多數人做出來的結果都是正常的,約有 5-15% 乳房攝影的受檢者,需要進一步做醫學超音波檢查或重做乳房攝影。若確實發現異常病灶,必須追蹤或安排切片檢查,不過只有小部分的切片檢查會檢出癌細胞。據估計,在40-49歲這十年之間,每年接受乳房攝影檢查的婦女,約有30%出現一次或多次的偽陽性結果,而約有7-8%會在這十年間接受乳房切片術。至於50歲以上的婦女,偽陽性率約為25%。
乳房攝影並非萬能
[编辑]有時候判讀乳房攝影的結果相當困難,因為即使正常婦女的乳房影像看起來也各有不同。而且之前曾接受乳房手術、或有使用爽身粉或藥膏者,都會干擾判讀。由於乳癌不容易看出來,所以放射科醫師最好能有前次的乳房影像供比較。乳房攝影術無法偵測出所有的乳癌。
乳房植入物(例如隆乳手術的植入物),不論材質為矽膠或食鹽水袋,都會阻隔一部分X光,使正常組織看不清楚。植入物可以放在胸大肌前方(比較表淺)或後方(比較深),位置越淺干擾越嚴重。技術精良的放射科醫師和技師能小心地壓乳房,改善影像品質而不致於壓壞植入物。乳房內有植入物的婦女在安排乳房攝影時,應該詢問該醫療機構是否具備針對植入物的特殊技術,並確定技師對於處理植入物的受檢者有足夠的經驗與技能。
美國放射學會針對乳房攝影術、磁振造影術、醫用超音波等影像判讀,設有一套考核制度,以確保醫師具備足夠的影像判讀能力。
照片分类
[编辑]乳房X线照片[2][3][4](mammogram)的评估类别,一般採BI-RADS分类[5]:
- BI-RADS 0类:有不确定的发现,需要其他辅助检查;
- BI-RADS 1类:无任何异常发现;
- BI-RADS 2类:良性发现;
- BI-RADS 3类:可能为良性发现,应进行6个月、12个月复查、随访[6];
- BI-RADS 4类:可疑恶性发现,应进行活检;又分为4a:低度可疑恶性,4b:中度可疑恶性,4c:高度可疑恶性但不肯定;
- BI-RADS 5类:高度可疑恶性;
- BI-RADS 6类:病理检查已证实为恶性[7]。
發現異常之後續處理
[编辑]乳房攝影可以找出乳房內的異常病灶,但無法斷定是不是癌症。如果乳房攝影發現異常,醫師可能會建議做乳房生檢(切片檢查),這算是一種小手術,只要局部麻醉,不用住院,大多是用針抽取少量組織,送由病理科醫師檢查。請注意,單單乳房攝影看到異常,並不等於宣判罹患乳癌。唯有病理檢查才能確實診斷有無癌症。
確定有無癌細胞之外,也要評估癌細胞的形態、腫瘤大小、侵犯的範圍等,才能選擇適合的治療方法。
參見
[编辑]參考資料
[编辑]- ^ 乳腺X射线摄影. 术语在线. 全国科学技术名词审定委员会. (简体中文)
- ^ 廖宁,何晖,付月珍,等.临床检查阴性的乳腺X线照片簇状钙化对乳腺癌诊断的意义[J].岭南现代临床外科, 2005, 5(3):4.DOI:10.3969/j.issn.1009-976X.2005.03.006.
- ^ 王骏,吴虹桥.乳腺X线照片影像质量对临床的影响[J].国际医学放射学杂志, 2004, 27(3):188-189.DOI:10.3784/j.issn.1674-1897.2004.03.017.
- ^ 毛翠平,徐晓红,张德营,等.乳腺X线照片中的伪影分析[J].实用放射学杂志, 2009(6):3.DOI:10.3969/j.issn.1002-1671.2009.06.042.
- ^ D'Orsi, Carl J.; Hall, Ferris M. BI-RADS Lexicon Reemphasized. American Journal of Roentgenology. 2006-11, 187 (5): W557; discussion W558; author reply W559 [2025-04-04]. ISSN 0361-803X. PMID 17056895. doi:10.2214/AJR.06.5090.
- ^ Rao, Ajay Aroor; Feneis, Jennifer; Lalonde, Chloe; Ojeda-Fournier, Haydee. A Pictorial Review of Changes in the BI-RADS Fifth Edition. RadioGraphics. 2016-05, 36 (3): 623-639 [2025-04-04]. ISSN 0271-5333. PMID 27082663. doi:10.1148/rg.2016150178.
- ^ Magny, Samuel J.; Shikhman, Rachel; Keppke, Ana L., Breast Imaging Reporting and Data System, StatPearls Publishing, 2025 [2025-04-04], PMID 29083600


 French
French Deutsch
Deutsch