Мигрена – Уикипедия
| Migraine | |
 Мигренната болка може да бъде напълно омаломощаваща. | |
| Класификация и външни ресурси | |
|---|---|
| МКБ-10 | G43 |
| МКБ-9 | 346 |
| OMIM | 157300 |
| База данни DiseasesDB | 8207 (Migraine) 31876 (Basilar) 4693 (ФХМ) |
| База данни MedlinePlus | 000709 |
| База данни eMedicine | neuro/218 neuro/517 emerg/230 neuro/529 |
| Мед. рубрики MeSH | D008881 |
| Migraine в Общомедия | |
Мигрената (от гръцки: ἡμικρανία, (хемикрания) – „болка в едната страна на главата“,[1] от ἡμι- (хеми-) – „половина“ и κρανίον (кранион) – „череп“)[2] е хронично нарушение, което се характеризира с повтарящи се умерени до силни главоболия, които често се свързват с редица симптоми на автономната нервна система.
Описание
[редактиране | редактиране на кода]Обикновено главоболието е едностранно (засяга едната половина на главата) и е пулсиращо по характер, като трае от 2 до 72 часа. Съпровождащите симптоми може да включват гадене, повръщане, фотофобия (повишена чувствителност към светлината), фонофобия (повишена чувствителност към звука) и болката обикновено се засилва при физическа активност.[3] До една трета от хората с мигренни главоболия изпитват аура: краткотрайно визуално, сетивно, речево или моторно смущение, което сигнализира, че скоро ще настъпи главоболието.[3]
Смята се, че причината за мигрените е смесица от фактори от околната среда и генетични фактори.[4] Около две-трети от случаите се предават в семействата.[5] Променливите нива на хормоните също може да играят роля: мигрената засяга малко повече момчета, отколкото момичета преди пубертета, но около два до три пъти повече жени, отколкото мъже.[6][7] Предразположението към мигрена обикновено намалява по време на бременност.[6] Не са познати точните механизми на мигрената. Смята се, обаче, че тя е невросъдово смущение.[5] Основната теория е свързана с повишената раздразнимост на мозъчната кора и необичайния контрол на болката неврони в тригеминалното ядро на мозъчния ствол.[8]
Препоръчваното първоначално лечение е с обикновени аналгетици, като например „ибупрофен“ и „ацетаминофен“ за главоболието, „антиеметик“ за гаденето и избягване на отключващите фактори. Могат да се използват специфични агенти като триптани или ерготамини при тези, при които аналгетиците не са ефективни. В световен мащаб, повече от 10% от населението бива засегнато от мигрена в даден момент от живота си.
Признаци и симптоми
[редактиране | редактиране на кода]Мигрената обикновено се проявява чрез самоограничаващо се, повтарящо се силно главоболие, свързано със симптоми на автономни симптоми.[5][9] Около 15 – 30% от хората с мигрени преживяват мигрени с аура[10][11] и тези, които имат мигрени с аура също често имат мигрени без аура.[12] Силата на болката, продължителността на главоболието и честотата на пристъпите варират.[5] Мигрената, която трае повече от 72 часа се определя като мигренен статус.[13] Има четири възможни фази на мигрената, въпреки че не винаги се изпитват всички фази:[3]
- Продромалната, която се появява часове или дни преди главоболието.
- Аура, която предхожда непосредствено главоболието.
- Фазата на болка, която е позната също като фаза на главоболие.
- Постдромалната – ефектите, изпитвани след края на мигренния пристъп.
Продромална фаза
[редактиране | редактиране на кода]Продромалните или предварителните симптоми се появяват при ~60% от хората с мигрена[14][15] с начало от два часа до два дни преди началото на болката или на аурата[16] Симптомите може да включват голямо разнообразие от явления[17] включително: променливо настроение, раздразнителност, депресия или еуфория, умора, желание за дадена храна, сковани мускули (особено във врата), запек или диария и чувствителност към миризми или шум.[14] Това може да се прояви и при хората с мигрена с аура или с мигрена без аура.[18]
Фаза на аура
[редактиране | редактиране на кода] |  |
 |  |
Аурата е преходно фокално неврологично явление, което се проявява преди или по време на главоболието.[15] Те се появяват постепенно в продължение на известен брой минути и обикновено траят по-малко от 60 минути.[19] Симптомите може да бъдат визуални, сензорни или моторни по характер и много хора изпитват повече от един от тях.[20] Най-често срещаните са визуалните ефекти, които се проявяват в до 99% от случаите и изключително при повече от половината.[20] Зрителните смущения често се състоят от сцинтилираща скотома (област на частична промяна на зрителното поле, което блещука).[15] Те обикновено започват близо до центъра на зрението и после се разпростират до страните със зигзагообразни линии, които са описвани като приличащи на укрепления или стени на замък.[20] Обикновено линиите са в черно и бяло, но някои хора виждат също и цветни линии.[20] Някои хора загубват част от полето си на зрение, познато като хемианопсия, докато други изпитват замъгляване.[20]
Сензорната аура е второто най-често явление при 30 – 40% от хората с аура.[20] Често започва усещане за иглички в едната страна на ръката и се разпространява до областта на носа и устата от същата страна.[20] Обикновено се появява изтръпване, след като премине щипането със загуба на позиционно усещане.[20] Другите симптоми на фазата на аура може да включват: смущения на говора или езика, световъртеж, и по-рядко – моторни проблеми.[20] Моторните симптоми сочат, че това е хемиплегична мигрена и слабостта често трае повече от час, за разлика от другите случаи на аура.[20] Рядко се появява аура без последващо главоболие,[20] позната като тиха мигрена.
Фаза на болка
[редактиране | редактиране на кода]В класическия случай, болката е едностранна, пулсираща и умерена до остра по сила.[19] Обикновено тя се появява постепенно[19] и се усилва при физическа активност.[3] При повече от 40% от случаите, обаче, болката може да бъде двустранна и обикновено е свързана с болка във врата.[21] Двустранната болка е особено честа при тези хора, които имат мигрени без аура.[15] По-рядко може да се появи болка основно в задната или горната част на главата.[15] Болката обикновено трае 4 до 72 часа при възрастните,[19] обаче при малките деца често трае по-малко от 1 час.[22] Честотата на поява е различна – от няколко пъти в целия живот, до няколко пъти седмично, средно обикновено е веднъж месечно.[23][24]
Болката често се съпровожда от гадене, повръщане, чувствителност към светлината, чувствителност към звука, чувствителност към миризмите, умора и раздразнителност.[15] При базиларната мигрена, мигрена с неврологични симптоми, свързани с мозъчния ствол или с неврологични симптоми от двете страни на тялото,[25] обичайните реакции включват: чувство, че светът се върти, замаяност и объркване.[15] Гаденето се проявява при почти 90% от хората, а повръщане се появява при около една трета.[26] Много хора затова търсят тъмна и тиха стая.[26] Други симптоми може да включват: замъглено зрение, запушен нос, диария, често уриниране, бледност или потене.[27] Може да се появи подуване или чувствителност на скалпа, както и скованост на врата.[27] Съответните симптоми са по-рядко срещани при старите хора.[28]
Постдромална фаза
[редактиране | редактиране на кода]Ефектите от мигрената може да останат още няколко дни след като приключи основното главоболие; това се нарича мигренна постдромална фаза. Много хора съобщават за болезнено усещане в областта, където е била мигрената, а някои съобщават за нарушено мислене за няколко дни след като е минало главоболието. Пациентът може да се чувства уморен или „махмурлия“ и да има болка в главата, когнитивни затруднения, стомашно-чревни симптоми, промени в настроението и слабост.[29] Според едно обобщение, „Някои хора се чувстват необичайно освежени и еуфорични след пристъп, а други забелязват депресия и физическо неразположение.“[30]
Причини
[редактиране | редактиране на кода]Основната причина за мигрената не е известна,[31] но се смята, че това заболяване се дължи на комплекс от генетични фактори и такива, свързани с околната среда.[4] Предава се по наследство в приблизително две трети от случаите[5] и рядко е причинено от моногенна наследствена болест.[32] С нея са свързани множество психологически състояния, включително депресия, тревожност и биполярно разстройство,[33] каквито са много биологични събития или отключващи фактори.
Генетика
[редактиране | редактиране на кода]Изследвания на близнаци показват 34 до 51% вероятност за генетична обремененост за развитие на мигренно главоболие.[4] Тази генетична връзка е по-силна при мигрената с аура, отколкото при мигрената без аура.[12] Множество специфични варианти на гени повишават риска в малка до умерена степен.[34]
Моногенните наследствени болести, които водят до мигрена, са редки.[34] Една от тях е известна като фамилна хемиплегична мигрена – тип мигрена с аура, която се наследява по автозомно-доминантен път.[35][36] Смущенията са свързани с вариант на генно кодиране на протеини, свързани с преноса на йони.[15] Друго генетично смущение, причиняващо мигрена е синдромът CADASIL или церебрална автозомно-доминантна артериопатия със субкортикални инфаркти и левкоенцефалопатия.[15]
Отключващи фактори
[редактиране | редактиране на кода]Мигрената може да бъде предизвикана от отключващи фактори, като според някои те оказват влияние в малка част от случаите,[5] а според други – в по-голямата част от случаите.[37] Много неща са били окачествявани като отключващи фактори, но силата и значението на връзката между тях са неясни.[37][38] Отключващият фактор може да се прояви до 24 часа преди появата на симптомите.[5]
Физиологични аспекти
[редактиране | редактиране на кода]Често посочвани като отключващи фактори са стресът, гладът и умората (те в еднаква степен допринасят за тензионното главоболие).[37] По-вероятно е мигрена да се появи около менструацията.[39] Други хормонални влияния, като например менархе, употреба на орални контрацептиви, бременност, перименопауза и менопауза, също имат значение.[40] Тези хормонални влияния изглежда оказват по-голямо влияние при мигрената без аура.[41] Обикновено мигрена не се появява през втория и третия триместър на бременността или след настъпване на менопаузата.[15]
Диетични аспекти
[редактиране | редактиране на кода]Проучванията на диетичните отключващи фактори са открили, че доказателствата се основават преди всичко на субективни оценки и не са достатъчно солидни, за да докажат или да отхвърлят никой конкретен отключващ фактор.[42][43] Що се отнася до конкретни агенти, изглежда няма доказателства за влиянието на тирамина върху мигрената[44] и докато мононатриевият глутамат често е смятан за диетичен отключващ фактор,[45] няма убедителни доказателства за това.[46]
Екологични аспекти
[редактиране | редактиране на кода]Потенциалните отключващи фактори във вътрешната и външната околна среда налагат извода, че цялостните доказателства са неубедителни, но въпреки това предлагат на хората с мигрена да вземат някои превантивни мерки във връзка с качеството на въздуха и осветлението на закрито.[47] Макар някога да се смяташе, че мигрената се среща по-често при високоинтелигентните хора, изглежда това не е така.[41]
Патофизиология
[редактиране | редактиране на кода]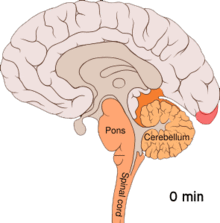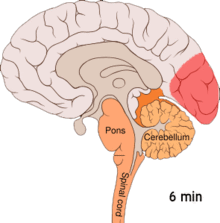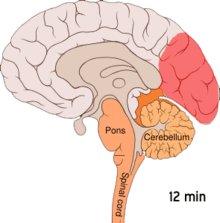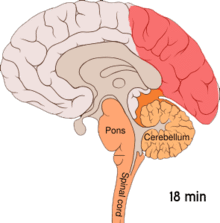
Смята се, че мигрената е нервно-съдово смущение,[5] за което се знае, че започва в мозъка и след това се разпространява към кръвоносните съдове.[48] Според някои изследователи невроналните механизми играят по-важна роля,[49] докато други смятат, че кръвоносните съдове имат ключово значение.[50] Трети смятат, че и двете са еднакво важни.[51] Високите нива на невротрансмитера серотонин, известен и като 5-хидрокситриптамин се смята, че също са от значение.[48]
Аура
[редактиране | редактиране на кода]Разпространяващата се корова депресия или разпространяващата се депресия на Аристидес Леао представлява изблици на невронална активност следвани от периоди на бездействие, които се наблюдават при хората с мигрена с аура.[52] Има множество обяснения за тяхното появяване, включително активиране на N-метил-D-аспартатните рецептори, водещо до проникване на калций в клетките.[52] След изблика на активност, притокът на кръв към мозъчната кора в засегнатата зона намалява за два до шест часа.[52] Смята се, че когато деполяризацията преминава надолу към долната част на мозъка, нервите, които предават усещането за болка в главата и врата, се възбуждат.[52]
Болка
[редактиране | редактиране на кода]Точният механизъм на болката в главата по време на мигрена не е известен.[53] Има доказателства, че основна роля играят структурите на централната нервна система (като например продълговатия мозък и междинния мозък),[54] докато други данни изтъкват периферната активация (като например чрез сетивните нерви, които заобикалят кръвоносните съдове в главата и врата).[53] Сред потенциално „виновните“ съдове са дуралните артерии, пиалните артерии и извънчерепните артерии, като например тези на скалпа.[53] Смята се, че значението на разширяването на кръвоносните съдове на извънчерепните артерии в частност е значително.[55]
Диагноза
[редактиране | редактиране на кода]Диагностицирането на мигрената се основава на признаци и симптоми.[5] От време на време се прави визуализационен тест, който да изключи други причини за главоболието.[5] Смята се, че значителен брой от хората с такова състояние не са били диагностицирани.[5]
Диагностицирането на мигрената без аура, съгласно Международното дружество по главоболие може да бъде направено въз основа на следните критерии – „критериите 5, 4, 3, 2, 1“:[3]
- Пет или повече пристъпа – за мигрена с аура два пристъпа са достатъчни за диагноза.
- Четири часа до три дни продължителност.
- Две или повече от следните:
- Едностранна (засягаща едната половина на главата);
- Пулсираща;
- „Умерена или голяма интензивност на болката“;
- „Влошаване от или причиняваща избягване на обичайната физическа активност“.
- Едно или повече от следните:
- Гадене и/или повръщане;
- Чувствителност както на светлина (фотофобия), така и на звук (фонофобия).
Ако някой усеща две или повече от следните: фотофобия, гадене или неработоспособност/неспособност за учене за ден, диагнозата е по-правдоподобна.[56] При хората с четири или пет от следните: пулсиращо главоболие с продължителност от 4 до 72 часа, болка от едната страна на главата, гадене или симптоми, които пречат на живота на човека, вероятността това да е мигрена е 92%.[11] При хората с по-малко от три от тези симптоми, вероятността е 17%.[11]
Класификация
[редактиране | редактиране на кода]Мигрените са били изчерпателно класифицирани най-напред през 1988 г.[12] Международното дружество по главоболие обнови своята класификация на главоболията последно през 2004 г.[3] Съгласно тази класификация, мигрените са преди всичко главоболия, съпроводени с тензионно и клъстерно главоболие и други.[57]
Мигрените се разделят на седем подгрупи (някои от които имат свои подразделения):
- Мигрена без аура или обикновена мигрена – включва мигренни главоболия, които не са съпровождани от аура.
- Мигрена с аура или класическа мигрена – обикновено включва мигренни главоболия, съпровождани от аура. По-рядко може да се появи аура без главоболие или с немигренно главоболие. Други две разновидности са фамилната хемиплегична мигрена и спорадичната хемиплегична мигрена, при които човек има мигрена с аура и съпровождаща двигателна слабост. Ако близък роднина е имал същото заболяване, то се нарича „фамилно“; в противен случай се нарича „спорадично“. Друга разновидност е базиларната мигрена, при която главоболието и аурата са съпроводени от разстройство на речта, виене на свят, шум в ушите или много други, свързани с продълговатия мозък симптоми, но не и от двигателна слабост. Първоначално се е смятало, че този тип се е дължал на спазми на базиларната артерия – артерията, която кръвоснабдява продълговатия мозък.[25]
- Детските периодични синдроми, които обикновено са предвестник на мигрена, включват циклично повръщане (редки интензивни периоди на повръщане), абдоминална мигрена (абдоминална болка, обикновено съпровождана с гадене) и доброкачествено пароксизмално вертиго в детска възраст (редки пристъпи на вертиго).
- Ретиналната мигрена включва мигренни главоболия, съпровождани от нарушения на зрението или дори временна слепота на едното око.
- Усложненията от мигрената включват необикновено продължителни или необикновено чести мигренни главоболия и/или аури или са свързани с припадъци или увреждания на мозъка.
- Вероятната мигрена включва състояния, които притежават някои характеристики на мигрената, но при които няма достатъчно доказателства за диагностицирането им със сигурност като мигрена (при наличието на едновременна свръхупотреба на медикаменти).
- Хроничната мигрена е усложнение на мигрената, което представлява главоболие, отговарящо на диагностичните критерии за мигренно главоболие и проявяващо се за по-дълги периоди от време, по-конкретно, по-дълги или равни на 15 дни месечно за повече от 3 месеца.[58]
Коремна мигрена
[редактиране | редактиране на кода]Диагнозата на коремните мигрени е спорна.[59] Някои данни сочат, че повтарящите се епизоди на коремна болка при липса на главоболие, могат да представляват вид мигрена[59][60] или поне предшественик на мигрени.[12] Тези епизоди на болка могат или не могат да доведат до предшестващ подобен на мигрената симптом и обикновено продължават от минути до часове.[59] Те често се срещат при лица с лична или фамилна история на типични мигрени.[59] Други синдроми, за които се смята, че са предшественици на мигрената, включват: синдром на циклично повръщане и доброкачествен пароксизмален световъртеж в детска възраст.[12]
Диференциална диагноза
[редактиране | редактиране на кода]Други заболявания, които могат да предизвикат подобни на мигренно главоболие симптоми, включват: темпорален артериит, клъстерни главоболия, остра глаукома, менингит и субарахноидален кръвоизлив.[11] Темпоралният артериит обикновено се среща при хора над 50-годишна възраст и предизвиква болезненост над слепоочието, клъстерното главоболие е придружено от едно-странно запушване на носа, сълзи и силна болка около очните ябълки, острата глаукома е свързана със зрителни проблеми, менингитът – с треска, а субарахноидалният кръвоизлив с много бързо начало.[11] Главоболието, предизвикано от напрежение обикновено се проявява от двете страни, не е пулсиращо и е свързано с по-леки форми на дискомфорт.[11]
Превенция
[редактиране | редактиране на кода]Превантивното лечение на мигрени включва: лекарства, хранителни добавки, промени в начина на живот и оперативна намеса. Превенция се препоръчва при хора, страдащи от главоболие повече от два дни в седмицата, при лица, които не могат да понасят използваните за лечение на остри пристъпи лекарства или при индивиди, които страдат от трудно контролирани тежки пристъпи.[11]
Целта е да се намали честотата, болезнеността и/или продължителността на мигрените и да се повиши ефективността на неуспешната терапия.[61] Друга причина за превенцията е да се избегне главоболието, свързано с прекомерна употреба на лекарства. Това е често срещан проблем и може до доведе до хронично ежедневно главоболие.[62][63]
Лечение
[редактиране | редактиране на кода]Лекарствата за превенция на мигрената се считат за ефективни, ако намаляват честотата или тежестта на мигренните пристъпи с най-малко 50%.[64] Насоките са сравнително последователни при оценката на топирамат, дивалпроекс/натриев валпроат, пропранолол, и метапролол като за тях има най-много доказателства за употребата им като първа-линия терапия.[65] Препоръките по отношение на ефективността обаче варират за габапентин.[65] Тимолол е също ефективен за превенция на мигрената и за намаляване честотата и тежестта на мигренните пристъпи, докато фроватриптан е ефективен за превенция на менструалната мигрена.[65] Амитриптилин и венлафаксин вероятно също са ефективни.[66] За ботокса е известно, че е полезен за хора, страдащи от хронични мигрени, но не и за хора с епизодични мигрени.[67]
Алтернативни лечения
[редактиране | редактиране на кода]
Акупунктурата е ефективна за лечението на мигрени.[69] Използването на „истинска“ акупунктура не е по-ефективно от използването на фалшива акупунктура, но както „истинската“, така и фалшивата акупунктура изглежда са по-ефективни от рутинните грижи, като са придружени с по-малко странични ефекти, отколкото профилактичното лечение с лекарства.[70] Хиропрактичната манипулация, физиотерапията, масажът и релаксацията могат да бъдат толкова ефективни, колкото пропранолол или топирамат при превенция на мигренно главоболие; изследването обаче среща някои проблеми с методологията.[71] Има някои ориентировъчни данни от полза за: магнезий, коензим Q(10), рибофлавин, витамин B(12)[72] и Tanacetum-parthenium, макар че качеството трябва да се изследва по-добре, за да се потвърдят първоначалните резултати.[73] От алтернативните лекарства за чобанка има най-много доказателства за нейната употреба.[74]
Медицински изделия и оперативна намеса
[редактиране | редактиране на кода]Медицински устройства като биофидбек и невростимулатори имат някои предимства за превенция на мигрената, главно когато често използваните противомигренни лекарства са противопоказни или в случай на прекомерна употреба на лекарства. Биофидбек помага на хората да почувстват някои физиологични параметри, така че да могат да ги контролират и да се опитат да се отпуснат като това може да бъде ефективно за лечението на мигрената.[75][76] Невростимулацията използва имплантируеми невростимулатори, подобни на пейсмейкъри за лечението на неподатливи хронични мигрени като при тежки случаи са постигнати окуражаващи резултати.[77][78] Операцията при мигрена, включваща декомпресия на някои нерви около главата и шията, може да бъде възможност за избор при някои хора, които не се повлияват от медикаменти.[79]
Овладяване
[редактиране | редактиране на кода]Има три основни аспекти на лечението: избягване на отключващия фактор (тригер), остър симптоматичен контрол и фармакологична превенция.[5] Лекарствата са по-ефективни, ако се използват в началото на пристъпа.[5] Честата употреба на медикаменти може да доведе до главоболие, свързано с прекомерна употреба на лекарства, при което главоболието става по-силно и по-често.[3] Това може да настъпи при употребата на триптани, ерготамини и аналгетици, особено с наркотично вещество аналгетици.[3]
Аналгетици
[редактиране | редактиране на кода]За хора с леки до умерени симптоми се препоръчва първоначално лечение с прости аналгетици като НСПВС (Нестероидни противовъзпалителни средства) или комбинацията от парацетамол, ацетилсалицилова киселина и кофеин.[11] За редица НСПВС има доказателства в подкрепа на тяхната употреба. За ибупрофен е установено, че осигурява ефективно облекчение на болката при приблизително половината от хората.[80] Диклофенак е доказано ефективен.[81]
Ацетилсалициловата киселина може да облекчи умерена до тежка мигренна болка като ефективността ѝ е близка до тази на суматриптан.[82] Кеторолак е достъпен в интравенозна форма.[11] Парацетамол (известен още като ацетаминофен), приложен самостоятелно или в комбинация с метоклопрамид, е друго ефективно лечение с нисък риск от нежелани ефекти.[83] По време на бременност ацетаминофен и метоклопрамид се считат за безопасни, тъй като представляват НСПВС до третия триместър.[11]
Триптани
[редактиране | редактиране на кода]Триптани като суматриптан са ефективни при болка и гадене при до 75% от хората.[5][84] Като първоначално лечение те се препоръчват при хора с умерена до силна болка или при хора с по-леки симптоми, които не се повлияват от лечение с прости аналгетици.[11] Различните налични форми включват перорален прием, инжектиране, назален спрей, и разтварящи се в устата таблетки.[5] Като цяло всички триптани изглеждат еднакво ефективни и имат подобни нежелани реакции. Отделните индивиди обаче могат да се повлияят по-добре от по-специфичните видове триптани.[11] Повечето нежелани реакции са леки като например зачервяване; наблюдавани са и случаи на миокардна исхемия, които обаче са редки.[5] Затова не се препоръчват при хора със сърдечно-съдови заболявания.[11] Макар от историческа гледна точка да не са препоръчителни за хора с базиларни мигрени, няма конкретни доказателства в подкрепа на това предупреждение за съществуваща вреда от тяхната употреба при тази популация.[25] Те не водят до пристрастяване, но могат да предизвикат главоболие, свързано с прекомерна употреба на лекарства, в случай че се използват за повече от десет дни в рамките на един месец.[85]
Ерготамини
[редактиране | редактиране на кода]Ерготамин и дихидроерготамин са по-стари лекарства, които все още се предписват за мигрени, като последното е налично под формата на назален спрей или в инжекционна форма.[5] Имат еднакво ефективно действие с триптаните,[86] по-евтини са[87] и получените нежелани реакции обикновено са леки.[88] При най-тежките случаи като например мигренен статус, те изглежда представляват най-ефективния вариант на лечение.[88]
Други
[редактиране | редактиране на кода]Други потенциални възможности са метоклопрамид интравенозно или лидокаин назално.[11] Препоръчителното лечение за тези, които посещават спешно отделение е метоклопрамид.[11] Еднократна доза от интравенозен дексаметазон, когато се добави към стандартното лечение на мигренен пристъп, е свързвана с 26% намаляване на повторението на главоболието през следващите 72 часа.[89] Гръбначната манипулация за лечение на постоянна мигрена не е подкрепена с доказателства.[90] Препоръчително е да не се използват опиати и барбитурати.[11]
Прогноза
[редактиране | редактиране на кода]Дългосрочната прогноза при хора с мигрена е променлива.[9] Повечето хора с мигрена имат периоди на загуба на производителност поради заболяването си,[5] въпреки че обикновено състоянието е сравнително доброкачествено[9] и не е свързано с повишен риск от смърт.[91] Съществуват четири основни форми на болестта: симптомите могат да отшумят напълно, симптомите могат да продължат, но да намаляват постепенно с течение на времето, симптомите могат да продължат със същата честота и тежък характер, или атаките могат да станат по-лоши и по-чести.[9]
Мигрената с аура определено е рисков фактор за исхемичен инсулт,[92] удвояващ риска.[93] Ако човек е млад, ако е жена, която използва хормонална контрацепция, както и пушенето, допълнително се увеличава този риск.[92] Освен това изглежда съществува връзка с дисекция на маточната артерия.[94] Мигрената без аура не се проявява като фактор.[95] Отношението със сърдечните проблеми е неубедително с едно-единствено изследване в подкрепа на дадена връзка.[92] Като цяло обаче мигрената изглежда не увеличава риска от смърт от инсулт или сърдечна болест.[91] Превантивното лечение на мигрена при случаите на мигрена с аура може да предотврати свързаните инсулти.[96]
Епидемиология
[редактиране | редактиране на кода]
В световен мащаб мигрената засяга над 10% от хората.[31] За година в Съединените щати около 6% от мъжете и 18% от жените получават мигрена, съответно с риск за живота са приблизително 18% и 43%.[5] В Европа мигрената засяга 12 – 28% от хората в даден момент от живота им, като приблизително 6 – 15% от възрастните мъже и 14 – 35% от възрастните жени получават поне един пристъп годишно.[7] Процентите на мигрена са малко по-ниски в Азия и Африка, отколкото в западните страни.[41][97] Хроничната мигрена се появява приблизително при 1,4 – 2,2% от населението.[98]

Тези цифри съществено се различават с възрастта: мигрената най-често започва между 15 и 24-годишна възраст и се проявява най-вече при хора на възраст от 35 до 45 години.[5] При децата около 1,7% от 7-годишните и 3,9% от тези между 7 и 15 години имат мигрена, като заболяването се среща малко по-често при момчетата преди пубертета.[99] През юношеството мигрената се среща по-често сред жените[99] и това продължава през останалата част от живота, като двойно по-често се среща сред по-възрастните жени, отколкото при мъжете.[100] При жените по-често се среща мигрена без аура, отколкото мигрена с аура, обаче при мъжете двата вида възникват с подобна честота.[41]
По време на перименопаузата симптомите често се влошават, преди да намалее тежкият им характер.[100] Макар и симптомите да отзвучават при около две трети от възрастните хора, при 3 до 10% продължават.[28]
История
[редактиране | редактиране на кода]
Ранно описание, което съответства на мигрената, се съдържа в „Еберс папирус“, написан около 1200 г. пр.н.е. в Древен Египет.[101] През 200 г. пр. Хр., писмени документи от медицинската школа на Хипократ описват визуалната аура, която може да предхожда главоболието и частичното успокоение, настъпващо в резултат на повръщане.[102]

Периметърът на дупката в черепа е със закръглени ръбове от врастването на нова костна тъкан, което показва, че лицето е оцеляло след операцията.
Едно описание на Аретей от Кападокия от 2 век разделя главоболията на три вида: cephalea (често, продължително и тежко главоболие), cephalalgia (рядко, не толкова сериозно главоболие) и heterocrania (главоболие, обхващащо половината глава).[103] Гален на Пергамон използва термина hemicrania (половин глава), от който се предполага, че произлиза думата мигрена.[103] Освен това той прави предложение, че болката възниква от менингите и кръвоносните съдове на главата.[102] През 1887 г. един френски библиотекар – Луи Хиацинт Томас, за първи път разделя мигрената на двата използвани сега вида – мигрена с аура (migraine ophthalmique) и мигрена без аура (migraine vulgaire).[102]
Трепанация – съзнателно пробиване на дупки в черепа се е практикувало още през 7000 г. пр. Хр.[101] Въпреки че понякога хората оцеляват, мнозина биха умрели от процедурата поради инфекция.[104] Вярвало се е, че действа чрез „изгонването на злите духове“.[105] През 17 век Уилям Харви препоръчва трепанацията като средство за лечение на мигрена.[106]
Въпреки че са направени много опити за лечение на мигрена, едва след 1868 г. е използвано вещество, което в крайна сметка се оказа ефективно.[102] Това вещество е гъбата мораво рогче, от която през 1918 г. е изолиран ерготамин.[107] Метисергид се разработва през 1959 г., а първият триптан (суматриптан) е разработен през 1988 г.[107] През 20 век са открити и потвърдени ефективни превантивни мерки чрез по-добра идея на проучването.[102]
Общество и култура
[редактиране | редактиране на кода]Мигрената е значителен източник както на медицински разходи, така и на загуба на производителност. Изчислено е, че тя е най-скъпото неврологично заболяване в Европейската общност, което струва повече от € 27 млрд. годишно.[108] В Съединените щати преките разходи се оценяват на $ 17 млрд.[109] Почти една десета от този разход се дължи на разноските за триптани.[109] Непреките разходи са около $ 15 млрд., от които най-големият компонент е пропуснатата работа.[109] При тези, които ходят на работа с мигрена, ефективността намалява приблизително с една трета.[108] Освен това често се появяват отрицателни последици за семейството на лицето.[108]
Проучвания
[редактиране | редактиране на кода]Установено е, че свързаните с гена за калцитонин пептиди (CGRPs) играят роля в патогенезата на болката, асоциирана с мигрена.[11] CGRP рецепторни антагонисти, като например olcegepant и telcagepant са изследвани както „инвитро“, така и при клинични проучвания за лечението на мигрена.[110] През 2011 г. Merck спира фаза III на клиничните изпитвания за изпитваното лекарство telcagepant.[111] Транскраниална магнитна стимулация също е обещаваща.[11]
Източници
[редактиране | редактиране на кода]- ↑ ἡμικρανία // A Greek-English Lexicon. по Персей
- ↑ Anderson, Kenneth, Anderson, Lois E., Glanze, Walter D. Mosby's Medical, Nursing, and Allied Health Dictionary. 4th. Mosby, 1994. ISBN 978-0-8151-6111-0. с. 998.
- ↑ а б в г д е ж з The International Classification of Headache Disorders: 2nd edition // Cephalalgia 24 (Suppl 1). 2004. DOI:10.1111/j.1468-2982.2004.00653.x. с. 9 – 160. as PDF Архив на оригинала от 2010-03-31 в Wayback Machine.
- ↑ а б в Piane, M и др. Genetics of migraine and pharmacogenomics: some considerations. // The journal of headache and pain 8 (6). 2007 Dec. с. 334 – 9.
- ↑ а б в г д е ж з и к л м н о п р с т у ф Bartleson JD, Cutrer FM. Migraine update. Diagnosis and treatment // Minn Med 93 (5). Май 2010. с. 36 – 41.
- ↑ а б Lay CL, Broner SW. Migraine in women // Neurologic Clinics 27 (2). Май 2009. DOI:10.1016/j.ncl.2009.01.002. с. 503 – 11.
- ↑ а б Stovner LJ, Zwart JA, Hagen K, Terwindt GM, Pascual J. Epidemiology of headache in Europe // European Journal of Neurology 13 (4). Април 2006. DOI:10.1111/j.1468-1331.2006.01184.x. с. 333 – 45.
- ↑ Dodick DW, Gargus JJ. Why migraines strike // Sci. Am. 299 (2). Август 2008. DOI:10.1038/scientificamerican0808-56. с. 56 – 63.
- ↑ а б в г Bigal, ME и др. The prognosis of migraine. // Current opinion in neurology 21 (3). 2008 Jun. DOI:10.1097/WCO.0b013e328300c6f5. с. 301 – 8.
- ↑ Gutman, Sharon A. Quick reference neuroscience for rehabilitation professionals: the essential neurologic principles underlying rehabilitation practice. 2nd. Thorofare, NJ, SLACK, 2008. ISBN 9781556428005. с. 231.
- ↑ а б в г д е ж з и к л м н о п р с т Gilmore, B и др. Treatment of acute migraine headache. // American family physician 83 (3). 1 февруари 2011. с. 271 – 80.
- ↑ а б в г д The Headaches, Pg 232 – 233
- ↑ Olesen, Jes. The headaches. 3. ed. Philadelphia, Lippincott Williams & Wilkins, 2006. ISBN 9780781754002. с. 512.
- ↑ а б Rae-Grant, [edited by] D. Joanne Lynn, Herbert B. Newton, Alexander D. The 5-minute neurology consult. Philadelphia, Lippincott Williams & Wilkins, 2004. ISBN 9780683307238. с. 26.
- ↑ а б в г д е ж з и к Aminoff, Roger P. Simon, David A. Greenberg, Michael J. Clinical neurology. 7th ed. New York, N.Y, Lange Medical Books/McGraw-Hill, 2009. ISBN 9780071664332. с. 85 – 88.
- ↑ Buzzi, MG и др. Prodromes and the early phase of the migraine attack: therapeutic relevance. // Functional neurology 20 (4). 2005 Oct-Dec. с. 179 – 83.
- ↑ Rossi, P и др. Prodromes and predictors of migraine attack. // Functional neurology 20 (4). 2005 Oct-Dec. с. 185 – 91.
- ↑ Samuels, Allan H. Ropper, Martin A. Adams and Victor's principles of neurology. 9th ed. New York, McGraw-Hill Medical, 2009. ISBN 9780071499927. с. Chapter 10.
- ↑ а б в г Tintinalli, Judith E. Emergency Medicine: A Comprehensive Study Guide (Emergency Medicine (Tintinalli)). New York, McGraw-Hill Companies, 2010. ISBN 0-07-148480-9. с. 1116 – 1117.
- ↑ а б в г д е ж з и к л The Headaches Pg.407 – 419
- ↑ Tepper, edited by Stewart J. Tepper, Deborah E. The Cleveland Clinic manual of headache therapy. New York, Springer. ISBN 9781461401780. с. 6.
- ↑ Bigal, ME и др. Migraine in the pediatric population--evolving concepts. // Headache 50 (7). 2010 Jul. с. 1130 – 43.
- ↑ Olesen, Jes. The headaches. 3. ed. Philadelphia, Lippincott Williams & Wilkins, 2006. ISBN 9780781754002. с. 238.
- ↑ Dalessio, edited by Stephen D. Silberstein, Richard B. Lipton, Donald J. Wolff's headache and other head pain. 7th ed. Oxford, Oxford University Press, 2001. ISBN 9780195135183. с. 122.
- ↑ а б в Kaniecki, RG. Basilar-type migraine. // Current pain and headache reports 13 (3). 2009 Jun. с. 217 – 20.
- ↑ а б Walton, edited by Robert P. Lisak ... [et al.]; foreword by John. International neurology: a clinical approach. Chichester, UK, Wiley-Blackwell, 2009. ISBN 9781405157384. с. 670.
- ↑ а б contributors, edited by Joel S. Glaser; with 20. Neuro-ophthalmology. 3rd ed. Philadelphia, Lippincott Williams & Wilkins, 1999. ISBN 9780781717298. с. 555.
- ↑ а б Malamut, edited by Joseph I. Sirven, Barbara L. Clinical neurology of the older adult. 2nd ed. Philadelphia, Wolters Kluwer Health/Lippincott Williams & Wilkins, 2008. ISBN 9780781769471. с. 197.
- ↑ Kelman L. The postdrome of the acute migraine attack // Cephalalgia 26 (2). Февруари 2006. DOI:10.1111/j.1468-2982.2005.01026.x. с. 214 – 20.
- ↑ Halpern, Audrey L.; Silberstein, Stephen D. Ch. 9: The Migraine Attack—A Clinical Description // Imitators of Epilepsy. 2nd. New York, Demos Medical, 2005. ISBN 1-888799-83-8. NBK7326.
- ↑ а б Robbins MS, Lipton RB. The epidemiology of primary headache disorders // Semin Neurol 30 (2). Април 2010. DOI:10.1055/s-0030-1249220. с. 107 – 19.
- ↑ Schürks, M. Genetics of migraine in the age of genome-wide association studies. // The journal of headache and pain 13 (1). 2012 Jan. DOI:10.1007/s10194-011-0399-0. с. 1 – 9.
- ↑ The Headaches, Pg. 246 – 247
- ↑ а б Schürks, M. Genetics of migraine in the age of genome-wide association studies. // The journal of headache and pain 13 (1). 2012 Jan. с. 1 – 9.
- ↑ de Vries, B и др. Molecular genetics of migraine. // Human genetics 126 (1). 2009 Jul. с. 115 – 32.
- ↑ Montagna, P. Migraine genetics. // Expert review of neurotherapeutics 8 (9). 2008 Sep. с. 1321 – 30.
- ↑ а б в Levy D, Strassman AM, Burstein R. A critical view on the role of migraine triggers in the genesis of migraine pain // Headache 49 (6). Юни 2009. DOI:10.1111/j.1526-4610.2009.01444.x. с. 953 – 7.
- ↑ Martin PR. Behavioral management of migraine headache triggers: learning to cope with triggers // Curr Pain Headache Rep 14 (3). Юни 2010. DOI:10.1007/s11916-010-0112-z. с. 221 – 7.
- ↑ MacGregor, EA. Prevention and treatment of menstrual migraine // Drugs 70 (14). 1 октомври 2010. DOI:10.2165/11538090-000000000-00000. с. 1799 – 818.
- ↑ Lay, CL и др. Migraine in women // Neurologic Clinics 27 (2). 2009 May. DOI:10.1016/j.ncl.2009.01.002. с. 503 – 11.
- ↑ а б в г The Headaches Pg. 238 – 240
- ↑ Rockett, FC и др. Dietary aspects of migraine trigger factors. // Nutrition reviews 70 (6). 2012 Jun. с. 337 – 56.
- ↑ Holzhammer J, Wöber C. [Alimentary trigger factors that provoke migraine and tension-type headache] // Schmerz 20 (2). Април 2006. DOI:10.1007/s00482-005-0390-2. S. 151 – 9. (на немски)
- ↑ Jansen SC, van Dusseldorp M, Bottema KC, Dubois AE. Intolerance to dietary biogenic amines: a review // Annals of Allergy, Asthma & Immunology 91 (3). Септември 2003. DOI:10.1016/S1081-1206(10)63523-5. с. 233 – 40; quiz 241 – 2, 296. Архивиран от оригинала на 2007-02-26.
- ↑ Sun-Edelstein C, Mauskop A. Foods and supplements in the management of migraine headaches // The Clinical Journal of Pain 25 (5). Юни 2009. DOI:10.1097/AJP.0b013e31819a6f65. с. 446 – 52.
- ↑ Freeman M. Reconsidering the effects of monosodium glutamate: a literature review // J Am Acad Nurse Pract 18 (10). Октомври 2006. DOI:10.1111/j.1745-7599.2006.00160.x. с. 482 – 6.
- ↑ Friedman DI, De ver Dye T. Migraine and the environment // Headache 49 (6). Юни 2009. DOI:10.1111/j.1526-4610.2009.01443.x. с. 941 – 52.
- ↑ а б The Headaches Chp. 29, Pg. 276
- ↑ Goadsby, PJ. The vascular theory of migraine--a great story wrecked by the facts. // Brain: a journal of neurology 132 (Pt 1). 2009 Jan. с. 6 – 7.
- ↑ Brennan, KC и др. An update on the blood vessel in migraine. // Current opinion in neurology 23 (3). 2010 Jun. с. 266 – 74.
- ↑ Dodick, DW. Examining the essence of migraine--is it the blood vessel or the brain? A debate. // Headache 48 (4). 2008 Apr. с. 661 – 7.
- ↑ а б в г The Headaches, Chp. 28, pg 269 – 272
- ↑ а б в Olesen, J и др. Origin of pain in migraine: evidence for peripheral sensitiyation. // Lancet neurology 8 (7). 2009 Jul. с. 679 – 90.
- ↑ Akerman, S и др. Diencephalic and brainstem mechanisms in migraine. // Nature reviews. Neuroscience 12 (10). 20 септември 2011. с. 570 – 84.
- ↑ Shevel, E. The extracranial vascular theory of migraine--a great story confirmed by the facts. // Headache 51 (3). 2011 Mar. с. 409 – 17.
- ↑ Cousins, G и др. Diagnostic accuracy of the ID Migraine: a systematic review and meta-analysis. // Headache 51 (7). 2011 Jul-Aug. DOI:10.1111/j.1526-4610.2011.01916.x. с. 1140 – 8.
- ↑ Nappi, G. Introduction to the new International Classification of Headache Disorders. // The journal of headache and pain 6 (4). 2005 Sep. с. 203 – 4.
- ↑ Negro, A и др. Chronic migraine: current concepts and ongoing treatments. // European review for medical and pharmacological sciences 15 (12). 2011 Dec. с. 1401 – 20.
- ↑ а б в г Davidoff, Robert A. Migraine: manifestations, pathogenesis, and management. 2nd. Oxford [u.a.], Oxford Univ. Press, 2002. ISBN 9780195137057. с. 81.
- ↑ Russell, G и др. Abdominal migraine: evidence for existence and treatment options // Paediatric drugs 4 (1). 2002. с. 1 – 8.
- ↑ Modi S, Lowder DM. Medications for migraine prophylaxis // American Family Physician 73 (1). Януари 2006. с. 72 – 8.
- ↑ Diener HC, Limmroth V. Medication-overuse headache: a worldwide problem // Lancet Neurology 3 (8). Август 2004. DOI:10.1016/S1474-4422(04)00824-5. с. 475 – 83.
- ↑ Fritsche, Guenther и др. Medication overuse headaches – what is new? // Expert Opinion on Drug Safety 1 (4). 2002. DOI:10.1517/14740338.1.4.331. с. 331 – 8.
- ↑ Kaniecki R, Lucas S. Treatment of primary headache: preventive treatment of migraine // Standards of care for headache diagnosis and treatment. Chicago, National Headache Foundation, 2004. с. 40 – 52.
- ↑ а б в Loder, E и др. The 2012 AHS/AAN guidelines for prevention of episodic migraine: a summary and comparison with other recent clinical practice guidelines. // Headache 52 (6). 2012 Jun. с. 930 – 45.
- ↑ Silberstein, SD и др. Evidence-based guideline update: pharmacologic treatment for episodic migraine prevention in adults: report of the Quality Standards Subcommittee of the American Academy of Neurology and the American Headache Society. // Neurology 78 (17). 24 април 2012. с. 1337 – 45.
- ↑ Jackson JL, Kuriyama A, Hayashino Y. Botulinum toxin A for prophylactic treatment of migraine and tension headaches in adults: a meta-analysis // JAMA 307 (16). Април 2012. DOI:10.1001/jama.2012.505. с. 1736 – 45.
- ↑ Pringsheim T, Davenport W, Mackie G, et al. Canadian Headache Society guideline for migraine prophylaxis. Can J Neurol Sci. 2012 Mar;39(2 Suppl 2):S1-59. PMID 22683887
- ↑ ((en)) Acupuncture for pain: an overview of Cochrane reviews
- ↑ Linde, K и др. Acupuncture for migraine prophylaxis // Cochrane Database of Systematic Reviews (Online) (1). 2009. DOI:10.1002/14651858.CD001218.pub2. с. CD001218.
- ↑ Chaibi, Aleksander и др. Manual therapies for migraine: A systematic review // The Journal of Headache and Pain 12 (2). 2011. DOI:10.1007/s10194-011-0296-6. с. 127 – 33.
- ↑ Bianchi, A и др. Vitamins & Hormones Volume 69 // Vitamins and hormones 69. 2004. ISBN 978-0-12-709869-2. DOI:10.1016/S0083-6729(04)69011-X. с. 297 – 312.
- ↑ Rios, Juanita и др. Evidence-Based Use of Botanicals, Minerals, and Vitamins in the Prophylactic Treatment of Migraines // Journal of the American Academy of Nurse Practitioners 16 (6). 2004. DOI:10.1111/j.1745-7599.2004.tb00447.x. с. 251 – 6.
- ↑ Holland, S и др. Evidence-based guideline update: NSAIDs and other complementary treatments for episodic migraine prevention in adults: report of the Quality Standards Subcommittee of the American Academy of Neurology and the American Headache Society. // Neurology 78 (17). 24 април 2012. с. 1346 – 53.
- ↑ Nestoriuc, Yvonne и др. Efficacy of biofeedback for migraine: A meta-analysis // Pain 128 (1 – 2). 2007. DOI:10.1016/j.pain.2006.09.007. с. 111 – 27.
- ↑ Nestoriuc, Y и др. Biofeedback treatment for headache disorders: A comprehensive efficacy review // Applied psychophysiology and biofeedback 33 (3). 2008. DOI:10.1007/s10484-008-9060-3. с. 125 – 40.
- ↑ Schoenen, J и др. Neurostimulation therapy in intractable headaches // Handbook of clinical neurology / edited by P.J. Vinken and G.W. Bruyn 97. 2010. ISBN 9780444521392. DOI:10.1016/S0072-9752(10)97037-1. с. 443 – 50.
- ↑ Reed, KL и др. Combined occipital and supraorbital neurostimulation for the treatment of chronic migraine headaches: Initial experience // Cephalalgia 30 (3). 2010. DOI:10.1111/j.1468-2982.2009.01996.x. с. 260 – 71.
- ↑ Kung, TA и др. Migraine surgery: a plastic surgery solution for refractory migraine headache // Plastic and reconstructive surgery 127 (1). 2011 Jan. DOI:10.1097/PRS.0b013e3181f95a01. с. 181 – 9.
- ↑ Rabbie R, Derry S, Moore RA, McQuay HJ. Ibuprofen with or without an antiemetic for acute migraine headaches in adults // Cochrane Database Syst Rev 10 (10). 2010. DOI:10.1002/14651858.CD008039.pub2. с. CD008039.
- ↑ Derry S, Rabbie R, Moore RA. Diclofenac with or without an antiemetic for acute migraine headaches in adults // Cochrane Database Syst Rev 2. 2012. DOI:10.1002/14651858.CD008783.pub2. с. CD008783.
- ↑ Kirthi V, Derry S, Moore RA, McQuay HJ. Aspirin with or without an antiemetic for acute migraine headaches in adults // Cochrane Database Syst Rev 4 (4). 2010. DOI:10.1002/14651858.CD008041.pub2. с. CD008041.
- ↑ Derry S, Moore RA, McQuay HJ. Paracetamol (acetaminophen) with or without an antiemetic for acute migraine headaches in adults // Cochrane Database Syst Rev 11 (11). 2010. DOI:10.1002/14651858.CD008040.pub2. с. CD008040.
- ↑ Johnston MM, Rapoport AM. Triptans for the management of migraine // Drugs 70 (12). Август 2010. DOI:10.2165/11537990-000000000-00000. с. 1505 – 18.
- ↑ Tepper Stewart J., S. J. и др. Breaking the cycle of medication overuse headache // Cleveland Clinic Journal of Medicine 77 (4). Април 2010. DOI:10.3949/ccjm.77a.09147. с. 236 – 42.
- ↑ Kelley, NE и др. Rescue therapy for acute migraine, part 1: triptans, dihydroergotamine, and magnesium. // Headache 52 (1). 2012 Jan. DOI:10.1111/j.1526-4610.2011.02062.x. с. 114 – 28.
- ↑ Olesen, Jes. The headaches. 3. ed. Philadelphia, Lippincott Williams & Wilkins, 2006. ISBN 9780781754002. с. 516.
- ↑ а б Morren, JA и др. Where is dihydroergotamine mesylate in the changing landscape of migraine therapy? // Expert opinion on pharmacotherapy 11 (18). 2010 Dec. DOI:10.1517/14656566.2010.533839. с. 3085 – 93.
- ↑ Colman I. Parenteral dexamethasone for acute severe migraine headache: meta-analysis of randomised controlled trials for preventing recurrence // BMJ 336 (7657). Юни 2008. DOI:10.1136/bmj.39566.806725.BE. с. 1359 – 61.
- ↑ Posadzki, P и др. Spinal manipulations for the treatment of migraine: a systematic review of randomized clinical trials. // Cephalalgia: an international journal of headache 31 (8). 2011 Jun. DOI:10.1177/0333102411405226. с. 964 – 70.
- ↑ а б Schürks, M и др. Migraine and mortality: a systematic review and meta-analysis. // Cephalalgia: an international journal of headache 31 (12). 2011 Sep. DOI:10.1177/0333102411415879. с. 1301 – 14.
- ↑ а б в Schürks, M и др. Migraine and cardiovascular disease: systematic review and meta-analysis. // BMJ (Clinical research ed.) 339. 27 октомври 2009. с. b3914.
- ↑ Kurth, T и др. Migraine and stroke: a complex association with clinical implications. // Lancet neurology 11 (1). 2012 Jan. с. 92 – 100.
- ↑ Rist, PM и др. Migraine, migraine aura, and cervical artery dissection: a systematic review and meta-analysis. // Cephalalgia: an international journal of headache 31 (8). 2011 Jun. DOI:10.1177/0333102411401634. с. 886 – 96.
- ↑ Kurth, T. The association of migraine with ischemic stroke. // Current neurology and neuroscience reports 10 (2). 2010 Mar. DOI:10.1007/s11910-010-0098-2. с. 133 – 9.
- ↑ Weinberger, J. Stroke and migraine. // Current cardiology reports 9 (1). 2007 Mar. с. 13 – 9.
- ↑ Wang SJ. Epidemiology of migraine and other types of headache in Asia // Curr Neurol Neurosci Rep 3 (2). 2003. DOI:10.1007/s11910-003-0060-7. с. 104 – 8.
- ↑ Natoli, JL и др. Global prevalence of chronic migraine: a systematic review. // Cephalalgia: an international journal of headache 30 (5). 2010 May. DOI:10.1111/j.1468-2982.2009.01941.x. с. 599 – 609.
- ↑ а б Hershey, AD. Current approaches to the diagnosis and management of pediatric migraine. // Lancet neurology 9 (2). 2010 Feb. с. 190 – 204.
- ↑ а б Nappi, RE и др. Hormonal management of migraine at menopause. // Menopause international 15 (2). 2009 Jun. с. 82 – 6.
- ↑ а б Miller, Neil. Walsh and Hoyt's clinical neuro-ophthalmology. 6th ed. Philadelphia, Pa., Lippincott Williams & Wilkins, 2005. ISBN 9780781748117. с. 1275.
- ↑ а б в г д Borsook, David. The migraine brain: imaging, structure, and function. New York, Oxford University Press, 2012. ISBN 9780199754564. с. 3 – 11.
- ↑ а б Waldman, [edited by] Steven D. Pain management. 2nd ed. Philadelphia, PA, Elsevier/Saunders, 2011. ISBN 9781437736038. с. 2122 – 2124.
- ↑ Mays, eds. Margaret Cox, Simon. Human osteology: in archaeology and forensic science. Repr. Cambridge [etc.], Cambridge University Press, 2002. ISBN 9780521691468. с. 345.
- ↑ Colen, Chaim. Neurosurgery. Colen Publishing, 2008. ISBN 9781935345039. с. 1.
- ↑ Daniel, Britt Talley. Migraine. Bloomington, IN, AuthorHouse, 2010. ISBN 9781449069629. с. 101.
- ↑ а б Tfelt-Hansen, PC и др. One hundred years of migraine research: major clinical and scientific observations from 1910 to 2010. // Headache 51 (5). 2011 May. с. 752 – 78.
- ↑ а б в Stovner, LJ и др. Impact of headache in Europe: a review for the Eurolight project. // The journal of headache and pain 9 (3). 2008 Jun. с. 139 – 46.
- ↑ а б в Mennini, FS и др. Improving care through health economics analyses: cost of illness and headache. // The journal of headache and pain 9 (4). 2008 Aug. с. 199 – 206.
- ↑ Tepper SJ, Stillman MJ. Clinical and preclinical rationale for CGRP-receptor antagonists in the treatment of migraine // Headache 48 (8). Септември 2008. DOI:10.1111/j.1526-4610.2008.01214.x. с. 1259 – 68.
- ↑ Merck & Co., Inc. SEC Annual Report, Fiscal Year Ending Dec 31, 2011 (PDF) // SEC, 28 февруари 2012. с. 65. Архивиран от оригинала на 2013-10-19. Посетен на 21 май 2012.
| Тази страница частично или изцяло представлява превод на страницата Migraine в Уикипедия на английски. Оригиналният текст, както и този превод, са защитени от Лиценза „Криейтив Комънс – Признание – Споделяне на споделеното“, а за съдържание, създадено преди юни 2009 година – от Лиценза за свободна документация на ГНУ. Прегледайте историята на редакциите на оригиналната страница, както и на преводната страница, за да видите списъка на съавторите. ВАЖНО: Този шаблон се отнася единствено до авторските права върху съдържанието на статията. Добавянето му не отменя изискването да се посочват конкретни източници на твърденията, които да бъдат благонадеждни. |


 French
French Deutsch
Deutsch