Verem - Vikipedi
| Verem | |
|---|---|
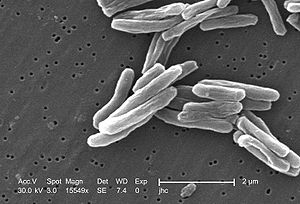 | |
| Mycobacterium tuberculosis | |
| Uzmanlık | Enfeksiyon hastalıkları, Göğüs hastalıkları |
Verem veya tüberküloz, bakteriyel ve bulaşıcı bir hastalık. Halk arasında ince hastalık olarak da bilinir.[1] Mycobacterium tuberculosis mikrobunun neden olduğu uzun seyirli ve granülomatöz karakterde bakteriyel ve bulaşıcı bir enfeksiyon hastalığıdır. Bulaşma yolu, çoğu zaman, bir tüberküloz hastasının çevreye tükürdüğü balgamı ya da öksürdüğünde saçılan basil yüklü damlacıklarla olur.[2][3][4]
Tüberküloz birden fazla organda görülebilen bir enfeksiyon olmasına karşın, daha çok akciğerler ve akciğerlere ait mediastinal lenf bezlerinde gözlenir. Basil, aktif bir tüberküloz hastasından öksürük, hapşırık ya da diğer yollarla tükürük içerisinde havaya damlacık yoluyla saçılır ve havada asılı kalan partiküllerin alınmasıyla enfeksiyon yayılır.[5] İki tür tüberküloz vardır: Primer tüberküloz ve Sekonder tüberküloz (reaktivasyon).[2][3][4]
Tüberküloz Türleri
[değiştir | kaynağı değiştir]Primer tüberküloz
[değiştir | kaynağı değiştir]Tüberküloz basilinin ilk kez bulaştığı hastalarda ortaya çıkan tablodur. Genellikle çocukluk çağlarında meydana gelir, ilerleme göstermedikçe sessiz kalırlar. Havadaki enfekte damlacıkların solunmasıyla basil akciğerler girdiğinde, 3 mikrondan küçük olan damlacıklar akciğerin en derin bölümlerine kadar ulaşabilir. Akciğer ortalarında ve plevraya yakın alanlarda kolaylıkla yerleşebilen basil, bu alanda çok küçük bir yangı oluşturur. Yangı alanında önce nötrofil lökositler belirir, zamanla makrofajların çoğaldığı görülür. 2-8 hafta sonra, plevranın hemen altında, 1-1,5 cm çapında, sınırları belirgin yuvarlakça bir lezyon oluşur; bu lezyona “Ghon odağı (ghon foküsü)” adı verilir. “Ghon odağı”ndaki basillerin bir bölümü “antijen sunan hücreler - APC” tarafından bölgesel (trakeobronşial) lenf düğümlerine taşınarak oralarda da yeni odaklar oluşmasına neden olur. Akciğerdeki tek odak ile bölgesel lenf düğümlerinde oluşan odakların oluşturduğu bütüne “Ghon kompleksi” adı verilir. Tablo bu aşamada stabil kalabilir, klinik belirti vermez; radyolojik olarak saptanamayan fibrotik ve bazıları kireçlenmiş bu lezyonların içlerinde canlı basillerin bulunabilir. Bu aşamada kalmış bireylerin PPD (purified protein derivative) testleri pozitif çıkar. Gelişmesi önlenemeyen Ghon kompleksindeki basiller lenf yollarına girerek tüberkülozun tüm organlara yayılmasına neden olabilirler (miliar tüberküloz).[2][3][4]
Primer Progressif Tüberküloz
[değiştir | kaynağı değiştir]Sosyoekonomik sorunlu toplumlarda ve beslenme sorunları olan çocuklardaki primer tüberküloz odağı kolayca aktifleşebilir. Aktifleşen olgularda tüm organlara yayılma (miliar tüberküloz) ve beyin zarlarının tüberkülozu (meninjit tüberküloz) genellikle ölümle sonlanır. Primer tüberkülozun erişkin bireylerde aktifleşmesi (progressif davranış) seyrek görülür (%10). Aktifleşme genellikle akciğerin tepe noktasında (apeks) başlar. Önceleri 1–3 cm çapında, ortasında kazeöz nekroz bulunan bir lezyon biçimindedir. Nekroz çevresinde epiteloid hücreler ve Langhans dev hücreleri bulunur; bu yapıya tüberkül adı verilir (hastalığa, tüberküllerden oluşan lezyonlar içermesi nedeniyle “tüberküloz” adı verilmiştir). Tüberküllerin çevresinde lenfositler, en dışta ise bağ dokusu kuşatması vardır.[2][3][4]
Primer tüberkülozun ilerleyici (progressif) nitelik kazanmasıyla oluşan tablonun özellikleri hastanın vücut direncine ve basilin gücüne (virulans) bağlıdır. Bağışıklık sistemi sorunu olan hastalarda yüksek virulanslı bir basil enfeksiyonu özel bir pnömoni türü olan “tüberküloz bronkopnömonisi (kazeöz-jelatinöz pnömoni)”ne neden olur. Bu hastaların çoğunda, kan ve lenf dolaşımına da giren basil birçok organa yayılır (miliar tüberküloz).[2][3][4]
Sekonder Tüberküloz
[değiştir | kaynağı değiştir]
Gerileme dönemine girmiş önceki bir tüberküloz hastalığının alevlenmesi (reaktivasyon) olgusudur. Reaktivasyon ya Ghon odağının aktifleşmesi ya da dışarıdan gelen güçlü bir basilden kökenli yeni bir infeksiyonun (reinfeksiyon) sonucudur.[2][3][4] Patoloji uzmanlarının ve teknisyenlerinin otopsi reinfeksiyonları, sağlıkçıların önemli meslek hastalıklarından biridir.[6]
Risk faktörleri: Bağışıklık sistemi sorunları (HIV infeksiyonu), alkolizm, diabet, kanserler, kemoterapi ve radyoterapi tüberküloz reaktivasyonunda önemli risk faktörleridir.[2][3][4]
Hastaların bir bölümünde, akciğer dokusunun değişik bölgelerinde oluşan lezyonların ortalarındaki kazeöz nekroz bronşlara açılabilir. Öksürük ve balgamla atılan nekrotik dokuların yerinde kalan boşluklara “kavern”, bu tür lezyonların bulunduğu olgulara “aktif kavernli tüberküloz” adı verilir. “Aktif tüberküloz” olarak nitelendirilen hastalık tablosu akciğerde sınırlı kalabilir. Sistemik yayılmalarda çok sayıda organ etkilenir (miliar tüberküloz). Miliar tüberkülozda, etken lenf yollarına girmişse akciğerlerin her yerinde, kan dolaşımına girmişse çok sayıda organda (böbrek, karaciğer, beyin, vd) 1–2 mm çapında tüberküller oluşur. Örneğin beyin etkilenmelerinde, beyin tabanında oluşan “örümcek ağı” görünümündeki fibrin lifleri arasında miliar tüberküllere rastlanır. Çocuklardaki tüberkülozlarda, beyin ventriküllerinde tümör gibi kitle yapan tüberküller kümesi oluşabilir (tüberkülom).[2][3]
Tarihçe
[değiştir | kaynağı değiştir]Albert Calmette ve Camille Guérin adlı iki araştırmacı, 1920'lerin sonunda vereme karşı bir aşı geliştirmişlerdir. Bu iki araştırmacının soyadına atfen bu aşıya BCG (Bacillus Calmette-Guérin)[7] adı verilmiştir.
Semptom ve bulgular
[değiştir | kaynağı değiştir]HIV enfekte olmayanlarda sadece % 5-10 oranında tüberküloz enfeksiyonu aktif hastalığa dönüşürken buna karşılık HIV ile ko-enfekte olanlarda bu oran % 30'lara çıkmaktadır. Ekstrapulmoner TB, akciğer TB ile birlikte görülebilir.

Genel semptomlar
[değiştir | kaynağı değiştir]Sistemik belirtiler ateş, titreme, gece terlemesi, iştahsızlık, kilo kaybı ve yorgunluktur.[8] Çomak parmak da görülebilir.
Akciğerle ilgili
[değiştir | kaynağı değiştir]Göğüs ağrısı, yan ağrısı, 2 hafta ya da daha uzun süren öksürük, nefes darlığı, hemoptizi, balgam, ses kısıklığı gibi çeşitli semptom ve bulgular görülebilir.
Akciğer dışı
[değiştir | kaynağı değiştir]Akciğer dışı tüberkülozda semptom ve bulgular tutulum yerine göre geniş bir yelpazede değerlendirilir. Tüberküloz stomatiti, ağız mukozasında görülen akciğer-dışı tüberkülozlar için iyi bir örnektir.

Nedenleri
[değiştir | kaynağı değiştir]Etyoloji
[değiştir | kaynağı değiştir]Tüberküloz etkeni bir dönem Mycobacterium tuberculosis (M. hominis) ve Mycobacterium bovis olarak adlandırılmasına karşın günümüzde bu iki serotipin Mycobacterium avium suşu olduğu tespit edilmiştir. Yani insanlardaki tüberkülozis etkeni Mycobacterium avium sups. tuberculosis, sığır tüberkülozisinin etkeni ise Mycobacterium avium sups. bovis'tir. Mycobacterium türleri gram pozitif, hareketsiz, asit fast boyalara dirençli (bu yüzden Ziehl-Nielsen gibi özel metodlarla boyanırlar) basillerdir.
Risk faktörleri
[değiştir | kaynağı değiştir]5 yaş altı çocuklar,[9] HIV enfeksiyonlu kişiler,[10] silikozis, kronik böbrek yetmezliği,[11] lösemi, lenfoma, diyabet,[12] akciğer kanseri, gastrektomi, jejunoileal bypass, bağışıklığı baskılayan tedavi alanlar, ilaç bağımlılığı, sigara,[13] alkol risk faktörlerinden önemlileridir.
Mekanizma
[değiştir | kaynağı değiştir]Bulaşma
[değiştir | kaynağı değiştir]
Hastalığın bulaşmasında portörler önemli rol oynarlar. Aktif akciğer tüberkülozlu hastadan öksürük, hapşırık, konuşma, şarkı söyleme ya da tükürme gibi eylemlerle, 0,5 - 5 mikron çapında bulaşıcı damlacıklar dışarı atılır. Tek bir hapşırıkla 40.000 damlacık dışarı atılabilir. Bu partiküller havada asılı kalarak bir süre canlılıklarını korurlar. Sağlam kişilerin bu partikülleri almasıyla hastalık bulaşmış olur. On bakteri bile enfeksiyona neden olabilir. En bulaştırıcı hastalar balgam mikroskopisinde basil görülen akciğer ve larinks tüberkülozlu hastalardır. Mikroskopisinde basil gösterilemeyen hastaların bulaştırıcılığı düşüktür. Bulaşma riski en yüksek grup ise hasta ile yakın temaslılardır. Bunlar; aile fertleri, ev arkadaşları, işyeri arkadaşlarıdır. Uygun ve düzenli tedavi ile bulaştırıcılık 2-3 haftada sona erer. Bu sebeple hasta izole edilmeli ve tedavisine hemen başlanılmalıdır. Aktif ancak tedavi edilmemiş tüberkülozu olan bir kişi yılda 10-15 insana hastalık bulaştırabilir.
Patogenez
[değiştir | kaynağı değiştir]Mycobacterium tuberculosis ile enfekte olanların yaklaşık % 90'ı asemptomatik latent enfeksiyon olarak kalır, latent TB olgularınında ömürleri boyunca % 10 oranında verem hastalığına ilerleme riskleri vardır. Ancak tedavi edilmediği takdirde aktif TB olgularında ölüm oranı % 50'den daha fazladır
Enfeksiyon küçük partiküller içindeki bakterilerin alveollere ulaşmasıyla başlar. Basiller buradaki makrofajlar tarafından alınırlar ancak öldürülemezler ve makrofaj içinde çoğalmaya devam ederler. Akciğerde ilk etkilenen bölgeye Ghon odağı denir ve genellikle akciğerin üst lob alt kısmında ya da alt lob üst kısmında yerleşmiştir. Çoğunlukla enfeksiyon burada sınırlandırılır. Ancak bazı bakteriler lenf yoluyla lenf bezlerine kan yoluyla da beyin, böbrek, kemik ve vücudun diğer organlarına yayılabilirler. En az etkilenen organlar kalp, iskelet kasları, pankreas ve tiroid bezidir.
Tüberküloz, granülomatöz inflamatuar durumlardan biri olarak sınıflandırılır. Makrofajlar, T lenfositler, B lenfositler ve fibroblastlar burada görev alırlar. lenfositler, enfekte makrofajları çevreleyerek granülomları oluşturur. Granülom mikobakterilerin yayılmasını engeller ve bağışıklık sistemi hücrelerinin etkileşimi için yerel bir ortam sağlar. Bakteriler granülom içinde atıl hale gelirler ve latent enfeksiyon oluştururlar. Tüberküloz granülomlarının bir başka özelliği, tüberküllerin merkezinde anormal hücre ölümü (nekroz) gelişmesidir. Çıplak gözle doku yumuşak beyaz peynir görünümünde olduğundan kazeöz nekroz olarak adlandırılır.
Özellikleri
[değiştir | kaynağı değiştir]

Bilinen en eski hastalıklardan biri olmasına, sebebinin kesin olarak bilinmesine, 50 yıldır tedavisinin mümkün olmasına ve üstelik korunulabilir bir hastalık olmasına karşın, hâlâ dünyada en yaygın ve ölümcül bulaşıcı hastalıklardan biri olmaya devam etmekte ve yılda üç milyonu aşkın kişi verem nedeniyle kaybedilmektedir. Yerküre üzerinde yaşayan her üç kişiden birisi tüberküloz ile karşılaşmış ve onunla tanışmış durumdadır.[14] Hâlen yılda 8 milyon yeni verem hastası teşhis edilmektedir.
Türkiye gibi gelişmekte olan ülkelerde nüfusun çok büyük bir bölümü Mycobacterium tuberculosis bakterisi ile çocukluğunda karşılaşmıştır. Hastalık fark edilmeden geçirildikten sonra, bakterinin çok dirençli olması nedeniyle, vücutta uyur bir şekilde kalır. Kişinin savunma sisteminin zayıfladığı durumlarda yeniden hastalık oluşturma potansiyeline sahiptir. Hastalanan kişinin tanısı konulduktan sonra mutlaka en az 6 ay süreyle ilaç tedavisi görmesi gerekmektedir. Tedavi ile iyileşme görülen hastalar Verem Savaş Dispanseri 'ne kontrole giderler. Önceleri sık olan kontroller daha sonra hastanın durumuna göre daha seyrek olur.
Alınan etkenler öncelikle primer efekt denilen lezyonları oluşturur. Burada makrofajlar etkenleri fagosite ederek lenf dolaşımı aracılığıyla yakın lenf yumrularına götürür. Burada ise etkene karşı tekrar yangısal bir reaksiyonun oluşturduğu primer kompleks denilen yapılar oluşur. Mekanizma şöyledir: Makrofajlarca fagosite edilen etkenler yüksek virulensa ve barındırdıkları enzimler sayesinde makrofajların ölümüne neden olur. Fagosite edilen etkenlere karşı makrofaj lizozomları peroksidaz, süper oksit dismutaz ve iNOS (Nitrik oksit sentetaz) gibi reaktiflerin yanına defensin adı verilen molekülleri de üretir fakat Mycobacterium etkenlerine karşı bu işlem başarısız olur. Bunu diğer fagositlerin göçü izler. Ölen makrofajlar ve lenfostiler fagositoza devam eder ancak etkenler her defasında bu savunma hücrelerini öldürerek serbest kalır. Bunu izleyen süreçte majrofajların salgıladığı Growth faktörleri ve fibronektik gibi mediatörler bölgeye fibrosit göçünü sağlar. Fibrositler fibrin ve bağ doku üretmeye başlayarak etkeni kapsül içinde (tüberküloz granülomu, Ghon fokusu) sınırlandırmaya çalışır. Tüm bunlar süregelirken granülomun merkezinde nekrotik yani ölü hücrelerden oluşan bir alan vardır. Burada post disftrofik kalsifikasyon sonucu kalsiyum tuzları çöker. Tipik olgunlaşmış bir granülom şunları içerir; merkezde kalsifiye alan, bunun etrafında kazefikasyon nekrozu geçirmiş savunma hücreleri, nekrotik kuşakta histopatolojik tanıda önem taşıyan Langhans tipi dev hücreleri ve en dışta bağ doku kapsülü.
Teşhisi
[değiştir | kaynağı değiştir]

Hastalığın teşhisi balgamın özel boyalar ile boyandıktan sonra, mikroskopta muayenesi sonunda, hastalık etkeni olan Mycobacterium tuberculosisin gösterilmesi ile konulur. Ayrıca balgamın özel işlemlerden geçirildikten sonra kültüre ekilmesi sonucu, kültürde üremesi de tanıyı kesinleştirir. Bazen, balgam muayenesinde hastalık etkeni görülemez iken, kültürde üreyebilmektedir. Balgam muayenesi hemen sonuç verirken, kültür sonucu iki ay gibi bir süre sonunda elde olunmaktadır. Bazı kültür tekniklerinde daha kısa sürede sonuçlar alınabilmektedir.
Akciğer grafisi en çok görülen form olan akciğer tüberkülozunun tanısında diğer önemli bir testtir. Ayrıca hastalık etkeni ile karşılaşılıp karşılaşılmadığını gösteren PPD testi ya da TDT denilen tüberküloz deri testi yapılır.
Hastalığın sık görülen formlarında balgamın mikroskop altında muayenesi, kültüre ekilmesi, akciğer filmi tanı için çoğunlukla yeterlidir. Ancak bakteriyolojik muayene yapmadan, sadece akciğer filmi ile tanı konulması yeterli değildir.
Tarama
[değiştir | kaynağı değiştir]Tüberküloz taramalarında amaç yüksek riskli grupların taranmasıdır. Bu grupta; sağlık çalışanları, verem hastalarının temaslıları, cezaevlerinde kalanlar ve bağışıklığı baskılayan herhangi bir hastalığı olanlar yer alır. Bunun yanında huzurevinde kalanlar, göçmenler, mülteciler, evsizler, alkolikler, ilaç bağımlıları da risk grubu olarak kabul edilir.
Tarama amacıyla akciğer grafileri ve tüberküloz cilt testi kullanılır. Bunlarda patoloji saptananlar ya da semptomu olanlardan balgamda basil araştırılması ve daha ileri incelemeler yapılır.
Tedavisi
[değiştir | kaynağı değiştir]Tüberküloz yüksek ihtimalle başarıyla tedavi edilebilen bir hastalıktır. Tedavide rifampisin, izoniazid, pirazinamid ve etambutol içeren antibiyotikler kullanılır. Tedavinin ilk iki ayında bu dört ilaç kullanılmaktadır. İki aydan sonraki dört ayda rifampisin ve izoniazid kullanılmaktadır. İlaç tedavisi, tüberküloz tiplerine ve hastanın durumuna göre değişiklik göstermekle birlikte genellikle 6 ay ile 9 ay arasında sürmektedir.[15][16] Tedavi süresi; tüberküloz basilinin tuttuğu organ, dirençli basille enfekte olma durumu, nüks ya da kronik vaka olması, eşlik eden diğer hastalıkların varlığı ve hastanın diğer özellikleri dikkate alınarak düzenlenir.
Dış bağlantılar
[değiştir | kaynağı değiştir]- CDC verem sayfası12 Mayıs 2016 tarihinde Wayback Machine sitesinde arşivlendi.
- Dünya Sağlık Örgütü sayfası24 Ocak 2012 tarihinde Wayback Machine sitesinde arşivlendi.
- WHO Türkiye verem raporu
Kaynakça
[değiştir | kaynağı değiştir]- ^ "Arşivlenmiş kopya". 2 Temmuz 2014 tarihinde kaynağından arşivlendi. Erişim tarihi: 18 Şubat 2014.
- ^ a b c d e f g h Kumar V, Abbas AK, Aster JC. Robbins and Cotran Pathologic Basis of Disease. 9th edt., Elsevier Saunders, Philadelphia, 2015
- ^ a b c d e f g h Goljan EF. Rapid Review Pathology. 5th edt., Elsevier, Philadelphia, 2019
- ^ a b c d e f g Mason R, Broaddus VC, Martin T, et al. Murray and Nadel's Textbook of Respiratory Medicine, 5th Edition, Saunders, Philadelphia, 2010
- ^ "Arşivlenmiş kopya". 19 Mayıs 2016 tarihinde kaynağından arşivlendi. Erişim tarihi: 19 Ocak 2012.
- ^ Lucas S. Autopsies on people with high-risk infections. In: Burton JL, Rutty G (eds). The Hospital Autopsy: A Manual of Fundamental Autopsy Practice (3rd edition). Hodder Arnold, London, 2010
- ^ "Arşivlenmiş kopya". 10 Mart 2014 tarihinde kaynağından arşivlendi. Erişim tarihi: 19 Ocak 2012.
- ^ "Arşivlenmiş kopya". 15 Ocak 2012 tarihinde kaynağından arşivlendi. Erişim tarihi: 23 Ocak 2016.
- ^ Comstock GW, Livesay VT, Woolpert SF. The prognosis of a positive tuberculin reaction in childhood and adolescence. Am J Epidemiol. 1974; 99: 131-8.
- ^ Wood R, Maartens G, Lombard CJ. Risk factors for developing tuberculosis in HIV-1-infected adults from communities with low or very high incidence of tuberculosis. J Acquir Immune Defic Syndr 2000; 23:75-80.
- ^ Andrew OT, Schoenfeld PY, Hopewell PC, et al. Tuberculosis in patients with end-stage renal disease. Am J Med 1980;68:59-65
- ^ Horwitz O. The risk of tuberculosis in different groups of the general population. Scand J Respir Dis 1970: 72 (suppl):55-60.
- ^ Maurya V, Vijayan VK, Shah A. Smoking and tuberculosis: an association overlooked. Int J Tuberc Lung Dis 2002;6:942-51.
- ^ "Arşivlenmiş kopya". 29 Aralık 2011 tarihinde kaynağından arşivlendi. Erişim tarihi: 25 Ocak 2012.
- ^ Tüberküloz Tanı ve Tedavi Rehberi (PDF). ISBN 978-975-590-717-8.
- ^ "Veremin Tedavisi Var Mı?". Erişim tarihi: 20 Ocak 2024.
| Sınıflandırma | |
|---|---|
| Dış kaynaklar |


 French
French Deutsch
Deutsch