Лейшманіози — Вікіпедія
| Лейшманіози | |
|---|---|
 Leishmania tropica — один із збудників шкірного лейшманіозу | |
| Спеціальність | інфекційні хвороби |
| Симптоми | виразка, виразка порожнини ротаd, гарячка, спленомегалія, анемія і гепатомегалія |
| Причини | Лейшманія, Leishmania donovani, L. infantumd, Leishmania braziliensisd, L. mexicanad, L. majord і L. tropica |
| Метод діагностики | фізикальне обстеження, ІФА, ПЛР, гематологія і Фарбування за Романовським—Гімзою |
| Препарати | ітраконазол[1], кетоконазол[1], пентамідин[1], мілтефозінd і паромоміцин |
| Класифікація та зовнішні ресурси | |
| МКХ-11 | 1F54 |
| МКХ-10 | B55 |
| DiseasesDB | 3266 |
| MedlinePlus | 001386 |
| eMedicine | emerg/296 |
| MeSH | D007896 |
| | |
Лейшманіо́зи (лат. Leishmaniasis) — група протозойних природно-осередкових трансмісивних хвороб людини й тварин, спричинених різними видами найпростіших роду Leishmania і поширених у тропічних та субтропічних країнах. Характеризується переважним ураженням внутрішніх органів (вісцеральний лейшманіоз) або слизових оболонок і шкіри (шкірний лейшманіоз). Належать до групи забутих тропічних хвороб. У світі щорічно виникає від 700 тисяч до 1 млн нових випадків цих захворювань.
Лейшманіози відомі здавна. Вдалося виділити мітохондріальну ДНК Leishmania donovani з давньоєгипетських мумій Середнього царства.[2] Ймовірно це захворювання поширилося з стародавньої Східної Африки через Близький Схід до Індії.[3][4][5][6]
У 1977 році відбулася велика епідемія вісцерального лейшманіозу в Індії (північний Біхар). Тоді захворіло близько 70000 осіб. Термін кала-азар походить з хінді й означає «чорна шкіра».
Групу хвороб названо на честь шотландського патолога Вільяма Буга Лейшмана, який першим знайшов патологічні утворення (тільця) в селезінці хворих на вісцеральний лейшманіоз.
Їх спричинюють найпростіші з роду Leishmania, види яких мають значну морфологічну схожість. Їх наразі знайдено близько 20. Основні види ― це Leishmania donovani, L. tropica, L. mexicana, L. brasiliensis. Лейшманії можуть перебувати в двох стадіях — амастигота (а + грец. mastigos — бич, батіг, тобто «без бича», безджгутикова, внутрішньоклітинна) і промастигота (джгутикова). Амастиготи є паразитами клітин системи мононуклеарних фагоцитів (СМФ) хребетних. Джгутикова стадія існує в організмі москітів-переносників. Паразитуючи в організмі хребетних, лейшманії піддаються значним морфологічним змінам, набуваючи форми яйцеподібних або округлих нерухомих амастигот, які розташовані, зазвичай, внутрішньоклітинно, переважно у макрофагах (до 100), клітинах сполучної тканини. Промастигота має веретеноподібну будову — джгутик відходить від переднього кінця паразита. За допомогою джгутика здійснюється активний рух паразита.
Лейшманії можуть рости на штучних живильних середовищах, а також на курячому ембріоні і культурі тканин. Слід врахувати, що лейшманії мають певну спільність антигенів з мікобактеріями і трипаносомами, що може бути причиною діагностичних помилок при проведенні серологічних реакцій. Окремі штами лейшманій адаптовані до різних видів тварин і володіють різноманітною тропністю до різних органів і тканин.
Детальніші відомості з цієї теми ви можете знайти в статті Лейшманія.
Джерело інфекції і резервуар при вісцеральному лейшманіозі — собаки, а також дикі тварини з родини псових (шакали, лисиці) і хвора людина. Джерело інфекції і резервуар при шкірному лейшманіозі міського типу — хворі люди і собаки. Джерело лейшманіозу сільського типу — різні види гризунів (велика та червонохвоста піщанки, ховрахи, щури тощо). Резервуар лейшманіозів Америки — дрібні лісові гризуни, мавпи, лінивці тощо. Вважають, що всі лейшманіози, за винятком шкірного лейшманіозу, який спричинює L. tropica, й вісцерального лейшманіозу, які спричинює L. donovani, є зоонозами.

Виділяють осередки щкірного лейшманіозу сільського типу (основне джерело і резервуар — дикі тварини) і міського (основне джерело і резервуар — собаки). Вісцеральний лейшманіоз поширений у регіонах тропічного і субтропічного клімату, а от північніше він зустрічається у вигляді спорадичних випадків переважно у Середній Азії, Закавказзі та Південному Казахстані. Шкірний лейшманіоз зоонозного (сільського) типу зустрічається в Узбекистані, Казахстані, Таджикистані, Туркменістані, також поширений в країнах Африки, Азії, Центральної та Південної Америки, шкірно-слизовий лейшманіоз — в країнах Америки (Мексика, Гондурас, Гватемала, Венесуела, Бразилія, Перу, Аргентина тощо). Сезонність лейшманіозу пов'язана з біологією переносників. Особливо висока захворюваність серед осіб, які приїхали в ендемічний осередок.
Основним механізмом передавання лейшманіозів є трансмісивний. Специфічними переносниками лейшманіозів Старого Світу є різні види москітів, що відносяться до роду Phlebotomus, у Південній Америці — москіти з роду Lutzomyia. Це невеликі двокрилі комахи завдовжки 1,2-5 мм, їхні місця розмноження — нори гризунів, підпілля житлових приміщень, звалища сміття, гнізда птахів, тріщини скель, печери. У тропічних країнах москіти зустрічаються весь рік, в Середній Азії — теплої пори року починаючи з травня. Кров'ю тварин і людини харчуються тільки самки. Амастиготи, що потрапили до шлунку москіта, за декілька годин перетворюються на промастиготи, які розмножуються в кишечнику і на 4–5-у добу скупчуються у глотці. Заразливими москіти стають через 5–8 діб після всмоктування у шлунок інфікованої крові. Лейшманії зберігаються в організмі комахи все його життя. Хворий не є заразним для здорових людей за відсутності переносника.
У 1950-х роках чисельність москітів значно зменшилась через використання інсектицидів (головним чином ДДТ) проти комарів роду Анофелес, переносників малярії. У XXI-му столітті популяція відновила свою первісну кількість, внаслідок чого знову почастішали випадки захворювання на лейшманіози у людей і тварин.
Рівень захворюваності у людей і собак залежить від локальної популяції москітів, чисельності комах і притаманному їм ступеню кусючості. Бідність і неправильне харчування відіграють головну роль у підвищеній сприйнятливості до лейшманіозу. Посилений видобуток деревини, будівельні дамби, розширення оброблюваних площ, створення нових схем зрошення, розширення будівництва доріг у первинних лісах, таких як амазонські, продовження широкомасштабної міграції з сільських у міські райони та тривала швидка урбанізація у всьому світі — одні з головних причин надмірного розмноження москітів.
Захворюваність лейшманіозами у собак місцями є дуже високою. Так в Андалузії інфіковано близько 42 % собак, на Сицилії — близько 80 %.
Разом з основним трансмісивним механізмом передачі, в окремих випадках можливі й деякі інші механізми: гемоконтактний — при переливанні інфікованої крові, статевому контакті з хворим на вісцеральний лейшманіоз. В експерименті доведено можливість зараження при втиранні в шкіру розтертих заражених москітів. Тварини можуть заражатися, поїдаючи тушки хворих тварин. В ендемічних районах особлива група ризику — ВІЛ-інфіковані та люди, що одержують імуносупресивну терапію.
При вісцеральному лейшманіозі патогенез і патологоанатомічна картина істотно не відрізняється для різних географічних підвидів, маючи незначні окремі особливості. Воротами інфекції служить шкіра. На місці укусу зараженим москітом через декілька днів (або тижнів) виникає невелика папула або виразка. Тут й відбувається первинне розмноження лейшманій. Потім лейшманії гематогенно поширюються по всьому організму і фіксуються в органах системи мононуклеарних фагоцитів (СМФ). Там йде активне розмноження і накопичення амастигот, що періодично надходять у кров. Розмноження лейшманій у клітинах СМФ приводить до пошкодження органів, виявляється збільшенням і порушенням функцій печінки, селезінки, лімфатичних вузлів, ураженням кісткового мозку і травного тракту. В органах СМФ розвиваються некротичні і дегенеративні процеси, виявляється скупчення лейшманій, відбувається розростання сполучної тканини. При прогресуванні захворювання формується псевдосиндром Банті (спленомегалія, гіпопластична анемія, порушення кровообігу в селезінковій і ворітній венах); в печінці — фіброз і формування цирозу. Практично у всіх органах, куди проникають макрофаги, що містять лейшманії, виявляються паразити (серце, надниркові залози, кишечник), в окремих випадках можуть бути причиною виразок (тонкий кишечник, слизова рота, носа, мигдалин). Продукти метаболізму і загибелі лейшманій приводять до розвитку інтоксикації. Ураження кровотворних органів приводить до вираженої гіпергамаглобулінемії, лейкопенії за рахунок зниження числа гранулоцитів і прогресуючої анемії. Зменшується тривалість життя лейкоцитів і тромбоцитів. Дуже страждає імунна система, на яку впливають як самі лейшманії, так і продукти їхнього метаболізму і розпаду. У ході паразитарного процесу відносно повільно накопичуються специфічні антитіла. Разом з виробленням антитіл на специфічні антигени лейшманій, відбувається утворення аутоантитіл. Таким чином, в патогенезі вісцерального лейшманіозу значне місце займають імунопатологичні процеси. Імунні комплекси здійснюють додаткову дію, що пошкоджує нирки. Виникнення, перебіг і результат вісцерального лейшманіозу багато у чому залежить від стану імунної системи та функції Т-лімфоцитів. Якщо стимуляція клітинного імунного захисту була достатньою, то лейшманії знищуються повністю або захворювання перебігає субклінічно, якщо слабкою — розвивається симптомна хвороба. Можлива тривала безсимптомна присутність лейшманій в організмі зараженого, що реєструється переважно в країнах Південної Європи, а захворювання може розвинутися на тлі імунодефіциту. Співвідношення безсимптомних і клінічно виражених форм доходить до 5:1. До лейшманіозу особливо схильні люди, які страждають якими-небудь хронічними захворюваннями, дефіцитом харчування. Частою супутньою інфекцією виступає туберкульоз. Захворювання має схильність до затяжного і хронічного перебігу. У прибулих контингентів захворювання перебігає гостріше з частим розвитком ускладнень. Клінічне одужання не завжди свідчить про повне звільнення організму від лейшманій. Іноді (саме при індійському варіанті вісцерального лейшманіозу) розвиваються лейшманоїди (множинні невеликі вузлики на шкірі, що містять лейшманії), які зберігаються впродовж років і навіть десятки років. Після перенесеного захворювання імунітет формується проти гомологічного штаму, перехресного імунітету зазвичай немає. Реінфекція можлива за наявності імунодефіциту.
При лейшманіозу шкіри в місці інокуляції промастиготи паразитів швидко проникають у макрофаги, в яких, перетворюються на амастиготи, починають активно розмножуватися. Внаслідок активного розмноження лейшманій у місці їхнього проникнення виникають специфічні гранульоми (лейшманіоми), що містять плазматичні клітини, нейтрофіли, лімфоїдні елементи. При руйнуванні лейшманій продукти їхнього розпаду безпосередньо діють на оточуючі тканини. Кровоносні судини в місці інфільтрату і за його межами розширені, спостерігається набухання і проліферація їхнього ендотелію, іноді — васкуліт з подальшою облітерацією судин. Виникає набряк поверхневого шару шкіри, пошкодження колагену і еластину, а у ряді випадків — їх некроз. У формуванні некрозу велика роль належить імунним комплексам. Надалі відбувається елімінація паразитичних клітин, з'являються епітеліоїдні і гігантські клітки Лангханса. Процес розвитку лейшманіоми складається з трьох стадій: папули, виразки і рубцювання. При шкірному лейшманіозі рано формується клітинна гіперчутливість сповільненого типу, більш поступове наростання її активності сприяє розвитку дифузного шкірного лейшманіозу. У зоні ураження виявляється велика кількість інвазованих макрофагів і незначне число лімфоцитів. Надалі з первинного вогнища можливе поширення збудників гематогенно і лімфогенно з розвитком лімфангітів і лімфаденіту. При потраплянні лейшманій в кров'яне русло пошкодження внутрішніх органів не відбувається, оскільки ці збудники не мають вісцеротропності. Ураження внутрішніх органів пов'язане з приєднанням вторинної інфекції та імунопатологічними процесами.
Іноді розвиваються дифузно-інфільтруючі лейшманіоми з великою зоною ураження (частіше на кистях, стопах) і без схильності до виразок та утворення рубців. Для них характерні крупніші, різко обмежені вогнища, що утворюються внаслідок злиття близько розташованих одна до однієї папул. Шкіра на цих ділянках різко інфільтрована і у 3-10 разів товще нормальної, червона, лущиться, гладка або злегка горбиста. На загальному інфільтраті можуть бути розкидані окремі невеликі виразки. Причина розвитку дифузного шкірного лейшманіозу — дефект клітинного імунітету. Після проведеного лікування часто розвиваються рецидиви, що вимагають повторного лікування.
При шкірно-слизовому лейшманіозі в процес можуть залучатися слизові оболонки носа і носоглотки, що нерідко приводить до пошкодження піднебіння і хрящів носа. Наразі мало вивчене питання, чому, не дивлячись на виражену клітинну гіперчутливість і наявність циркулюючих антитіл, не завжди відбувається самостійне припинення патологічного процесу. Одужання більшою мірою обумовлено клітинним імунітетом, яке закінчується формуванням стійкого імунітету до певного штаму лейшманій. Багато питань імунопатогенезу шкірного та шкірно-слизовому лейшманіозу знаходиться у стадії вивчення. Наприклад, дотепер достеменно невідомо, чи є імунітет, що сформувався, стерильним.
Існує поділ лейшманіозів за клінічно-географічними факторами на:
- Середземноморський вісцеральний лейшманіоз
- Американський шкірно-слизовий лейшманіоз
- Індійський кала-азар
За переважаючим хазяїном розрізняють:
- Антропонозний шкірний лейшманіоз
- Зоонозний шкірний лейшманіоз
Хоча існує велика кількість географічних підвидів лейшманіозів, але згідно з МКХ-10 виділяють:
- В55 Лейшманіози;
- В55.0 Лейшманіоз вісцеральний;
- В55.1 Лейшманіоз шкіри;
- В55.2 Лейшманіоз шкірно–слизовий;
- В55.9 Лейшманіоз неуточнений;
Клінічно виділяють при цьому:
- Перебіг: гострий, підгострий, хронічний, латентний, субклінічний.
- Період: початковий, маніфестний, термінальний (кахектичний).
- Ступінь тяжкості: легкий, середньої тяжкості, тяжкий.
Діапазон форм поширюється від спонтанно самовиліковуваних поодиноких виразок до летальних генералізованих форм захворювання. У світі розрізняють 3 основні клінічні форми лейшманіозів [Архівовано 20 січня 2022 у Wayback Machine.].
У початковому періоді спостерігаються загальна слабкість, зниження апетиту, адинамія, невелике збільшення селезінки. Нерідко зміни в місці укусу москіта (первинний афект) проглядаються хворим.
У періоді розпалу з'являється гарячка — кардинальний прояв вісцерального лейшманіозу. Температурна крива зазвичай хвилеподібна. Підйоми температури тіла до 39-40°С замінюються ремісією. Тривалість гарячки — від декількох днів до декількох місяців. Тривалість ремісії — від декількох днів до 1-2 міс.
Збільшення та ущільнення печінки і селезінки ― постійні ознаки вісцерального лейшманіозу. Селезінка часто може займати велику частину черевної порожнини. Збільшення розмірів селезінки відбувається швидкими темпами, особливо на 3-6-й місяці хвороби, потім вона збільшується повільніше. Збільшення печінки зазвичай менш значуще. При пальпації селезінка і печінка щільні, але безболісні. Біль розвивається лише при розвитку периспленіту і перигепатиту (запалення зовнішніх капсул цих органів). Поява асциту і набряків можлива через портальну гіпертензію, чому також сприяє гіпоальбумінемія. Відбуваються порушення функції травної системи, що проявляється діареєю.
Внаслідок збільшення печінки, селезінки серце зміщається праворуч, тони його стають глухими, визначається тахікардія як в період гарячки, так і в періоди ремісії, артеріальний тиск зазвичай понижений. По мірі розвитку анемії та інтоксикації ознаки серцевої недостатності наростають.
У патологічний процес залучаються як периферичні, так і вісцеральні лімфовузли з розвитком мезаденіту, бронхоаденіту, хоча при індійському варіанті вісцерального лейшманіозу лімфаденіт не є частим.

Шкіра зазвичай стає блідою із земляним відтінком. При індійському варіанті вісцерального лейшманіозу вона може поступово набувати темного, майже чорного кольору (звідси назва «чорна хвороба»), що зв'язано, мабуть, зі зниженням функції надниркових залоз, що відбувається через гематогенне занесення лейшманій у кору цих залоз. Іноді відбувається геморагічний синдром. Волосся втрачає блискучість, стає ламким і сухим. Відбувається зниження маси тіла. Можливий некроз мигдаликів, слизових оболонок рота, ясен. Може приєднуватися вторинна інфекція, виникати інфаркт селезінки. У 10 % хворих на індійський варіант вісцерального лейшманіозу можуть розвинутися шкірні лейшманоїди, що містять у собі лейшманії, які можуть зберігатися в них упродовж років і навіть десятиріч. Таким чином, хворий з шкірним лейшманоїдом є сталим резервуаром збудника і джерелом інвазії москітів на довгі роки. У термінальному періоді розвивається кахексія, м'язовий тонус різко понижений, шкіра потоншується, через черевну стінку чітко проступають контури сильно збільшених селезінки й печінки.
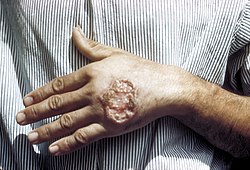
При цій формі інкубаційний період триває від 2–4 місяців до 1-2 років, можливо подовження інкубації навіть до 4–5 років. Спостерігаються такі послідовні клінічні зміни:
- первинна лейшманіома, що проходить стадії папули, виразки, рубцювання;
- послідовна лейшманіома;
- дифузно-інфільтрируюча лейшманіома;
- туберкулоїдні (люпоїдні) шкірні прояви.
Останні дві форми частіше виникають при антропонозному типі лейшманіозу шкіри.
Лейшманіоз шкіри починається малопомітною папулою діаметром 2–3 мм, яка майже не підносяться над рівнем здорової шкіри, без видимих запальних змін і може якийсь час бути непомітною. При антропонозному лейшманіозі шкіри забарвлення папули злегка буре, в центрі є невелика центральна ямка, що часто заповнена сухою лускою, як кіркою. Упродовж 3–6 місяців папула збільшується в розмірах і досягає 5–10 мм, шкіра над нею стає буро-червоною, покривається лусковою кіркою, при видаленні якої утворюється виразка, що має круглу форму, гладке або дрібнозернисте дно, покрите гнійним нашаруванням. Навколо виразки утворюється інфільтрат, при розпаді якого розміри виразки неквапливо збільшуються, виділення незначне, краї підриті та нерівні. Ще через 2-4 місяці починається поступове рубцювання виразки, яке закінчується приблизно за рік від початку хвороби (звідси і народна назва — «годовик»[7]), іноді затягується до 1,5–2 років (можливо і більш при порушенні імунітету). Далі на місці виразки залишається рубець, спочатку рожевий, потім блідий, атрофічний. Кількість виразок — від 1 до 3 (може бути до 10), розташовуються вони звичайно на відкритих ділянках шкіри, доступних москітам (обличчя, руки). При абортивному перебігу папули можуть поступово розсмоктуватися і зникати майже безслідно за декілька місяців від їх появи.
При зоонозних варіантах лейшманіозу шкіри формування виразки, рубцювання лейшманіоми відбувається швидше. Зазвичай папула в цьому випадку відрізняється значною величиною, яскраво червоним кольором, наявністю набряку в центрі та й навкруги нього, швидким збільшенням, іноді нагадує фурункул у стадії інфільтрації, відрізняючись від нього більшою м'якістю і малою болючістю. Після появи виразка швидко збільщується за рахунок некротизації інфільтрату по периферії. Одиничні виразки іноді бувають величезними, діаметром 5-15 см і більш. При цьому типі лейшманіозу число виразок може досягати декількох десятків і сотень (множинні лейшманіоми), розміри кожної виразки невеликі. Характерний розвиток звичайно болючого регіонарного лімфаденіту. На 2−3 місяці після формування виразок вони поступово очищаються, розростається грануляція, нагадуючи папілому. Інфільтрат зменшується. Після відторгнення надмірної грануляції залишається характерна шорстка поверхня, на якій з'являються острівці епітелізації (частіше з центру виразки). Не дивлячись на відмінність уражень шкіри при антропонозному («суха виразка») і зоонозному («мокра виразка») варіантах лейшманіозу шкіри, клінічно важко провести їх розмежування.
Існують особливості географічних підвидів лейшманіозу шкіри. Так при «виразці збирачів каучуку», що реєструється в лісових районах івнічної, Центральної та Південної Америки, у 50 % хворих уражаються вушні раковини, що надалі призводить до їх спотворення. При «амазонському лейшманіозі» хвороба проявляється у вигляді одиничних або нечисленних виразок на нижніх кінцівок, що пояснюється тим, що переносник-москіт літає низько над землею (до 1 метра).
Ймовірно через імунодефіцит у 10 % випадків після перенесеного антропонозного шкірного лейшманіозу розвивається повільний хронічний туберкулоїдний (люпоїдний) шкірний лейшманіоз, коли невеликі папули зливаються, утворюючи велику, нерівну поверхню. Поверхня папул зазвичай гладка, блискуча, іноді покрита тонкими лусками. Окремі папули можуть перетворитися на виразки з утворенням по краях нових папул, а на місці виразок зрештою формуються рубці. Для папули туберкулоїдного шкірного лейшманіозу, як для вовчакової люпоми, характерна ознака «печеного яблука», яка виявляється в тому, що при натисненні на папулу скляним шпателем червоність зникає, а залишається буре забарвлення, що нагадує колір печеного яблука. У більшості випадків папули не покриваються виразками, існують тривалий час (20 років і більше), розсмоктуються з формуванням атрофічного рубця.
Лейшманіоз шкіри та слизових оболонок (відомий у південній Америці як ута і еспундія). Характеризується схожими з іншими шкірними лейшманіозними ураженнями, але приблизно у 80 % хворих через 1-2 роки після появи виразок на шкірі наступає генералізація інфекції з розвитком деструктивних змін у слизових оболонках носа, глотки, гортані; можуть уражатися не тільки слизові оболонки, але й хрящі. Навіть після загоєння шкірних виразок ураження слизових оболонок можуть прогресувати, супроводжуватися гіперплазією навколишньої тканини, руйнуванням носової перегородки, хрящів гортані та трахеї, приводити до спотворення обличчя, інвалідізації хворого. Часто спостерігається ураження судин і регіонарних лімфовузлів. При типовому перебігу загальний стан залишається відносно задовільним. Неліковані випадки майже завжди зрештою закінчуються летально.
Клінічні критерії діагностики:
- перебування в ендемічній зоні;
- тривала, хвилеподібна, неправильна гарячка, яка не піддається лікуванню антибактеріальними препаратами;
- генералізований лімфаденіт, збільшення печінки і селезінки (спленогепатомегалія);
- помірна інтоксикація;
- темне забарвлення шкіри, часто — петехіальний висип, кровотечі;
- схильність до хронічного перебігу з рецидивами і загостреннями;
- прогресуюча кахексія;
- розвиток лейшманоїдів;
Лабораторні критерії діагностики:
У клінічному аналізі крові визначається значне зниження кількості еритроцитів, вмісту гемоглобіну, кольорового показника. Характерні пойкилоцитоз, анізоцитоз, анізохромія. Виявляється значна лейкопенія, нейтропенія при відносному лімфоцитозі. Постійна ознака — анеозинофілія. Лейкопенія супроводжується тромбоцитопенією. Здатність крові згущуватися та резистентність еритроцитів понижені. ШОЕ різко підвищується до дуже високих цифр.
Специфічні методи діагностики:
Клінічний діагноз вісцерального лейшманіозу, як правило, підтверджується паразитологічно. Лейшманії виявляються в крові (мазок, товста крапля). Найнадійніший метод — вивчення пунктатів кісткового мозку, селезінки або печінки, де лейшманії легко виявляються (фарбування за Романовським—Гімзою або за Браун-Гоппсом). Проводиться також посів пунктату для отримання культури збудника (поживне середовище Шнейдера або NNN). Іноді вдаються до трепанобіопсії клубової кістки, біопсії лімфовузлів. З успіхом використовуються РІФ, ІФА, РЗК, РЛА з антигеном з культури лейшманій, з рекомбінантним К39 антигеном, біологічна проба (зараження хом'яків). Треба мати на увазі, що майже у половини хворих на ВІЛ-інфекцію і вісцеральний лейшманіоз результати серологічних тестів бувають негативними. Все більше для діагностики застосовується ПЛР.
Допомогу в постановці діагнозу в ендемічних вогнищах надає найпростіша реакція на виявлення гіпергамаглобулінемії, присутньої у хворих з вісцеральним лейшманіозом — поява білого забарвлення сироватки, що містить підвищену концентрацію γ-глобуліну, при змішуванні її з 40 % формаліном ― реакція Нейпіра. Однак наразі частіше проводять електрофоретичне дослідження протеїнограми. Шкірний тест Монтенегро не має особливого діагностичного значення для верифікації гостроти процесу, адже він може бути позитивним або негативним при дермальному лейшманоїді й використовується для ретроспективної діагностики у зв'язку з тим, що стає позитивним не раніше ніж через 6 місяців після одужання.
При шкірному та шкірно-слизовому лейшманіозі клінічні критерії:
- факт перебування на ендемічній території;
- характерні специфічні ураженнях шкіри і слизових оболонок (динаміка розвитку, відсутність болю, гарячки, інтоксикації, виражених гематологічних зрушень, вісцеральних уражень).
Загально-лабораторні дослідження неінформативні.
Для специфічної діагностики матеріал для мікроскопічного дослідження слід брати з краю ураження або інфільтрату. Елементи тканини і серозну рідину використовують для приготування мазка, фарбуючи за Романовським—Гімзою або за Браун-ХГоппсом. Отриманий матеріал слід культивувати на середовищі NNN або Шнайдера. У деяких випадках лейшманії можуть бути висіяні з крові, пунктату кісткового мозку за відсутності вісцерального ураження. Якщо лейшманії знайти не вдається, допоміжним методом служать серологічні реакції — РЗК, РІФ, ІФА, РЛА, шкірний тест Монтенегро (через 3 місяці від початку хвороби).
Зауважте, Вікіпедія не дає медичних порад! Якщо у вас виникли проблеми зі здоров'ям — зверніться до лікаря. |
При лікуванні хворих необхідно проводити постійний контроль ефективності лікування. Слід ізолювати хворих від інших пацієнтів, які могли стати причиною виникнення різних додаткових інфекцій у хворих на вісцеральний лейшманіоз. Необхідне посилене харчування з достатньою кількістю білків і вітамінів, оскільки хворі нерідко кахектичні.
В Україні єдиним наразі дозволеним протилейшманіозним препаратом є амфотерицин В. У світі він рекомендується за відсутності ефекту від препаратів сурми або за наявності тяжкого перебігу. Амфотерицин В призначається за розрахунком 0,25–1 мг/кг ваги тіла, препарат вводять повільно внутрішньовенно в 5 % розчині глюкози щодня або через день. Курс лікування триває до досягнення курсової дози 20 мг/кг.
У світі рекомендують для етіотропного лікування першої лінії будь-яких форм вісцерального лейшманіозу застосовувати препарати 5-валентної сурми: натрію стібоглюконат або меглумін антімонат. Внутрішньовенне введення проводять повільно, впродовж 5-10 хвилин, краще за допомогою помпи. Можливо розведення добової дози в 50-100 мл 5 % глюкози або декстрози для внутрішньовенного крапельного введення. Розрахунок добової дози в середньому складає 20 мг/кг (з розрахунку по сурмі). Ін'єкції здійснюються щодня, курс — до 30 днів. При рецидиві захворювання курс повторюють через 14-добовий інтервал.
Для лікування вісцерального лейшманіозу також застосовують як препарати другої ланки: пентамідін ізотіонат — 4 мг/кг через день упродовж 11 тижнів; паромоміцин — по 15 мг/кг щодня внутрішньом'язово протягом 30 днів, амінозідін, який, до речі, можна вводити одночасно з препаратами 5-валентної сурми різними шприцами у різні місця.
Перший пероральний препарат для лікування вісцерального лейшманіозу — мілтефозін, зареєстрований в Індії після проведення повноцінних випробувань. Передбачається, що цей препарат замінить препарати 5-валентної сурми і амфотеріцін В як ліки першої лінії. ВООЗ вважає доцільним використовування мілтефозіна у всіх високоендемічних країнах.
Крім специфічних засобів, необхідна патогенетична терапія і профілактика приєднання бактерійної інфекції. Слід використати препарати заліза і фосфору (для прийому всередину), вітамін B12, повноцінне харчування, збагачене тваринним білком і вітамінами. При вираженій анемії проводять переливання еритроцитарної маси; при кровотечі проводиться гемостатична терапія; при виникненні або загрозі бактерійних ускладнень — антибіотики. Якщо гематологічні показники досягають критичних величин, лікування виявляється неефективною, то застосовується операція відчаю — спленектомія.
В Україні для лікування шкірного лейшманіозу зареєстрований тільки амфотерицин В. У світі за рекомендаціями ВООЗ при шкірному лейшманіозі, як і при вісцеральному лейшманіозі, використовуються препарати 5-валентної сурми до клінічного і паразитологічного одужання. Курс — 12-20 днів у тих же дозах, як і при вісцеральному та шкірно-слизовому лейшманіозі, рецидивуючих формах — не менше 30 днів. І лише за відсутності ефекту застосовуються амфотеріцин В або пентамідін. При окремих варіантах лейшманіозу певну ефективність показали флуконазол, кетоконазол, ітраконазол, дапсон, ситамаквін, алопурінол. Як і при вісцеральному лейшманіозі, жоден метод лікування не дає гарантії повного одужання, виникнення рецидивів можливе в різні терміни по закінченню лікування.
Через нестійкість лейшманій до високої та низької температури певний ефект при лейшманіозу шкіри надає місцеве прогрівання шкіри (до 40-41°С) у вигляді гарячих ванн протягом багатьох місяців. При неускладнених поодиноких шкірних ураженнях застосовується кріотерапія сеансами по 15-20 секунд протягом 1-2 тижнів. Хірургічне лікування вогнищ у розпалі хвороби не рекомендується, проте після специфічного лікування виникає іноді необхідність в проведенні корегуючого хірургічного втручання (косметичні та пластичні операції).
Загальна профілактика полягає в ранньому виявленні, ізоляції, госпіталізації і лікуванні хворих, контролі якості лікування, захисті людей від нападу москітів і боротьбі з ними. Захист людей від нападу москітів і боротьба з ними відбувається знищенням місць їх виплоду, застосуванням інсектицидів, сіток тощо. Здійснюються заходи щодо ліквідації бродячих собак і контролю захворюваності (санація) домашніх собак та інших інфікованих тварин з використанням серологічних тестів. Ретельне очищення житлових і виробничих будівель та дворів з подальшою дезінфекцією 10 % розчином хлорного вапна забезпечує знищення личинок москітів. Специфічна профілактика вісцерального лейшманіозу розробляється.
При антропонозному типі лейшманіозу шкіри здійснюються ветеринарні заходи: до початку епідемічного сезону собакам проводять профілактичні щеплення живими культурами лейшманій. При зоонозному типі шкірного лейшманіозу проводять дератизаційні заходи, направлені на знищення гризунів, що є джерелом інфекції. Специфічна профілактика розроблена лише відносно шкірного лейшманіозу, який спричинює L. major, в країнах, де були гіперендемічні осередки (середньоазійські республіки колишнього СРСР, Іран, Ізраїль). Профілактика проводиться живою вакциною з утворенням однієї виразки в місці введення, загоєння якої наступає приблизно через рік. Специфічну профілактику для інших шкірних та шкірно-слизових лейшманіозів не розроблено.

Лейшманіоз може зустрічатися в домашніх тварин, переважно в собак. Хоча описані захворювання котів, гризунів, великої рогатої худоби. Собаки і гризуни найважливіші резервуари збудників. Люди швидше за все не були первинними хазяїнами лейшманій. Оскільки лейшманії можуть уражати майже всі системи органів, хвороба може мати дуже різноманітні прояви. У переважної більшості хворих тварин уражається тільки шкіра. За клінічною картиною можна визначити прогноз захворювання:
- Симетрична втрата шерсті та утворення лупи: близько 60 % випадків; розвивається переважно у тварин з нормальною імунною системою; процес починається на голові і поширюється на інші частини тіла;
- Шкірна виразка над кістковими виступами, на кінчику хвоста, на вухах і на межі шкіри і слизової оболонки: зустрічається у 20 % хворих тварин і вказує на ослаблену імунну систему. Ураження виникають з однієї сторони і спричиняються безпосередньо паразитами, хоча можуть також виникати через циркуляцію імунокомплексів, спричиняючи васкуліт.
- Утворення вузликів у шкірі: прибулі макрофаги призводять до утворення вузликів у товщі шкіри; потім імунні клітини поділяються тільки незначно. Цей варіант виникає приблизно у 12 % хворих тварин і вказує на недостатню імунну відповідь.
- Генералізована дегенерація шкіри з утворенням пустул на тулубі: найрідша форма близько 4 %. Пустули наповнені негнійною рідиною і власними паразитами. Патогенез цієї форми є недостатньо вивчений і нема жодних вказівок на зв'язок з імунною системою хворих тварин.
Поряд з описаними порушеннями на шкірі можуть з'являтися й інші форми ураження, такі як гіперкератоз, пароніхії, безпігментні плями на носі та пащі. Може уражатися слизова оболонка.
При хворобі шкіри іноді можуть уражатися внутрішні органи. Залежно від уражених органів можливі наступні прояви захворювання: гепатит, гастроентерит, ниркову недостатність, васкуліт, остеомієліт, поліартрит, неврити і міозити.
Через вище згадане різноманіття клінічних картин діагностика може бути важкою. Тим більше, що для України хвороба не є ендемічною і не належить до звичних діагнозів.
- ↑ а б в NDF-RT
- ↑ Albert R. Zink et al.: Letter: Leishmaniasis in Ancient Egypt and Upper Nubia. Emerging Infectious Diseases, Oct. 2006, Vol. 12, Nr. 10, vollständiger Text [Архівовано 10 березня 2010 у Wayback Machine.]
- ↑ P. Desjeux: Leishmaniasis. Nature reviews. Microbiology, Sept. 2004, Nr. 2; S. 692, PMID 15378809
- ↑ S. M. Beverley: Protozomics: Trypanosomatid parasite genetics comes of age. Nature reviews. Genetics, Jan. 2003, Nr. 4, S. 11-9, PMID 12509749
- ↑ B. L. Herwaldt: Leishmaniasis. Lancet, Oct. 1999, Nr. 354, S. 1191-9, PMID 10513726
- ↑ F. Pratlong, J. Dereure et al.: Sudan: the possible original focus of visceral leishmaniasis. Parasitology, Juni 2001, Nr. 122, S. 599—605. PMID 11444612
- ↑ Через тривалу приналежність регіонів поширення цієї форми шкірного лейшманіозу до Російської імперії назва цієї форми закріпилась російською.
- Інфекційні хвороби (підручник) (за ред. О. А. Голубовської). — Київ: ВСВ «Медицина» (4 видання, перероблене і доповнене). — 2022. — 464 С.; кольор. вид. (О. А. Голубовська, М. А. Андрейчин, А. В. Шкурба та ін.) ISBN 978-617-505-909-8 / С. 318-325
- Інфекційні хвороби: енциклопедичний довідник / за ред. Крамарьова С. О., Голубовської О. А. — К.: ТОВ «Гармонія», 2018. — 592 с. ISBN 978-966-2165-52-4 (Крамарьов С. О., Голубовська О. А., Шкурба А. В. та ін.) С. 346—348
- Craig G Stark, Conjivaram Vidyashankar Leishmaniasis. Updated: Mar 21, 2023 Medscape. Drugs & Diseases. Infectious Diseases (Chief Editor: Pranatharthi Haran Chandrasekar) [1] [Архівовано 6 серпня 2019 у Wayback Machine.] (англ.)
- WHO. Health topics. [2] (англ.)
- WHO. Key facts. Leishmaniasis. 12 January 2023 [3] [Архівовано 26 липня 2019 у Wayback Machine.] (англ.)
- Leishmaniasis — CDC
- Leishmaniasis Treatment, Symptoms & Diagnosis — MedicineNet [Архівовано 5 липня 2019 у Wayback Machine.] (англ.)
- Лейшманіози [Архівовано 11 лютого 2017 у Wayback Machine.] [неавторитетне джерело]


 French
French Deutsch
Deutsch