Краснуха — Вікіпедія
| Краснуха | |
|---|---|
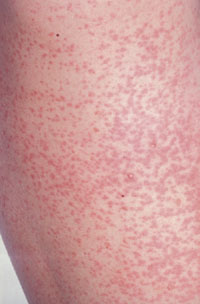 Типові плямисті висипання у розпал краснухи в дитини | |
| Спеціальність | інфекційні хвороби і неонатологія |
| Симптоми | висип, гарячка, біль у горлі і перевтома |
| Причини | Rubella virusd |
| Ведення | підтримуюча терапіяd |
| Класифікація та зовнішні ресурси | |
| МКХ-11 | 1F02 |
| МКХ-10 | B06 |
| DiseasesDB | 11719 |
| MedlinePlus | 001574 |
| eMedicine | emerg/388 peds/2025 derm/259 |
| MeSH | D012409 |
| | |
Красну́ха (англ. rubella; rubella disease, лат. rubella, народне — червоничка, багряниця) — вірусне захворювання, антропонозна інфекційна хвороба, схильна до епідемічного поширення, яка перебігає з переважно потиличною лімфаденопатією (ураженням лімфатичних вузлів) та дрібноплямистою екзантемою (шкірним висипом). При захворюванні вагітних можливе часто зараження плода з виникненням уродженої краснухи з численними і тяжкими вадами розвитку. Серед тих інфекційних хвороб, які передаються вертикальним механізмом від матері до дитини, так званих Torch-інфекцій особливе місце належить краснусі.
Назва «краснуха» походить від лат. rubella, що означає «маленька червона».
Тривалий час краснуху вважали різновидом кору чи скарлатини, називали третьою висипною дитячою хворобою. У XVIII столітті у різних країнах з'явилася низка праць, присвячених краснусі, але скрізь вона отримала різні назви, бо вважалося, що кожна описана є окремою нозологічною формою. Так, зокрема, у 1740 році німецький лікар Ф. Хоффман докладно описав її як окрему хворобу («нім. Roteln — німецький кір»). В Італії її було описано як «rosalia». У 1759 році відомий німецький лікар Пауль Верльгоф звернув увагу, що річ іде про одну й ту ж хворобу. Але не було зрозумілим, чи є вона самостійною, чи є формою інших «дитячих» хвороб, як то кір чи скарлатина. У 1834 році Вагнер висловив думку про самостійність цієї нозологічної форми, але підтримки не отримав. У 1866 році англійський лікар Г. Віл описав спалахи її в Індії та запропонував назву «Rubella». У 1914 році американський лікар А. Ф. Гесс припустив, ґрунтуючись на своїх дослідах на мавпах, що краснуха має вірусне походження. У 1938 році японські дослідники Й. Хіро і Ш. Тасака довели вірусну природу інфекції, заразивши волонтерів фільтратом з слизу носоглотки.
У 1941 році австралійський офтальмолог Н. Грегг виявив зв'язок між катарактою у дітей та перенесеною краснухою їхніми матерями під час вагітності, в подальшому він довів роль вірусу краснухи у виникненні інших вроджених вад (глухоти, вад серця тощо), показав, що чим раніше при вагітності була заражена матір, тим більше буде негативних наслідків від краснухи у її дитини.
Вірус краснухи виділили в 1962 році незалежно один від одного дві групи американських дослідників на чолі з П. Паркманом та Т. Веллером. Тоді ж була розроблена вакцина проти краснухи.
Хоча на Всесвітньому конгресі з медицини в Лондоні ще в 1881 р. було представлено краснуху як окрему нозологічну форму, ще досить тривало вважали, що краснуха поділяється на дві форми: корову і скарлатинозну, що відображалось і в формулюванні діагнозу. Тільки в 1976 році Асамблея ВООЗ затвердила остаточну назву хвороби «краснуха».
Краснуха є однією з найпоширеніших дитячих інфекцій у світі. Захворюваність на краснуху проявляється в основному у вигляді спалахів в окремих колективах. Але іноді це набуває ступеня розлогої епідемії. Так у середині 1960-х рр. в США вибухнула епідемія краснухи, яка набула катастрофічних розмірів. З 1963 по 1965 рік краснухою перехворіло майже 2 млн людей, у тому числі 50 тисяч вагітних жінок, що призвело до народження близько 20 тисяч дітей з вродженими вадами. За оцінками фахівців, у країнах, що розвиваються, щороку виникає понад 100 000 випадків синдрому вродженої краснухи. Європейський та Американський регіони ВООЗ поставили перед собою мету елімінації краснухи. Декілька країн цих регіонів звільнилися від ендемічної краснухи.
Станом на грудень 2016 року 152 з 194 країн запровадили вакцинацію проти краснухи, проте кількість вакцинованих становить від 13 % до 99 % в різних країнах. Випадки захворювання на краснуху зменшилися на 97 %, з 670 894 випадків у 102 країнах у 2000 році до 22 361 випадків у 165 країнах у 2016 році. У квітні 2012 року «Ініціатива з кору та краснухи», започаткувала глобальний стратегічний план боротьби з кором і краснухою, який має охопити період 2012—2020 років. План включає глобальні цілі на 2015 і 2020 роки. До кінця 2015 року мало бути досягнуто регіональні цілі в ліквідації кору та краснухи / синдрому вродженої краснухи, що поки що не відбулося у повному запланованому обсязі. До кінця 2020 року має бути здійснена ліквідація кору та краснухи в принаймні 5 регіонах ВООЗ.
Незважаючи на наявність безпечної та економічно ефективної вакцини, у 2022 році було зафіксовано 17 865 випадків краснухи в 78 країнах.
| Rubella | ||||||||
|---|---|---|---|---|---|---|---|---|
 | ||||||||
| Класифікація вірусів | ||||||||
| ||||||||
Посилання | ||||||||
|
Збудник — РНК-геномний вірус роду Rubivirus родини Togaviridae. Вірус краснухи є єдиним тогавірусом, що не передається трансмісивно членистоногими, а аерогенним механізмом передавання. Він не має антигенних варіантів, усі відомі штами відносять до одного серотипу. Має помірну гемаглютинуючу активність, 3 структурні протеїни: оболонкові Е1 та Е2, серцеподібний С. У довкіллі вірус швидко інактивується під впливом ультрафіолетових променів, дезінфектантів і нагрівання. При кімнатній температурі вірус зберігається упродовж декількох годин, не переносить замороження (від -10 °C до -20°С). Він проявляє тератогенну активність. Розмножується в клітинних культурах. Експериментально інфекцію вдається відтворити на мавпах.
Краснуха — типовий антропоноз. Джерело інфекції — хвора людина навіть за відсутності явних клінічних проявів. Людина починає виділяти вірус у довкілля з носоглотковим слизом ще в інкубаційному періоді за 1-2 тижні до початку хвороби. Виділення вірусу припиняється через 2-3 тижні від початку висипань. Чим легший перебіг захворювання, тим, звичайно, коротший період виділення вірусу. Захворювання може перебігати у вигляді маніфестних і субклінічних форм. Чим старша людина, тим легший у неї перебіг краснухи, тому співвідношення маніфестних і субклінічних форм у дітей 1:1,5, у дорослих — 1:5-6. Приблизно у 50 % серологічно позитивних дітей інфекційний процес перебігав у інапарантній формі. Особливо тривалим виділення вірусу буває при уродженій краснусі — 1,5-2 роки й більше, при цьому вірус міститься не лише в носоглотковому слизу, але також у сечі, калі.
Збудник зазвичай передається повітряно-крапельним механізмом. Мала стійкість вірусу в довкіллі визначає і відносно малу контагіозність. Відсутність продуктивних катаральних явищ при краснусі спричинює необхідність тривалого контакту для передачі інфекції від хворого до здорового — в'яла передача при спілкуванні, яка є ефективною лише до відстані в 0,5 м. Виділення вірусу із сечею, калом, носоглотковим слизом не виключає можливості поширення інфекції контактно-побутовим шляхом, тобто через посуд, деякі предмети побуту. Особливо це відбувається в закритих дитячих колективах, але усе-таки цей шлях має значно менше значення.
Здатність вірусу проникати через плаценту визначає ще один дуже важливий механізм передачі інфекції — вертикальний (трансплацентарний).
Випадки краснухи реєструються у всіх країнах світу. Для краснухи властива певна сезонність — зима і весна, тому що в цей час вірус здатний триваліше зберігатися у довкіллі, тіснішим буває і спілкування людей у закритих приміщеннях. Епідемічні підйоми захворюваності на краснуху виникають з інтервалом від 10 до 20 років. У грудних дітей краснуха майже не зустрічається; частіше за все нею хворіють у віці 5-15 років, а до періоду повноліття вже не менше 80-85 % осіб мають у крові специфічні протикраснухові антитіла. Краснуха виникає й у дорослих, проте випадки захворювання після 40 років практично невідомі. Особи чоловічої і жіночої статі однаково схильні до хвороби. Імунітет, що з'являється після природної інфекції, довічний. Підтверджені клінічними аналізами випадки повторного захворювання казуїстичні. Але пов'язано це не із збереженням вірусу в організмі, а ймовірніше всього з повторними зараженнями протягом життя людини, які практично неминучі та набувають значення бустерної імунізації (як це штучно досягається ревакцінацією). Захворювання неімунних вагітних у 90 % призводить до ураженню плоду та розвитку тяжких вроджених вад. Передавання інфекції від хворої матері до дитини можливе в усі триместри вагітності, але особливо небезпечне для плоду інфікування у І триместрі.
При звичайному повітряно-крапельному зараженні віруси з аерозолями слини і слизу потрапляють на слизову оболонку верхніх дихальних шляхів. На ранній стадії невелика частина їх проникає в кровоток, що призводить до активації клітинного і гуморального імунітету. При цьому віруси здатні проникнути всередину лейкоцитів (лімфоцитів), де їх можна знайти ще за 7-10 днів до початку клінічних проявів та іноді аж до 4 тижня від початку хвороби. Ураження безпосередньо лейкоцитів є однією з причин формування настільки властивій краснусі лейкопенії (зменшення їхньої кількості). Але переважна більшість вірусів через лімфу проходить у клітини системи мононуклеарних фагоцитів, регіонарні лімфатичні вузли, з огляду на особливу тропність вірусу до лімфоїдної тканини, де відбувається їхнє активне розмноження і накопичення. От чому вже наприкінці інкубаційного періоду можна знайти вкрай характерне збільшення задньошийних і, особливо, потиличних лімфовузлів.
Наприкінці інкубаційного періоду формується значна вірусемія, при цьому віруси розносяться по всьому організму, вкрай активно проникають у молоді клітини, що діляться. Протягом цієї віремічної фази вірус може бути виділений з різних органів органзіму, включаючи лімфатичні вузли, сечу, цереброспінальну рідину, кон'юнктивальний мішок, грудне молоко, синовіальну рідину і легені, при вагітності — плаценту. Піку вірусемія досягає перед появою висипу і знижується незабаром після цього. Реплікація вірусу в лімфоїдній тканини призводить до появи в крові особливих лімфоцитів — плазмоцидів (клітин Тюрка), що є незрілими мононуклеарами, які мають морфологічні ознаки як атипових лімфоцитів, так і плазматичних клітин. Висип часто є основним клінічним проявом набутої краснухи. Про патогенез висипу існують різні думки. Імовірно, що висип — це результат дії вірусу на клітини шкіри, що зумовлено дермотропністю вірусу, бо його виділяють з елементів висипань на шкірі. Є свідчення про імунне походження висипу, появі його через дію циркулюючих імунних комплексів, які виявляються саме під час періоду висипання. Доведена роль цих комплексів у формуванні таких ускладнень краснухи, як енцефаліт, артрити.
Віруснейтралізуючі антитіла класу IgM виявляють у хворих на краснуху дуже рано — уже на 2-3-й день висипань. Вони досягають максимальної концентрації за 3-4 тижні та зникають за 2-3 місяці, хоча іноді зберігаються навіть до 12 місяців. Після зникнення висипань наприкінці 1-го тижня хвороби знаходять й антитіла класу IgG, що забезпечують надалі тривалий, практично довічний, противірусний захист. Інші антитіла, що забезпечують звільнення організму від інфекції, з'являються пізніше. Звільнення організму від вірусів забезпечують і антитіла класу IgA, що з'являються в ділянці проникнення вірусів. Вони можуть захищати організм від реінфекції протягом кількох років. У тих людей, у яких імунітет сформувався унаслідок вакцинації, а не природним шляхом після перенесеної хвороби, IgA відсутні, тому можлива ймовірність реінфекції. Істотне значення в очищенні організму від вірусів краснухи належить клітинно-індукованому імунітету, ознаки активації його спостерігають вже через тиждень після зараження.
Свої закономірності має реінфекція при краснусі. Механізм формування захисту при краснусі складний, тим більше, що персистенція вірусу, навіть за наявності імунодефіциту, не перевищує 3-4 тижні. Тому високі титри антитіл здатні зберігатися протягом кількох років, а потім поступово знижуються. Але повторне інфікування, що відбувається за наявності хоча б частково збереженого імунітету, чинить роль бустера — відбувається швидка активація клітинного і гуморального імунітету, які захищають організм. Як правило збудники гинуть у зоні проникнення ще до потрапляння в кров, але навіть якщо вірусам удається пробитися у кровоток, їх швидко знищують наявні антитіла. Про реінфекцію свідчать лише наростання титрів специфічних IgG, тоді як IgM на повторні зараження не реагують. Таким чином, наявність високих титрів специфічних IgM є надійним показником гострої первинної краснухи.
Розвивається у плоду, якщо вагітна переносить гостру набуту краснуху, яка є особливо небезпечною для плоду. Зараз є досить переконливі докази того, що під час реінфекції у матері ризик інфікування плоду мінімальний, хоча й можливий навіть при субклінічному перебігові інфекції.
При внутрішньоутробному зараженні механізм ушкодження плоду має багатофакторний характер:
- занесення вірусів у плаценту під час вірусемії у матері та їхнє розмноження там призводить до ушкодження її тканини, кровоносних судин, формування дрібних зон некрозу, а на цьому тлі порушується трофіка плоду, виникає гіпоксія;
- проникнення вірусів у тканини плоду через кровоносні судини із плаценти призводить до його інфікування. Віруси вибірково блокують мітотичну активність окремих клітинних популяцій ембріону, що особливо активно діляться. Саме тому характер дефектів розвитку плоду буде значною мірою визначатися тим, на період закладки яких органів припадає зараження плоду (при зараженні на 4-6-й тиждень найчастіше формується різна патологія очей, 5-10-й — серця, 3-11-й — мозку, 7-10-й — органа слуху);
- інфіковані вірусом краснухи фібробласти напрацьовують так званий інгібітор клітинного росту, внаслідок чого відбувається порушення нормального розвитку плоду, нерівномірний ріст тканин в окремих його органах, розвиток вроджених вад;
- можливі хромосомні ушкодження, що можуть проявитися й у пізніший термін після народження дитини.
Якщо внутрішньоутробне зараження плоду відбувається пізно, то власні IgM, що утворюються та виявляються при народженні дитини, циркулюють протягом перших 6-8 місяців життя дитини, а іноді й довше. Таким чином, наявність у немовляти антитіл класу IgM до вірусу краснухи є показником перенесеної внутрішньоутробно краснухи. У подальшому багато років може виявлятися високий рівень антитіл класу IgG, що свідчить про тривале антигенне подразнення. Про значне імунне подразнення свідчить і гіпергамаглобулінемія.
МКХ-10 виділяє дві основні форми краснухової інфекції:
- Р35.0 Уроджена краснуха
- В06 Краснуха [німецький кір]:
- В06.0 Краснуха з неврологічними ускладненнями, включаючи енцефаліт (G05.1), менінгіт (G02.0), менінгоенцефаліт (G05.1)
- В06.8 Краснуха з іншими ускладненнями, артрит (М01.4), пневмонію (J17.1)
- В06.9 Краснуха без ускладнень.
Клінічна класифікація краснухи ґрунтуються за: типом, ступеню тяжкості та перебігом захворювання (без ускладнень або с ускладненнями).
Інкубаційний період триває від 12 до 24 днів. У більшості випадків набута краснуха перебігає як легка або середньої тяжкості хвороба. Проте у підлітків і дорослих нерідко присутні продромальні симптоми тривалістю 1-5 днів, які передують появі висипу: помірна гарячка, головний біль, слабкість, зниження апетиту, кон'юнктивіт, фарингіт, нежить, Іноді спостерігається симптом Форчгеймера — енантема, яка виникає у 20 % пацієнтів з краснухою в продромальний період і може бути в деяких пацієнтів під час початкової фази висипу. Складається з дрібних петехій, які зазвичай локалізуються на м'якому піднебінні.

- У цей період на тлі вищеописаних явищ хворий відмічає появу висипу. Перші елементи його виникають за вухами, на волосяній частині голови, але сам хворий, природно, їх не бачить і звертає увагу лише на появу висипу на обличчі у вигляді блідо-рожевих округлих макуло-папульозних елементів величиною від крапки або макового зерна до просяного зерна. Висип надалі швидко, упродовж 15-20 годин, поширюється без будь-якої послідовності по всьому тілу. У підлітків і дорослих висипання більш рясні, ніж у дітей, нерідко з петехіальним компонентом, можуть зливатися. На обличчі висип зазвичай буває густішим, ніж на тулубі, плями за розмірами більші. Найрясніший висип є на розгинальних поверхнях верхніх кінцівок і стегон, на сідницях, місцями висипання можуть зливатися. Долоні та підошви від висипу вільні. Можлива легка шкірна сверблячка. Через 2-3 дні від появи висип зникає.
- Одночасно потиличні лімфатичні вузли набувають щільноеластичної консистенції, вони не спаяні між собою та підшкірною клітковиною. Таке двобічне збільшення саме потиличних лімфовузлів, навіть за відсутності висипу, є патогномонічним симптомом краснухи. Існує навіть вираз — «лімфаденопатія — перший і останній симптом краснухи». А один із клініцистів — Клаотч — ще на початку XX століття зазначав, що «діагноз краснухи можна встановити у темряві, обмежуючись обмацуванням потилиці, якщо знати, що перед нами випадок гострої екзантеми».
- Нерідко у дорослих, частіше у жінок і дівчаток-підлітків, краснуха супроводжується артралгіями або артритами, що проявляється типовим болем, припуханням, збільшенням суглобу через випіт. Найчастіше уражаються п'ястково-фалангові та міжфалангові суглоби, рідше колінні й ліктьові. Здебільшого зміни суглобів нестійкі, вони з'являються наприкінці висипного періоду і зникають протягом 1-2 тижнів без залишкових змін, але іноді зворотний розвиток затягується на місяці.
Досить часто відбувається нетипова краснуха без висипу, при якій можливий субфебрилітет і характерна потилична лімфаденопатія.


Уроджена краснуха класично включає такі ознаки:
- Очні аномалії: катаракта, інфантильна глаукома, пігментна ретинопатія розвиваються приблизно у 43 % дітей з уродженою краснухою. У 80 % пацієнтів відбувається ураження обох очей. Ретинопатія є доброякісною, вона не прогресує і не порушує зір на відміну від катаракти.
- Нейросенсорна втрата слуху є найбільш поширеним проявом уродженої краснухи — у 40 % пацієнтів з уродженою краснухою це може стати єдиним проявом хвороби. Порушення слуху може бути двостороннім або одностороннім.
- Уроджені вади серця виявляють у 50 % інфікованих немовлят у перші 2 місяці життя.
Якщо у хворого є всі 3 такі основні ураження, то це патогномонічна тріада уродженої краснухи.
Інші ознаки уродженої краснухи можуть включати таке:
- внутрішньоутробна затримка росту, недоношеність;
- порушення центральної нервової системи (ЦНС), у тому числі розумова відсталість, розлади поведінки, енцефалопатія, внутрішньомозкова гіпотензія, менінгоенцефаліт і мікроцефалія;
- гепатоспленомегалія (збільшення печінки та селезінки), жовтяниця, гепатит;
- шкірні прояви, включаючи схожі на чорницю плями, які являють собою ділянки шкірного еритропоезу і дерматогліфічних аномалій;
- кісткові ураження внаслідок остеопорозу;
- ендокринні порушення, в тому числі пізні прояви синдрому уродженої краснухи, які зазвичай спостерігаються на другому або третьому десятилітті життя (патологія щитоподібної залози, цукровий діабет);
- гематологічні порушення (анемія і тромбоцитопенічна пурпура).
До частих відносять артрити. До рідкісних ускладнень відносять тромбоцитопенічна пурпура (десь 1 випадок на 3000 хворих), міокардит, синдром Гієна — Барре, енцефаліт, неврит і гостру аплазію кісткового мозку. Гострий посткраснуховий енцефаліт виникає у одному випадку на 5000-6000 хворих і клінічно дуже схожий на коровий енцефаліт, але на відміну від нього, ураження центральної нервової системи при краснусі не призводить до деміелінізації. У вагітних можливі мертвонародження та мимовільні аборти.
Зауважте, Вікіпедія не дає медичних порад! Якщо у вас виникли проблеми зі здоров'ям — зверніться до лікаря. |
Базується на таких критеріях:
- Контакт з хворим на краснуху;
- Гострий початок хвороби;
- Помірне підвищення температури або відсутність цього;
- Помірні катаральні симптоми або їхня відсутність;
- Задньошийна та, особливо, потилична лімфаденопатія;
- Макульозний висип на незмінному фоні шкіри, переважно без зливу елементів;
- Одночасний характер висипу (відсутність етапності);
- Зникнення висипу через 3 дні без пігментації;
Зміни у клінічному аналізі крові — з появою висипу виявляється лейкопенія, нерідко значна (3х109/мкл і менше), з лімфоцитозом, виявляються плазматичні клітини, кількість яких збільшується до кінця 1-го тижня хвороби (до 25-30 %). Притаманна також невелика еозинофілія. Кількість тромбоцитів знижується. ШОЕ залишається нормальною.
За непевної клінічної ситуації застосовуються серологічні тести або виділення вірусу, або ПЛР. Серологічне підтвердження базується на виявленні антитіл класу IgM в одному зразку сироватки крові або спостереження значного (> 4 кратного) зростання титру антитіл класу IgG у парних сироватках, які отримані з інтервалом 2-3 тижні. Треба взяти до уваги, що в деяких випадках можуть реєструватися хибно-позитивні результати дослідження на антитіла IgM до краснухи в осіб з іншими вірусними інфекціями (наприклад, інфекційний мононуклеоз, цитомегаловірусна інфекція, парвовірусна хвороба тощо).
Лікування набутої краснухи зазвичай симптоматичне. Противірусні засоби станом на 2010-ті роки не розроблені, та й навряд чи противірусні препарати можуть виявитися ефективними, оскільки до моменту появи висипу (тобто тоді, коли переважно і встановлюється діагноз) збудники з крові вже практично зникають. Антигістамінні препарати можуть бути корисні для дорослих пацієнтів з неускладненою краснухою, коли висип супроводжується свербінням. Для лікування артриту використовують нестероїдні протизапальні засоби. При енцефаліті вводять глюкокортикостероїди, проводять підтримуючу терапію з адекватним забезпеченням потреб у рідині та мікроелементах. Випадки тяжкої тромбоцитопенії потребують призначення внутрішньовенного імуноглобуліну.
Хворі на набуту краснуху ізолюються терміном на 5 днів від появи висипань. Дитина з синдромом уродженої краснухи вважається заразною протягом 1 року. Якщо дослідження на вірус стають негативними, цей термін скорочується. Вагітна жінка повинна уникати будь-якого контакту з хворим на нез'ясовану інфекційну хворобу з висипом. Підтвердження інфікування вагітної вірусом краснухи на ранній стадії (до 14-16 тижня) є абсолютним показанням для переривання вагітності. Разом з тим стійке виявлення антитіл класу IgG проти краснухи, при негативних результатах на антитіла класу IgM, завжди вказує на перенесену раніше інфекцію у матері і не є показанням для переривання вагітності.
Вакцинопрофілактика є єдиним ефективним засобом боротьби з краснухою. Радикальне рішення проблеми краснухи можливо тільки шляхом масової вакцинації. У багатьох країнах світу вакцинацію проводять вже протягом десятиліть. Таким чином, кількість ембріопатій, які спричинює вірус краснухи, практично зведено до нуля. Для специфічної профілактики використовується жива краснухова вакцина, часто у комплексі з іншими вакцинами проти вірусів дитячих інфекцій (тривалентна вакцина проти кору, краснухи й епідемічного паротиту). Перша доза вакцини вводиться у віці 12 місяців усім статям, ревакцинацію проводять у 6 і 15 років тільки дівчатам.
- Інфекційні хвороби (підручник) (за ред. О. А. Голубовської). — Київ: ВСВ «Медицина» (4 видання, перероблене і доповнене). — 2022. — 464 С.; кольор. вид. (О. А. Голубовська, М. А. Андрейчин, А. В. Шкурба та ін.) ISBN 978-617-505-909-8 / С. 184-187
- Возіанова Ж. І. Інфекційні і паразитарні хвороби: У 3 т. — К.: «Здоров'я»,2003. — Т. 3.; — 848 с. ISBN 5-311-01326-5 / С.
- WHO. Rubella. Fact sheet. Updated 14 May 2024 [1] [Архівовано 14 листопада 2017 у Wayback Machine.] (англ.)
- Зюков А. М. (за участі Падалки Б. Я.) Гострі інфекційні хвороби та гельмінтози людини. Державне медичне видавництво УРСР, К. 1947. — 392 с.
- Mayo clinic. Rubella [Архівовано 7 грудня 2018 у Wayback Machine.] (англ.)
- Healthline Media. German Measles (Rubella) [Архівовано 20 грудня 2019 у Wayback Machine.]


 French
French Deutsch
Deutsch